абсцесс кости что это
Уважаемые посетители нашего сайта! Данная статья посвящена хирургическому лечению гнойно–воспалительных заболеваний суставов, осложненных деструкцией костной ткани (остеомиелитом), гнойным осложнениям эндопротезирования.
Данная группа заболеваний является серьезной, не решенной окончательно проблемой современной ортопедии. Единые стандарты лечения данной патологии отсутствуют. Подходы к лечению базируются на личном опыте отдельных авторов и клиник. Мы бы хотели осветить принципиальные моменты диагностики данной группы заболеваний и поделиться личным опытом их лечения.
Частота встречаемости септических артритов составляет от 2 до 10 случаев на 100 000 населения. Преобладает поражение коленного сустава (до 55%), затем следуют тазобедренный и голеностопный суставы. Страдают подобными заболеваниями преимущественно дети и пожилые люди.
Каковы предпосылки развития гнойных артритов? Это травмы области суставов, дегенеративные и ревматоидные заболевания суставов, выполнение инъекций в области сустава, артроскопических вмешательств, эндопротезирование сустава в анамнезе, гнойно-воспалительные заболевания, трофические язвы дистальных отделов конечностей, инфекции, передающиеся половым путем, системный прием препаратов глюкокортикоидов.
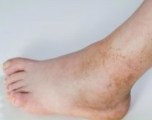
Клиническая картина заболевания. Проявления заболевания достаточно отчетливы при поражении суставов, близко расположенных к коже (локтевой, коленный, голеностопный). Это отек тканей в области сустава, местное покраснение и повышение температуры кожи. При поражении крупных, глубоко лежащих суставов, таких как плечевой и тазобедренный, местные изменения могут быть не выражены, и пациента будет беспокоить только боль в области сустава. Повышение температуры тела также может появиться не сразу. На представленной ниже фотографии типичная клиническая картина артрита коленного сустава: контуры правого коленного сустава сглажены, сустав увеличен в объеме.
Лабораторная диагностика заболевания. В объем обследования пациента с подозрением на гнойный процесс обязательно должны входить клинический анализ крови с подсчетом лейкоцитарной формулы и скорости оседания эритроцитов, анализ крови на С-реактивный белок. Среди лабораторных показателей хочется отдельно остановиться на уровне прокальцитонина. Прокальцитониновый тест в настоящее время является наиболее объективным методом определения генерализации бактериального инфекционного процесса. Динамическое повышение данного показателя в анализах крови пациента является показателем распространения гнойного процесса за пределы сустава, развития сепсиса.
Лечение. При лечении гнойно – воспалительных заболеваний суставов нашей задачей является скорейшее купирование воспалительного процесса и, по возможности, сохранение функции сустава. По данным различных авторов, при гнойном процессе в суставе, суставной хрящ поражается на 4 – 6 сутки от начала заболевания и окончательно отмирает на 4-й неделе заболевания, после чего эффективность сохраняющих сустав операций резко снижается. При отсутствии признаков поражения костной ткани в настоящее время предпочтение отдается операциям, сохраняющим сустав. При поражении поверхностно расположенных суставов на ранних стадиях заболевания возможно использование пункционных методов и антибиотикотерапии широкого спектра действия. При неэффективности пункционных методов в течение 48 часов от начала заболевания рекомендовано выполнение дренирования сустава. В идеале – к этому склоняется большинство современных авторов – использование артроскопических методик.
Наш личный опыт: лечение септического артрита голеностопного сустава у 19-летнего пациента путем 3-х недельного проточно – промывного дренирования. Промывная система была установлена через доступы до 2-х см. Результат лечения – полное купирование воспалительного процесса, выздоровление пациента. За два года последующего наблюдения рецидива заболевания не отмечено. При распространении гнойного процесса на костную ткань выполняется удаление нежизнеспособных тканей и стабилизация области сустава с помощью аппарата наружной фиксации. В результате воспалительный процесс купируется и формируется артродез пораженного сустава, т. е сращение между костями, формирующими сустав, что обеспечивает в последующем адекватную опорную функции конечности.
Личный опыт: Пациентка, 81 год, поступила в клинику с болями в области тазобедренного сустава, беспокоившими в течение 4х месяцев, после падения с высоты роста. В течение недели перед поступлением в клинику боли неуклонно нарастали, нарушилась опорная функция конечности. Повышения температуры тела не отмечала, постоянно принимала противовоспалительные препараты (мовалис) в больших дозах.
Рентгенограмма при поступлении.
Определяются зоны деструкции в теле подвздошной кости, в головке бедренной кости.
При пункции тазобедренного сустава – густое гнойное содержимое.
В экстренном порядке пациентка прооперирована: вскрыт сустав, санирован очаг остеомиелита, удалена головка бедренной кости, сустав фиксирован стержневым внеочаговым аппаратом. Установлена система проточно–промывного дренирования. В течение 6ти недель пациентке проводилась терапия антибиотиками широкого спектра действия. На фоне лечения купированы боли в области тазобедренного сустава, в клинико–лабораторных тестах – снижение показателей воспалительного ответа.
Аппарат внешней фиксации демонтирован через 8 недель после операции. Тазобедренный сустав фиксирован ортопедическим фиксатором. Через 3 месяца после операции фиксатор снят. Пациентка самостоятельно ходит с полной нагрузкой на оперированную ногу. Воспалительный процесс купирован.
Результаты спиральной компьютерной томографии костей таза пациентки через 3 месяца после операции.
Определяются признаки формирования сращения между бедренной костью и телом подвздошной кости. Данное сращение обеспечивает в будущем адекватную опорную функцию конечности.
При ранних глубоких нагноениях после эндопротезирования тазобедренного сустава возможно сохранение эндопротеза. Хроническая инфекция области эндопротеза и деструктивный остеомиелит у взрослых, развившийся на фоне септического артрита являются показаниями для радикальной хирургической санации, удаления компонентов эндопротеза, некротизированных участков костной ткани.
Клинический пример: Пациентка 65 лет. В анамнезе тотальное эндопротезирование тазобедренного сустава, выполненное заграницей в 2002 году. Динамического наблюдения за суставом не осуществлялось. В течение последних двух лет с 2012 года беспокоят периодические боли в области тазобедренного сустава. С сентября 2013 года, в течение 3х месяцев отмечает постепенное усиление болей. За две недели до поступления в клинику на дому осуществлялся массаж области сустава, иглорефлексотерапия. После курса указанных процедур отмечено резкое усиления болей, подъем температуры тела до 39 градусов.
Рентгенограммы пациентки при поступлении.
Определяются признаки деструкции вертлюжного компонента протеза, признаки деструкции костной ткани по ходу бедренного компонента протеза.
При пункции сустава получено густое гнойное содержимое Выполнено вскрытие полости сустава, удаление компонентов эндопротеза, радикальная обработка очага остеомиелита. При ревизии выявлено гнойное расплавление проксимального отдела бедренной кости. Установлен артикулирующий спейсер.
Рентгенограмма пациентки после операции.
Модель проксимального отдела бедра сформирована из костного цемента с антибиотиками, армирована проксимальным бедренным стержнем.
Послеоперационное течение гладкое. Воспалительный процесс купирован. Планируется выполнение реэндопротезирования. Данный клинический пример ярко демонстрирует необходимость своевременного обращения к специалисту травматологу – ортопеду и недопустимость выполнения физиотерапевтических процедур без предварительной адекватной диагностики причины болей в области суставов.
Специалисты Ортоцентра владеют всеми методами оперативного лечения гнойно – воспалительных заболеваний суставов и готовы прийти к Вам на помощь.
Хронический остеомиелит
Остеомиелит – это гнойное поражение костных структур, при котором изначально поражается костный мозг, а затем другие части кости. Остеомиелит включает в свое понятие остит (воспалительные изменения затрагивают кортикальный слой кости), миелит (вовлечение костного мозга), периостит (воспаление надкостницы, иногда с формированием поднадкостничного абсцесса).
Классификация, причины остеомиелит а
Классифицировать остеомиелит можно:
В практической деятельности гнойного хирурга чаще всего встречается хронический гематогенный и посттравматический остеомиелит. Реже встречается огнестрельный и послеоперационный остеомиелит. Острый гематогенный остеомиелит является проблемой детского возраста (мальчики болеют в три раза чаще девочек), в связи с чем, лечение данного заболевания происходит, в основном, в условиях детского стационара.
Хронический гематогенный остеомиелит – является стадией гнойно-некротичского процесса, которому, как правило, предшествует острая стадия. В 20-30% случаях встречаются первично-хронические формы остеомиелита (абсцесс Бродди, склерозирующий остеомиелит Гарра), которые встречаются у пациентов со сниженном иммунитетом при наличии «дремлющих» очагов инфекции. Типичной локализацией гнойного процесса при хроническом гематогенном остеомиелите являются бедренная и большеберцовая кости.
Посттравматический остеомиелит – хронический остеомиелит после открытых (неогнестрельных) повреждений костей и фактически представляет собой длительно незаживающую рану кости в результате гнойно-некротического осложнения открытого перелома (Никитин Г.Д., 2000).
По данным разных авторов посттравматический остеомиелит чаще всего локализуется на голени и стопе, где образуются наиболее обширные открытые повреждения костных структур.
Посттравматический остеомиелит после открытых переломов может протекать в двух вариантах – с консолидацией зоны перелома и с несросшимся переломом с образованием ложного сустава. В отличие от гематогенного остеомиелита при посттравматическом остеомиелите не происходит образования больших остеомиелитических полостей.
Симптомы остеомиелит а
Симптомы различных форм хронического остеомиелита разнообразны и зависят от возраста больного, локализации, распространенности и длительности процесса. Одной из характерных особенностей хронического остеомиелита является его затяжное течение, сменяющееся периодами обострения и ремиссии. В период ремиссии больного, как правило, ничего не беспокоит. Местные изменения могут проявляться образованием свищей, остеомиелитических язв со скудным отделяемым.
В период обострения отделяемое из свищей и язв значительно увеличивается, изменяется его характер. Появляются общие симптомы воспалительной реакции (повышение температуры тела, тахикардия и др.) Период обострения нередко сопровождается развитием параоссальных флегмон, при которых могут отсутствовать характерные местные признаки гнойного воспаления. В некоторых случаях в воспалительный процесс могут вовлекаться крупные суставы. При этом появляются симптомы гнойных артритов.
Диагностика остеомиелит а
Основным методом диагностики остеомиелита является рентгенологическое исследование. Обязательным является выполнение рентгенографии пораженного сегмента в нескольких проекциях. Однако для оценки распространенности деструктивного процесса в мягких тканях, возможности данного метода сильно ограничены. Для полной характеристики патологического процесса данных обычной рентгенографии, как правило, не достаточно. В большинстве случаев при исследовании крупных суставов и костей необходима компьютерная томография и МРТ, позволяющие выявить или уточнить распространенность деструктивных изменений и секвестров.
Радиоизотопная сцинтиграфия применяется для раннего выявления заболевания, позволяет установить приблизительные размеры и локализацию очага.
Для выявления гнойных затеков и параоссальных флегмон необходимо выполнение УЗИ исследования, позволяющего оценить объем и протяженность гнойно-некротического очага мягких тканей.
При наличии свищей обязательным является фистулография. Этот метод позволяет уточнить распространенность свищевых ходов в мягких тканях, костных структурах и объем патологической полости для адекватного выбора оперативного доступа.
Бактериологическое исследование служит для оценки качественного и количественного микробного состава гнойного очага.
Хирургическое лечение остеомиелит а
Хирургическое лечение хронического остеомиелита делится на два этапа: первый – санация гнойно-некротического очага; второй – восстановительных операций на костях и мягких тканях.
Санирующие операции подразделяются на:
После операций на костях часто образуются обширные дефекты тканей, требующие восстановительных операций, которые включают:
В некоторых случая, когда санирующие гнойный очаг, операции неэффективны, а сам гнойный очаг является источником сепсиса, когда отсутствует перспектива сохранения конечности необходимо прибегать к ампутации конечности. Так же ампутация конечности показана при малигнизации остеомиелитических язв.
В заключение стоит отметить, что проблема хронического посттравматического и гематогенного остеомиелита является сложной и до конца не решенной проблемой гнойной хирургии. Лечение должно быть комплексным, включающим консервативную терапию, активную хирургическую тактику, с радикальным удалением очага осте омиелита с последующим восстановительным этапом, состоящим из различных видов кожно-пластических операций и остеосинтеза.
Гнойная костная патология
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
Лечение
Консервативная терапия применима при негнойном (серозно-инфильтративном) остром гематогенном остеомиелите – антибиотики широкого спектра действия.
Предпочтительны антибактериальные препараты 3-го и 4-го поколения из группы цефалоспоринов (цефтриаксон), аминогликозидов (амикацин) и препараты из группы фторхинолонов (офлоксацин, ципрофлоксацин, пефлоксацин).
Учитывая высокую вероятность развития сепсиса, консервативную терапию целесообразно ограничить конкретным периодом, только в течение 24 часов с момента установления диагноза негнойного ОГО. Затем при отсутствии эффекта выполнить лечебно-диагностическую трепанацию кости, и в случае обнаружения высокого внутрикостного давления, независимо от характера экссудата, дополнительно дренировать костномозговой канал с установлением в нем аспирационно-промывной системы. Выявленная флегмона потребует широкой (окончатой) трепанации.
Операция независимо от обнаружения изолированного внутрикостного абсцесса, флегмоны костномозгового канала или деструкции кости предусматривает полную некрэктомию и полноценное дренирование очага воспаления. Объем резекции кости зависит от протяженности и глубины поражения мягких структур кости и кортикального слоя, от декомпрессивной трепанации в виде одного или нескольких фрезевых отверстий с последующим аспирационно-промывным дренированием до широкой, окончатой трепанации-резекции с последующим тампонированием раны.
Опыт лечения таких больных показывает необходимость выполнения послеоперационных перевязок-ревизий раны в течение 1-2 недель под общим обезболиванием, что позволяет завершить полноценность некрэктомии.
Следует отказаться от длительного повторного консервативного лечения ХГО в любом виде (антибактериальная, физиотерапевтическое и прочие терапии). Как исключение оно применимо при некоторых первично-хронических формах ХГО.
Следует настойчиво добиваться полного выздоровления пациента, так как с течением времени эффективность оперативного лечения снижается, появляются осложнения местного (дерматиты, раки и др.) и общего (амилоидоз) характера.
Консервативную терапию проводят в объеме, необходимом для подготовки к операции (повышение резистентности организма, нормализация гомеостаза, снижение «активности» воспаления в кости и окружающих тканях). Нет необходимости стандартизировать этот этап лечения, так как выбор лекарственных средств, способов физиотерапии и т.д. индивидуален.
В течение 2-3 недель больной готовится к операции. «Предоперационную» антибиотикотерапию не применяем. Исключения составляют случаи обострения ХГО, когда угроза сепсиса представляется реальной.
Для того чтобы стандартизировать оперативный метод (основа хирургии остеомиелита) лечения ХГО различных локализаций (плоские, губчатые и крупные трубчатые кости), по-видимому, следует признать единство терминологии применительно к характеру операции, и совершенно (определенно) обоснованно выделить: паллиативные, условно-радикальные и радикальные операции.
Достичь 100% выздоровления больных после условно-радикальных операций (фистулосеквестрнекрэктомия, остеонекрэктомия, резекция кости и т.д.) не представляется возможным. И это не зависит от «современных» дополнительных способов оптимизации и повышения эффективности оперативного метода (лазерное выпаривание, ультразвуковая кавитация, системы дренажей, УФО крови и другие способы и средства).
Деформации скелета, укорочения конечности и анкилозы, нередко сопровождающие радикальные (и условно-радикальные) операции, не следует рассматривать как отрицательный результат, ибо в лечении ХГО главным остается избавление пациента от хронической пиогенной инфекции и предупреждение амилоидоза. Ортопедические коррекции после выздоровления от ХГО минимизируют оперативные (и связанные с самой болезнью) последствия. Реальным и необходимым остается совершенствование условно-радикальных операций.
При наличии гнойных послеоперационных осложнений, связанных с внутренними и внешними ортопедическими протезными устройствами, имплататами и трансплататами, после полного обследования больного определяется тактика оперативного лечения: удаление вышеуказанных устройств, секвестрнекрэктомия или тотальная резекция остеомиелитического очага с последующим замещением образовавшейся костной полости или дефектов костной ткани мышечными, костными или синтетическими трансплантатами, моно- или билокальным чрескостным остеосинтезом, дренирование операционной раны, с применением местных длительно рассасывающихся антибактериальных препаратов.
В предоперационном периоде во время операции и после проводится антибактериальная терапия с учетом чувствительности микрофлоры (цефалоспорины 3-4 поколения, аминогликозиды, фторхинолоны, метронидазол, противогрибковые препараты), инфузионная дезинтоксикационная терапия (например, гемодез, физ. раствор, кристаллоиды), средства стабилизирующие гемодинамику и улучшающее микроциркуляцию (рефортан, стабизол, реополиглюкин, и др.), гемотрансфузии (эритроцит. масса, СЗП, антистафилококковая плазма, тромбомасса, криопреципитат), дезагреганты, антикоагулянты (прямого и непрямого действия), средства, улучшающие тканевой обмен (солкосерил, витамины группы В, А, С, Е), гормонотерапия (анаболики, глюкокортикоиды).
Индикаторы эффективности лечения: восстановление целостности костной ткани без наличия остеомиелитической полости, купирование явлений остеомиелита.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
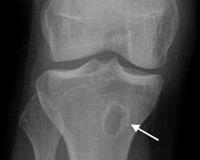
Абсцесс Броди
Абсцесс Броди – это разновидность остеомиелита с хроническим течением и образованием ограниченного гнойника в губчатом веществе кости. Характеризуется вялым течением. Отмечаются рецидивирующие экссудативные синовиты, болезненность при пальпации, перемене погоды, после физической нагрузки. У некоторых пациентов развиваются периодические обострения с усилением болей. Диагноз выставляется на основании результатов клинического обследования, рентгенографии, КТ. На начальных стадиях осуществляется иммобилизация, антибиотикотерапия, в последующем – вскрытие, выскабливание, при необходимости с заполнением полости костной стружкой или специальными имплантатами.
МКБ-10
Общие сведения
Абсцесс Броди – редкая форма остеомиелита с нетипичным благоприятным течением. Обычно диагностируется у подростков и молодых людей, преимущественно мужского пола. В 80% случаев локализуется в метафизах большеберцовой кости, чаще страдает проксимальная часть сегмента. Может поражать бедренную и плечевую кость, реже – другие трубчатые кости. Губчатые кости вовлекаются редко. Типична значительная продолжительность заболевания (до нескольких десятилетий), симптомы, имитирующие поражение суставов, изменчивая рентгенологическая картина.
Причины
Абсцесс Броди вызывается различными маловирулентными штаммами стафилококков. Чаще всего возбудителем выступает золотистый стафилококк. Инфицирование происходит гематогенным путем из отдаленных эндогенных очагов (кариозных зубов, воспаленных миндалин при хроническом тонзиллите и пр.). В качестве предрасполагающих факторов рассматривают предшествующие острые вирусные инфекции, незначительные травмы, нарушения иммунитета. Патология обычно развивается в юношеском возрасте, до окостенения эпифизарной пластинки.
Патогенез
После проникновения болезнетворных микроорганизмов в кости образуется одиночный очаг каплевидной или продолговатой формы диаметром 1,5-2 см, часто расположенный поверхностно, в поднадкостничном слое. При продолжительном течении размеры абсцесса могут увеличиваться до 4-5 см. Вокруг очага формируется выраженный остеосклероз. Определяется утолщение надкостницы. Содержимое абсцесса представлено грануляционными разрастаниями, серозной или гнойной жидкостью. Появление свищей и костных деформаций нехарактерно.
Симптомы абсцесса Броди
Патология манифестирует повышением температуры тела до фебрильных цифр, общей слабостью, разбитостью, симптомами интоксикации. Перечисленные проявления сохраняются на протяжении 2-3 суток. Сразу после этого или через несколько дней возникают локальные ноющие боли в околосуставной зоне. В последующем абсцесс Броди протекает хронически. Пациенты предъявляют жалобы на появление болезненных ощущений при изменении погодных условий, после нагрузки на конечность.
Возможно усиление болей в ночное время. У некоторых больных отмечаются периодические обострения, во время которых наблюдается нарастание длительности и интенсивности болевого синдрома без ухудшения общего состояния. В клинической картине нередко превалирует суставная симптоматика. Обнаруживаются рецидивирующие синовиты. Возможно некоторое ограничение движений, обусловленное реактивным асептическим воспалением суставной полости.
Осложнения
Для абсцесса Броди характерно благоприятное течение. Осложнения развиваются редко. Секвестры обычно не образуются. Описаны отдельные случаи формирования наружных свищей и прорыва содержимого абсцесса в полость сустава с возникновением гнойного артрита.
Диагностика
Установление этиологии заболевания осуществляют врачи-травматологи. Диагностика нередко затруднена из-за особенностей симптоматики и вариабельности рентгенологической картины патологии. Производятся следующие диагностические мероприятия:
Дифференциальная диагностика
Абсцесс Броди дифференцируют с обычным хроническим остеомиелитом, костно-суставным туберкулезом, костной кистой, гуммой, остеоид-остеомой, эозинофильной гранулемой. Для обычного остеомиелита характерна секвестрация, образование грубых периостальных разрастаний, чередование участков остеосклероза и остеопороза. Костная киста более крупная, с многокамерной структурой.
При костном туберкулезе очаг более мелкий, неправильной формы, с губчатым секвестром, склонен быстрому прорыву на поверхность кожи или в суставную полость. Гуммы в подавляющем большинстве случаев множественные, имеют менее гладкие контуры. У эозинофильных гранулем на снимках просматриваются картообразные контуры, менее выраженный ободок склероза. Остеоид-остеомы проявляются постепенно нарастающими болями.
Лечение абсцесса Броди
Лечение осуществляется в стационарных условиях. В зависимости от стадии заболевания может быть показана консервативная или хирургическая тактика. Консервативные мероприятия производятся на ранних этапах, включают:
При неэффективности перечисленных мер, поступлении пациента с длительно текущим абсцессом Броди показано иссечение патологического очага в пределах неизмененных тканей. Небольшие полости выскабливают, промывают, дренируют, крупные после удаления пораженных тканей заполняют костной крошкой для улучшения заживления. В послеоперационном периоде проводят перевязки, назначают антибиотики внутримышечно.
В последние годы для борьбы с инфекцией и стимуляции остеогенеза используют биосовместимые композиционные имплантаты в виде стержней, пластин и штифтов. На поверхность имплантатов наносят антибиотики, оротовую кислоту и глюконат кальция. Препараты оказывают противомикробное и остеотропное действие, конструкция постепенно рассасывается в срок от 8 месяцев до 3 лет по мере формирования нормальной кости.
Прогноз
Прогноз достаточно благоприятный. При раннем начале лечения возможна ликвидация гнойного очага, хотя на практике такие случаи наблюдаются нечасто из-за позднего поступления больных и других факторов. Несмотря на склонность к длительному течению, абсцесс Броди крайне редко становится причиной развития серьезных осложнений. Трудоспособность сохраняется. Исход хирургических вмешательств хороший.
Профилактика
Профилактические мероприятия предполагают своевременное лечение очагов хронической инфекции, коррекцию нарушений иммунитета, адекватную терапию вирусных инфекций. Немаловажную роль в раннем выявлении заболевания и предотвращении его длительного течения играет полноценное обследование, включающее рентгенографию сустава с захватом метафизарной зоны.