абсцесс средостения что это такое
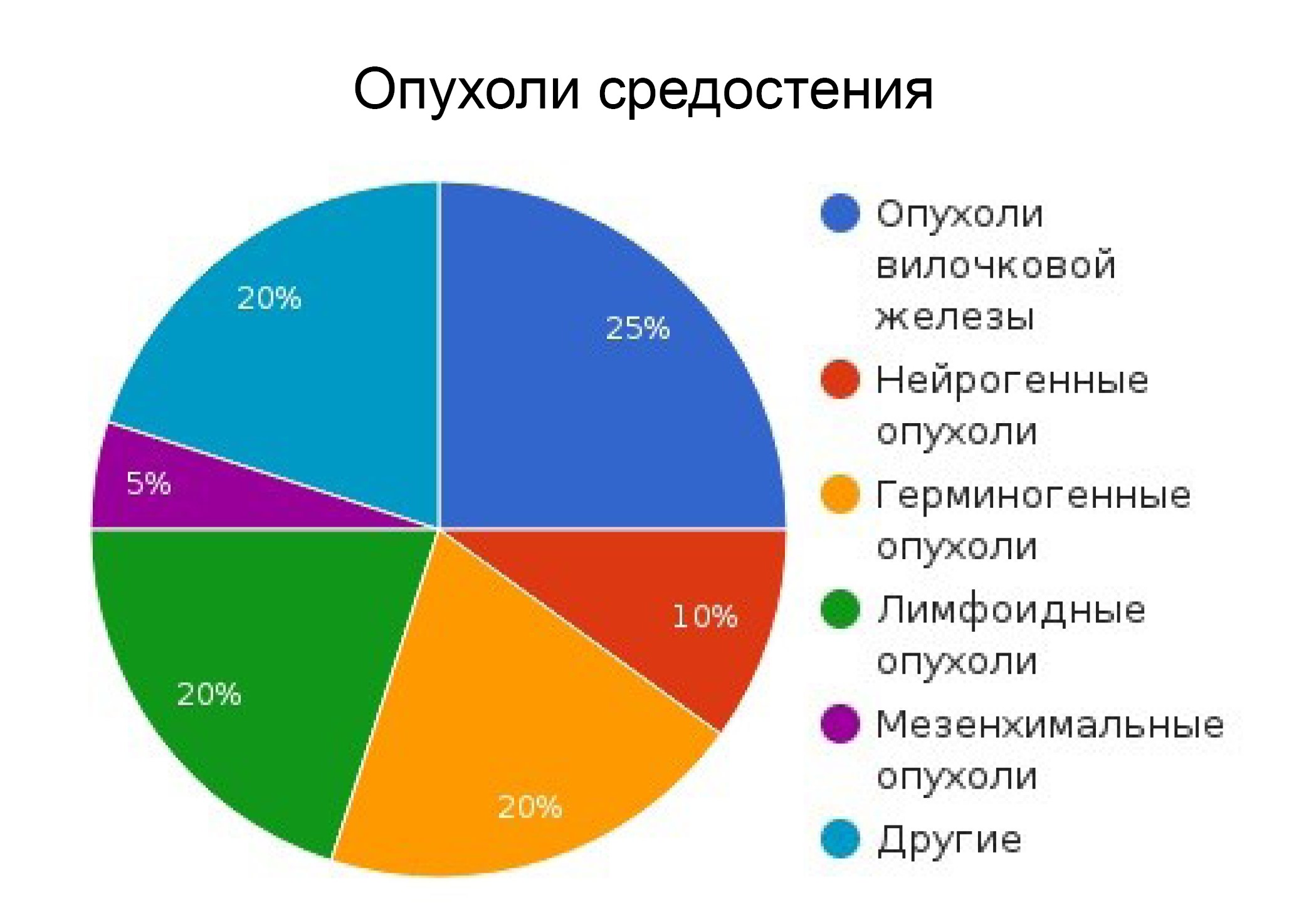
Опухоли средостения
Опухоли средостения, или по-другому медиастинальные опухоли — это новообразования, которые берут свое начало из органов средостения. Средостение – это область, ограниченная легкими по бокам, грудиной спереди и позвоночником сзади. К органам средостения относятся сердце, аорта, пищевод, тимус, трахея, лимфатические узлы, сосуды и нервы.
Кто находится в «зоне риска»?
Медиастинальные опухоли встречаются достаточно редко. Они могут развиваться в любом возрасте и из любых органов и тканей, которые находятся в средостении, однако в большинстве случаев их диагностируют у пациентов от 30 до 50 лет. В детском возрасте чаще встречаются опухоли заднего средостения. Они обычно происходят из нервной ткани и, в большинстве случаев, не злокачественные. У взрослого населения преобладают опухоли переднего средостения – обычно там располагаются лимфомы и тимомы.
Классификация образований средостения
Средостение анатомически делится на 3 зоны. Соответственно этим зонам классифицируются и опухоли средостения.
Клиническая картина
Чаще всего опухоли средостения являются случайной находкой при рентгенологических исследованиях, так как до 40% опухолей клинически не проявляются. Клинические проявления опухоли средостения будут зависеть от следующих факторов:
В зависимости от вышеописанных факторов клиническая картина может быть различной. Самые частые симптомы можно разделить на две группы:
Диагностика
Рентгенологический метод является основным для визуализации новообразования средостения. Компьютерная томография позволяет оценить локализацию опухоли и спланировать дальнейшее обследование.
Без гистологической верификации поставить окончательный диагноз невозможно. При вовлечении в процесс пищевода или трахеи выполняют эндоскопическое исследование для взятия биопсии и визуализации изменений.
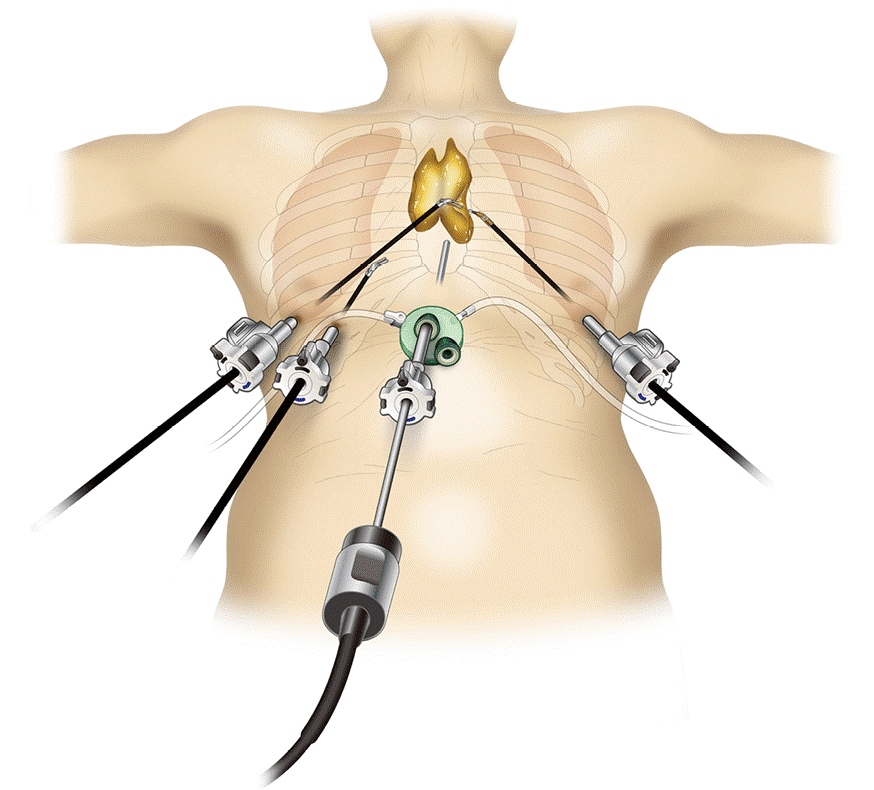
При невозможности получить образец ткани для исследования эндоскопически применяются инвазивные методы: трансторакальная биопсия, медиастиноскопия, видеоторакосокпия. Последние два метода — это серьезные операции, которые проводятся в специализированных медицинских учреждениях.
Лечение
В связи с разнообразием возможных причин медиастинальные опухоли лечатся в зависимости от типа опухоли:
Профилактика и прогнозы
К сожалению, достоверных методов профилактики для опухолей средостения не выявлено. Но результаты можно существенно улучшить, если выявить заболевание на ранней стадии. Если симптомы, описанные ранее не проходят в течение двух недель, возможно стоит обратиться за квалифицированной медицинской помощью. Прогнозы в данном случае трудно давать, они зависят, типа опухоли и ее злокачественности от проводимого лечения.
Список литературы:
1) Клинические рекомендации Ассоциации онкологов России (АОР, 2020)
2) Барболина Т. Д., Бычков М. Б., Аллахвердиев А. К., Борисова Т. Н., Владимирова Л. Ю., Герасимов С. С., Деньгина Н. В., Козлов Н. А., Лактионов К. К., Левченко Е. В., Малютина Д. В., Пикин О. В. Практические рекомендации по лекарственному лечению опухолей вилочковой железы (тимомы и рака тимуса). Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2020 (том 10). С. 608-619.
3) Руководство по химиотерапии опухолевых заболеваний/ под ред. Н.И. Переводчиковой, В.А. Горбуновой. – 4-е изд., расширенное и дополненное. – М.: Практическая медицина, 2018.-688с.
4) Рациональная фармакотерапия в онкологии: руководство для практикующих врачей/под.ред. М.И. Давыдова, В.А. Горбуновой. – М.: Литтерра, 2017. – 880с. (Серия «Рациональная фармакотерапия»).
5) Под ред. А.Д. Каприна, В.В. Старинского, Г.В. Петровой. Злокачественные новообразования в России в 2018 году. (заболеваемость и смертность) — М.: МНИОИ им. П.А. Герцена филиал ФГБУ «НМИЦ радиологии» Минздрава России, — 2019. –илл.-250с.
6) Пикин О.В. et al. Опухоли средостения: сборник под ред. академика РАН, профессора А.Д. Каприна. М.: Молодая гвардия, 2019. 232 p.
Абсцесс средостения
Рубрика МКБ-10: J85.3
Содержание
Определение и общие сведения [ править ]
В зависимости от локализации первичного очага инфекции различают первичный (при первичном инфицировании клетчатки средостения) и вторичный медиастинит (при распространении воспалительного процесса из других анатомических областей).
Этиология и патогенез [ править ]
Ведущую роль в развитии вторичного заднего гнойного медиастинита играют неклостридиальные анаэробы, населяющие десневые карманы, крипты миндалин и полость рта.
Клинические проявления [ править ]
Для гнойного медиастинита в фазе генерализации процесса характерны развитие декомпенсированного метаболического ацидоза и подавление всех звеньев иммунитета. Грубые нарушения центральной гемодинамики сопровождают ОРДС и прогрессирование дыхательной недостаточности.
Через 3-4 сут гнойный процесс распространяется на плевральные полости и полость перикарда, интоксикация достигает крайней степени. Тахикардия свыше 130 в минуту; часто возникают нарушения ритма. Число дыханий 28-30 в минуту, гипертермия 38,5-39 °С. Сознание сохранено, но больной заторможен, контакт с ним затруднён.
Абсцесс средостения: Диагностика [ править ]
При рентгенологическом исследовании больных с разрывами пищевода дополнительная информация о конфигурации, длине ложного хода в средостении, взаимоотношении дефекта стенки пищевода и гнойного очага может быть получена при контрастном исследовании пищевода с взвесью бария сульфата.
Возможности УЗИ в диагностике медиастинита резко ограничены из-за экранизации средостения костными структурами (грудина, позвоночник). Часто встречающаяся подкожная эмфизема шеи и грудной стенки также затрудняет диагностику.
Дифференциальный диагноз [ править ]
Абсцесс средостения: Лечение [ править ]
Ведущая роль в лечении гнойного медиастинита принадлежит хирургическому методу, обеспечивающему полноценное дренирование гнойного очага. Все существующие доступы в средостение следует разделить на две группы:
Чресплевральный доступ к заднему средостению показан при планируемом вмешательстве на повреждённом грудном отделе пищевода (ушивание дефекта, резекция пищевода). Пожилой и старческий возраст, тяжёлые сопутствующие заболевания, нестабильная гемодинамика в значительной степени повышают риск чресплеврального вмешательства. Кроме того, при этом доступе неизбежно происходит дополнительное инфицирование плевральной полости.
У больных с развившимся после стернотомии остеомиелитом грудины и рёбер и передним гнойным медиастинитом для дренирования используют чрезгрудинный доступ. В последующем обширный дефект тканей грудной стенки выполняют мышечной тканью на сосудистой ножке или прядью большого сальника.
Помимо адекватного дренирования гнойного очага, у больных медиастинитом вследствие перфорации пищевода необходимо решить две важные задачи:
• обеспечить прекращение постоянного поступления инфицированного и агрессивного содержимого в средостение (слюна, желудочный сок, жёлчь);
• обеспечить возможность длительного энтерального питания.
Комплексное интенсивное лечение медиастинита:
• местное воздействие на очаг гнойной инфекции;
• восполнение энергетических затрат организма.
Местное лечение включает проведение постоянного промывания гнойного очага в средостении раствором антисептика с одновременным использованием аспирации с разрежением порядка 10-40 см вод.ст.
После спадения полости и превращения её в канал вокруг дренажей (это легко проверить путём заполнения дренажей водорастворимым контрастным веществом с последующим проведением рентгенографии) дренажи постепенно начинают подтягивать и в конце концов извлекают, заменяя их на несколько дней резиновыми выпускниками.
Определённые сложности возникают при местном лечении открытых стернальных ран после кардиохирургических вмешательств, особенно при наличии нестабильности грудины и рёбер. Перевязки с санацией гнойного очага приходится выполнять практически ежедневно, обеспечивая при этом полноценное обезболивание. Из-за возможного развития серьёзных осложнений для промывания раны нельзя применять холодные растворы антисептиков, а также 3% раствор водорода пероксида. Длинные, идущие вдоль грудины отроги гнойных полостей обычно дополнительно дренируют мягкими дренажными трубками.
С учётом характера микрофлоры, быстрого прогрессирования гнойного воспаления и нарастания интоксикации на фоне угнетения основных звеньев иммунитета методом выбора является деэскалационная внутривенная терапия карбапенемами на протяжении 7-10 сут.
Такая терапия охватывает весь спектр не только возможных возбудителей и имеющейся госпитальной флоры, но и все новых порций микроорганизмов, постоянно поступающих в очаг, что наблюдают, например, при невозможности ушивания разрыва грудного отдела пищевода. В этих случаях микробиологическое исследование гнойного экссудата не даёт ценных опорных данных для назначения препаратов более узкого спектра.
В то же время при ушитом разрыве пищевода, при одонтогенной, тонзилогенной инфекции определение чувствительности выделенной микрофлоры к антибиотикам позволяет в ряде случаев эффективно использовать и более дешёвые препараты (цефалоспорины IV поколения, фторхинолоны) в комбинации с метронидазолом. Эта комбинация эффективна и при кокковой флоре, характерной для послеоперационного переднего медиастинита.
Осуществляют по известным принципам комплексного лечения острых гнойных заболеваний, специфических особенностей в объёме и методах лечения не отмечают.
Медиастинит
Медиастинит – заболевание, которого характеризуется воспалением в органах средостения, в результате чего возникает сдавление сосудов и нервов. В практической медицине всякое воспаление, которое приводит к медиастинальному синдрому, называется медиастинитом.
Воспалительный процесс генерализируется благодаря таким условиям:
Медиастинит по анатомическому строению средостения делится на передний и задний. Каждый из этих видов может быть:
По течению заболевание делят на острое и хроническое. Редко фиксируют асептический медиастинит, который вызывается в основном неспецифической или специфической микрофлорой. Она может проникать различными путями, в основном через травму пищевода вследствие разрыва дивертикула, химических ожогов и т.д. Реже распространение идет по фасциальным листкам с шеи или из прилежащих тканей.
Классификация
В зависимости от расположения воспаления клетчатки средостения медиастинит делят на:
Редко бывает поражение переднего и заднего средостения одновременно, потому что до развития этой формы человек погибает от интоксикации и септического шока. Стадии развития медиастинита в зависимости от клиники бывают такие:
Чаще всего диагностируют флегмону средостения, при которой уровень смертности достигает от 25 до 45%. Если возбудителем является анаэробная флора, то летальность достигает 68-80%. Более благоприятной формой медиастинита считается абсцесс средостения. При этом диагнозе на 100 случаев приходится 15-18 смертей.
В зависимости расположения первичного очага инфекции бывает первичный и вторичный медиастинит. Первичным заболевание считается, если изначально заражены клетчатка средостения.
Причины
Двумя наиболее частыми причинами являются срединная стернотомия и разрыв пищевода. Разрыв пищевода может быть осложнением установки зонда Сенгстакена-Блэкмора или шланга Миннесоты, а также осложнением эзофагоскопии. Также бывает при рвоте (синдроме Берхаава). Медиастинит в 1% случаев является осложнением срединной стернотомии.
Хронический фиброзирующий медиастинит вызывается гистоплазмозом или туберкулезом, но может быть при силикозе, саркоидозе и грибковых инфекциях. Типичен интенсивный фиброзный процесс, который приводит к сдавливанию структур средостения, что может вызвать стеноз трахеи, синдром верхней полой вены и т.д.
Причина первичного заднего медиастинита в большинстве случаев заключается в механическом повреждении грудного отдела пищевода инородными телами или инструментами. Причинами ятрогенных травм пищевода могут быть бужирование стриктур пищевода, фиброэзофагоскопия, проведение зонда и кардиодилатация. В 1-2% случаев причиной заднего гнойного медиастинита является некроз стенки пищевода при его химических ожогах. Причиной этой формы может быть спонтанный разрыв пищевода, когда в результате рвотных движений или незначительной физической нагрузки образуется продольный разрыв левой стенки пищевода в наддиафрагмальном отделе. Такие случаи почти никогда не диагностируются рано. Заброс содержимого желудка в плевральную полость в короткие сроки вызывает эмпиему плевры и сепсис. Уровень смертности при этом очень высокий, достигает от 60 до 90%.
Хирурги чаще всего фиксируют вторичный задний медиастинит, который сформировался вследствие распространения гнойного процесса из клетчаточных пространств шеи. Причина в механических и химических повреждениях глотки и шейного отдела пищевода.
Вероятные причины вторичного заднего медиастинита:
Вторичный задний гнойный медиастинит развивается с участием неклостридиальных анажробов, которые поселяются в десневых карманах, полости рта и криптах миндалин. Первичный передний медиастинит является следствием заражения переднего средостения после стернотомии у пациентов с онкологическими или кардиохирургическими болезнями, а в редких случаях при закрытой травме грудины, когда переломы груди нагнаиваются. Возбудители гнойного процесса — грамположительные кокки (большинство случаев), эпидермальный или золостистый стафилококк.
Вторичный передний медиастинит вызван распространением тонзиллогенной, одонтогенной флегмоны шеи. В части случаев он является следствием нагноения мягких тканей передней грудной стенки на переднее средостение. Факторами, которые способствуют развитию процесса, являются нестабильность грудины с нагноением поверхностных слоев раны. При неадекватном дренировании в переднем средостении может скапливаться раневое отделяемое, что также играет немаловажную роль в патогенезе. Факторы риска развития переднего медиастинита после кардиохирургических операций:
Патогенез
После момента заражения клетчатка средостения спустя 4-6 часов отекает, что называется серозным менингитом. Отек распространяется на шею, в зону подсвязочного пространства, надгортанника и пр. У человека голос становится осиплым, становится тяжело дышать, утрудняется процесс глотания. Отек клетчатки средостения вызывает нарастающую боль в межлопаточной области и за грудиной. Дыхание становится частым и поверхностным, организму не хватает кислорода. Приток крови к правым отделам сердца усложняется, ЦВД растет, снижается ударный объем и пульсовое артериальное давление.
Температура тела достигает субфебрильных значений, фиксируют гиперлейкоцитоз со сдвигом лейкоцитарной формулы влево, компенсированный метаболический ацидоз. В плазме крови почти не меняется содержание углеводов, белка и электролитов. При перфорации пищевода, кокковой микрофлоре, наличии рубцовых изменений клетчатки средостения после ранее перенесённого послеожогового эзофагита стадия серозного воспаления может длиться 2-4 суток. Когда же гнойный процесс распространяется на неизмененную клетчатку заднего средостения, спустя 6-8 часов появляются морфологические признаки флегмонозного воспаления.
При гнойном медиастините на этапе генерализации процесса развивается декомпенсированный метаболический ацидоз, происходит подавление всех звеньев иммунитета. Грубые нарушения центральной гемодинамики сопровождают ОРДС и прогрессирование дыхательной недостаточности. Спустя 3-4 суток процесс распространяется на плевральные полости и полость перикарда, интоксикация становится очень сильной, максимальной. Типичны нарушения ритма сердца на этом этапе развития болезни. Человек делает от 28 до 30 вдыханий в минуту, температура на уровне 38,5-39 °С. Сознание сохранено, но отмечается заторможенность больного.
Симптомы
Симптомы медиастинита зависят от основного процесса и уровня сдавления. Есть также общие проявления, которые вызваны окклюзией верхней полой и безымянной вен:
При разрыве пищевода заболевание начинается остро, стартует с сильной боли в груди и одышки, которые вызваны заражением и воспалительным процессом в средостении.
Острый медиастинит
Хронический медиастинит
Заболевание вызвано пролиферативными процессами в средостении, специфической инфекцией. Долгое время проявлений может вообще не быть. Позже появляются такие симптомы:
При пролиферативном и фиброзном медиастините выявляются признаки сдавления верхней полой вены: одутловатость лица, отек руки, цианоз и расширение вен груди.
Диагностика
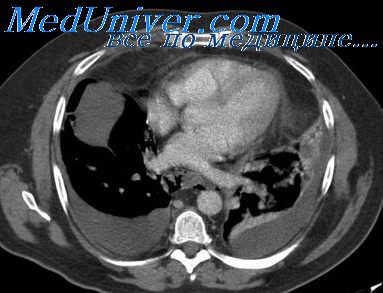
Высокий уровень летальных исходов объясняется невозможностью раннего диагностирования, особенно если заболевание носит вторичный характер. Гнойный процесс переходит на средостение. Проводятся сложные инструментальные обследования. Делают обзорную рентгенографию грудной клетки минимум в двух проекциях. Пробдение пищевода проявляется так: затемнения в заднем средостении в боковой проекции, наличие воздуха в средостении, «сочувственный» пиопневмоторакс.
Полость с горизонтальным уровнем жидкости выявляют при абсцессе средостения. Эмфизема средостения бывает особенно обширной при разрывах пищевода в ходе фиброэзофагоскопии с инсуффляцией воздуха в просвет пищевода. В части случаев актуально контрастное исследование пищевода с взвесью бария сульфата. УЗИ в диагностике медиастинита используется крайне редко. Проводится ЭФГС. Если метод не фиксирует прободения, проводят контрастную рентгенографию пищевода и медиастинографию. МРТ также ценно для установки диагноза медиастинита.
В части случаев актуальна торакоскопия, кавография, бронхоскопия. Диагностика медиастинита при разрыве пищевода зачастую базируется на анализе симптоматике. КТ обнаруживает в таких случаях пузырьки воздуха в средостении.
Лечение
Гнойную форму рассматриваемой патологии лечат при помощи антибиотиков. В основном склоняются к деэскалационной внутривенной терапии карбапенемами длительностью 7-10 суток. В то же время при ушитом разрыве пищевода, при одонтогенной, тонзилогенной инфекции определение чувствительности выделенной микрофлоры к антибиотикам позволяет в ряде случаев эффективно использовать и более дешевые препараты (цефалоспорины IV поколения, фторхинолоны) в сочетании с метронидазолом. Эта схема дает нужный терапевтический эффект, если возбудителем является и кокковая флора, что типично для послеоперационной передней формы медиастинита.
Детоксикационная терапия проводится по принципам, как при острых гнойных болезнях. Медиастинит при разрыве пищевода лечат антибиотиками, вводимыми парентеральным путем. Можно применять клиндамицин, который вводится внутривенно каждые шесть часов по 450 мг, его сочетают с цефтриаксоном (2 г 1 раз в сутки минимум в течение 2 нед). Во многих случаях для лечения необходима экстренная ревизия средостения с первичным ушиванием разрыва пищевода и дренированием плевральной полости и средостения.
Хирургическее лечение
Хирургический метод является ведущим в терапии гнойного медиастинита, поскольку так проводят полноценное дренирование гнойного очага. Доступы в средостение делят на внеплевральные и чресплевральные. К первому прибегают при тяжелых сопутствующих болезнях, пожилом возрасте пациентам и т.д. Внеплевральные доступы к заднему средостению сочетаются с послеоперационным промыванием гнойного очага растворами антисептиков с аспирацией содержимого в режиме разрежения в системе порядка 10-40 см. вод. ст.
Если инфицированное содержимое поступает в заднее средостение через дефект глотки, шейного, верхнегрудного отделов пищевода, то устанавливают дополнительную дренажную трубку с концом на уровне перфорационного отверстия. Второй вариант — ушивание дефекта. Если желудочное содержимое поступает в средостение через дефект нижнегрудного отдела пищевода, то дефект также ушивают.
Послеоперационное лечение
Если лечение максимально интенсивное, то лечение успешное во многих случаях. Если это так, постепенно отменяют отдельные компоненты комплексного лечения, которые становятся неактуальными, когда приходят в норму лабораторные, клинические проявления, а также инструментальные.
Комплексное интенсивное лечение медиастинита:
Местное лечение включает проведение постоянного промывания гнойного очага в средостении раствором антисептика с одновременным использованием аспирации с разрежением порядка 10-40 см. вод. ст. После спадения полости и превращения ее в канал вокруг дренажей дренажи постепенно начинают подтягивать и в итоге извлекают, заменяя их на несколько дней резиновыми выпускниками.
Если медиастинит является следствием туберкулеза, назначается соответствующая противотуберкулезная терапия. При отсутствии эффекта терапии возможна установка сосудистых стентов с целью ограничить сдавливание некоторых центральных сосудов.
Абсцесс средостения что это такое
Даже при наличии гнойников и флегмон, располагающихся вблизи от средостения (шея, надключичные пространства, медиастинальная часть плевры), требуется срочное профилактическое дренирование их, что проводится нами и рядом других авторов [Маршик (Маrschik), Б. С. Розанов, А. Я. Иванов и др.].
Вовлечение в воспалительный процесс органов, расположенных в средостении, при медиастините происходит нередко. Интимная близость этих органов между собой и с клетчаткой средостения (лимфатические пути, кровеносные сосуды) обусловливают возможность быстрого перехода инфекции из клетчаточных пространств средостения на перикард, пищевод, трахею, крупные вены.
А. Я. Иванов сообщает о 3 случаях сдавления верхней полой вены воспалительными инфильтратами. В нашей практике чаще всего наблюдался переход воспалительного процесса с клетчатки средостения на перикард. Возникающий при этом медиастино-перикардит имел свои особенности, так как наиболее ярко в данных случаях проявляли себя симптомы гнойного перикардита со значительным скоплением гнойной жидкости в полости сердечной сорочки.
Больной П., 26 лет, поступил в госпиталь в крайне тяжелом состоянии 25/VI 1992 г., на 4-й день после ранения груди осколком гранаты.
На рентгенограмме определяются симптомы гидроперикарда, осколка гранаты не видно. Анализ крови: Нb 50%, эр. 3 200 000, л. 14 000, резкий сдвиг лейкоцитарной формулы.
В день поступления был оперирован с диагнозом перикардита. Под местной анестезией произведена резекция V и VI реберных хрящей слева. При обнажении перикарда определяется клетчатка средостения, пропитанная гноем. Пункция перикарда показала наличие в его полости жидкого гноя. Широкая перикардотомия с удалением из полости 800 мл гноя. Дренирование средостения и перикарда. При посеве гноя из средостения и перикарда получена одна и та же флора — стрептококк и золотистый стафилококк.
В послеоперационном периоде отмечалось двукратное повышение температуры (до 39°), что обусловливалось послеоперационной пневмонией. Через месяц эвакуирован из госпиталя в хорошем состоянии. В 1948 г. (через 6 лет после ранения получены сведения, что больной чувствует себя хорошо, работает в библиотеке.
Острый медиастино-перикардит мы наблюдали еще 4 раза при огнестрельных ранениях грудной клетки и средостения без повреждения перикарда. Развивающийся при этом перикардит был связан с инфекцией средостения, которая в дальнейшем по лимфатическим путям переходила на сердечную сорочку.
Медиастенит
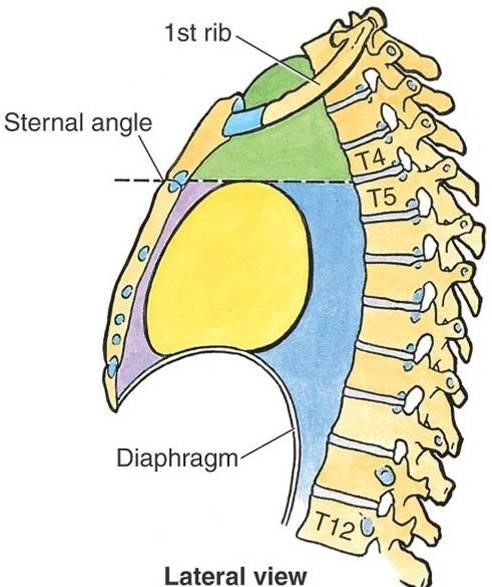
Хирургическая анатомия средостения. Средостение является комплексом топографо-анатомически связанных органов и тканей. Сзади – позвоночный столб, спереди – грудина, с боков – медиастинальная плевра, снизу – диафрагма, кверху средостение без четких границ переходит в область шеи.
В целях облегчения определения той или иной локализации средостение разделяется в хирургии на два отдела: верхний и нижний. Верхнее средостение делят на – переднее и заднее, нижнее на переднее, среднее и заднее.
Граница между верхним и нижним средостением проходит на уровне 4 грудного позвонка. Границей между передней и задней частями верхнего средостения служит трахея.
Классификация
Медиастиниты, как и воспалительные заболевания иных локализаций, бывают:
Наибольшее хирургическое значение имеют острые нагноительные процессы средостения.
Острый медиастинит
Острые медиастиниты, особенно гнойные, относятся к числу наиболее тяжелых форм хирургической инфекции. Острое воспаление жировой клетчатки средостения является тяжелым и опасным осложнением различных гнойных заболеваний, прежде всего органов груди и шеи, оперативных вмешательств, ранений и закрытых повреждений груди.
Сложность анатомического строения средостения, содержащего большое количество жизненно важных органов, кровеносных и лимфатических сосудов, лимфатических узлов и нервных стволов, обилие клетчаточных пространств способствуют быстрому распространению инфекционного процесса с выраженной общей реакцией организма на фоне тяжелой эндогенной интоксикации. Непрерывное перемещение органов средостения (сокращения сердца, пульсации сосудов, перистальтика пищевода, подвижность трахеи при кашле, разговоре и т.д.) препятствуют созданию условий покоя, столь необходимого для благоприятного течения воспалительных процессов.
Этиология и патогенез
Причины острого медиастинита: открытые повреждения; закрытая травма (нагноение гематомы); перфорация пищевода; осложнения операций на пищеводе, трахее, крупных бронхах, медиастиноскопии, пневмомедиастинографии; контактное распространение инфекции; метастатическое распространение инфекции.
По происхождению различают первичные (травматические) и вторичные медиастиниты. Первичные медиастиниты возникают при ранениях и закрытых повреждениях средостения и его органов, а также после операционных и эндоскопических вмешательств на них.
Острый первичный медиастинит при ранениях средостения встречается нечасто. Это объясняется, главным образом, сравнительно небольшим числом пострадавших с открытыми повреждениями средостения, которых успевают доставить в лечебные учреждения. Большинство из них быстро погибает на месте происшествия из-за тяжелых сочетанных повреждений и массивной кровопотери. Так, по опыту Великой Отечественной войны и последних локальных военных конфликтов, частота ранений средостения по отношению к проникающим ранениям груди у поступавших раненых, составила всего около 0,5%.
Гнойный медиастинит может быть по причинам развития: раневым, перфоративным, послеоперационным.
Заболевание чаще возникает в результате проникновения микрофлоры в средостение из просвета поврежденных пищевода, трахеи или бронхов. Причины перфораций пищевода: бужирование при рубцовых сужениях; инородное тело; эзофагоскопия (при эзофагоскопии в 0,25% случаев – перфорации); ранения; тупая травма груди; химические агенты, чаще щелочи; воспаление лимфоузлов средостения; спонтанный разрыв; аневризма аорты.
Причиной инфекции могут быть слепые, как правило, осколочные ранения, даже без нарушения целости полых органов. Занесенные, таким образом, в рану металлические осколки и обрывки одежды нередко вызывают значительное микробное загрязнение раны. Инфицированные инородные тела, располагаясь в рыхлой медиастинальной клетчатке, способны вызывать некрозы с расплавлением окружающих тканей и развитием флегмон или абсцессов средостения. Воспалительный процесс, возникающий при огнестрельных ранениях, в связи с тяжестью травмы чаще бывает диффузным и захватывает все задние или передние отделы средостения. Иногда развивается тотальный медиастинит.
В мирное время первичные медиастиниты могут возникнуть при повреждениях пищевода и трахеи (инструментальных и инородными телами), открытых переломах грудины, в результате нагноения гематом при закрытых травмах груди. Нередко причиной медиастинита являются осложнения оперативных вмешательств на органах средостения: несостоятельность швов или некроз желудочного или кишечного трансплантата при пластике пищевода, несостоятельность швов трахеи и бронхов, нагноение послеоперационной раны или гематомы средостения и др.
Вторичные медиастиниты встречаются в 2-3 раза чаще, чем первичные, и могут возникать при проникновении в средостение инфекции контактным, гематогенным и лимфогенным путями. Они могут быть осложнениями гнойных и гнилостных воспалений клетчатки шеи, дивертикулов и других нагноений стенок пищевода, распадающегося рака пищевода, остеомиелитов костного каркаса грудной клетки, воспалительных процессов кист и лимфатических узлов средостения, нагноений легких и плевры, иногда абсцессы и флегмоны средостения могут диагностировать как проявление септикопиемии при наличии первичного септического очага различной локализации.
К развитию вторичных острых медиастинитов могут приводить инфекционные осложнения ранений легких и плевры с формированием гнойных процессов контактным или метастатическим путем. Способствующим фактором в таких случаях является скопление крови в средостении в результате травмы. К образованию воспалительных очагов в средостении часто приводят и ранения шеи с повреждением пищевода гортани или трахеи. Условия для развития инфекционного процесса на шее с последующим его переходом на клетчатку средостения в силу анатомических особенностей этой области чрезвычайно благоприятные.
Иногда источник медиастинита остается не выявленным (так называемые криптогенные медиастиниты).
В основе патогенеза абсцессов и флегмон средостения находятся особенности взаимодействия макро- и микроорганизма. Далеко не всегда микробное обсеменение клетчатки средостения (в частности, при расширенных резекциях легких, резекции и пластике пищевода) приводят к развитию в ней нагноительных процессов. Возникновению гнойного медиастинита способствуют снижение защитных и репаративных способностей организма в результате травмы, оперативного вмешательства, кровопотери, наличия гнойной интоксикации, травматизации и некроза клетчатки средостения, скопления в ней крови, наличия источника постоянного инфицирования. С формированием в средостении гнойника патогенетические особенности заболевания обусловлены развитием компрессии органов груди, а также явлениями быстро нарастающего эндотоксикоза.
Различают ограниченные (абсцессы) и распространенные (флегмоны) формы. Среди них выявляются медиастиниты передние (верхние – с расположением очагов выше уровня III межреберья; нижние – книзу от III межреберья, и всех передних отделов средостения), задние (верхние – с расположением очага выше уровня V грудного позвонка; нижние – книзу от V грудного позвонка, и всех задних отделов средостения) и тотальные. Острые медиастиниты могут иметь молниеносную, острую и подострую формы течения.
Клиника и диагностика
Раннее распознавание первичного острого медиастинита представляет довольно трудную задачу. Сравнительная редкость этого осложнения при травме груди, недостаточная осведомленность о нем врачей нередко определяют позднюю диагностику заболевания. В случаях вторичных воспалительных процессов, абсцессы и флегмоны средостения маскируются проявлением первичного гнойного процесса в легких, плевре, клетчатке шеи и т.д. Точный прижизненный диагноз ставится, к сожалению, всего лишь у 20-30% пациентов. Однако, успех лечения таких больных и пострадавших в основном зависит от своевременного установления диагноза и определения локализации воспалительного очага для выбора метода адекватного его дренирования.
Острые гнойные и гнилостные медиастиниты протекают без четко очерченных симптомов на фоне крайне тяжелого общего состояния. Тяжесть течения острых медиастинитов объясняется наличием в средостении ряда важных образований – симпатических и парасимпатических нервов, кровеносных и лимфатических сосудов, при раздражении которых возникают дополнительные симптомы. В результате поражения важных нервов нарушается функция органов, которые они иннервируют – сердечно-сосудистой системы, дыхания, пищеварительного тракта. Помимо этого, клетчатка средостения обильно всасывает продукты распада тканей, что способствует развитию тяжелой эндогенной интоксикации. Возникают также симптомы поражения трахеи и пищевода, на стенки которых может распространяться воспалительный процесс. Эти органы, в частности, могут быть сдавлены в результате воспалительного отека.
Заболевание обычно начинается остро, часто с озноба, значительного повышения температуры тела и загрудинных болей. Если острый медиастинит возникает на фоне уже существующего гнойного процесса другой локализации, то это иногда может проявиться внезапным резким ухудшением общего состояния больного, нарастанием явлений гнойной интоксикации.
Больные предъявляют жалобы на боли в груди, нарастающую общую слабость, недомогание, чувство нехватки воздуха. Обращает на себя внимание их беспокойство, иногда с двигательным возбуждением, повышением температуры тела до 39-40 С, потрясающие ознобы, профузное потоотделение, гиперемия кожных покровов, одышка. Через сутки картина возбуждения сменяется выраженным общим угнетением, в ряде случаев со спутанностью сознания. Больные, как правило, стараются принять вынужденное полусидячее положение с наклоненной к груди головой, уменьшая, таким образом, боль и облегчая дыхание. У части пациентов появляется отек верхней половины туловища, шеи и лица с расширением и напряжением поверхностных вен, цианозом кожи. Тяжелая интоксикация, обусловленная резорбцией токсинов различного происхождения, сдавление крупных сосудов и нервных стволов приводит к заметным расстройствам деятельности сердечно-сосудистой системы. Всегда выражена тахикардия с частотой пульса до 110-120 в минуту. По мере прогрессирования гнойного процесса появляется аритмия. Артериальное давление снижается, центральное венозное – нарастает. При аускультации сердца отмечается глухость тонов, ослабление первого тона на верхушке и второго тона на аорте. Из местных симптомов наиболее ранним и постоянным является интенсивная боль в груди, усиливающаяся при глотании и запрокидывании головы назад (симптом Герке). У больных с передним медиастинитом боль обычно локализуется за грудиной, а при заднем – в межлопаточном пространстве или же проецируется в надчревную область. Надавливание или постукивание по грудине или по остистым отросткам позвонков при соответствующем расположении гнойников резко усиливает болевые ощущения. Прогрессирование воспалительного процесса в средостении с отеком клетчатки часто приводит к сдавлению блуждающих и диафрагмальных нервов, сосудов, а при наличии ограниченных гнойников – пищевода и трахеи. В результате этого возникает дисфагия, удушье, упорный кашель, осиплость голоса, аритмии, нарушение функции диафрагмы. При медиастинитах, развивающихся вследствие ранения трахеи или пищевода, а также при анаэробной инфекции появляется медиастинальная подкожная эмфизема верхней половины туловища и шеи. Особенно она выражена и быстро нарастает при повреждении трахеи и главных бронхов. Эмфизема всегда весьма тревожный признак, свидетельствующий о значительной тяжести процесса. В периферической крови обнаруживается анемия и высокий лейкоцитоз с резким сдвигом лейкоцитарной формулы влево. Биохимические исследования крови выявляют гипопротеинемию с уменьшением в сыворотке альбуминов, повышение уровня глобулинов, снижение альбумино-глобулинового коэффициента.
Помимо общих и местных клинических признаков большое значение в распознавании воспалительного процесса имеет рентгенологическое исследование. При этом выявляют расширение соответствующего отдела средостения, проникновение воздуха приводит к возникновению горизонтальных уровней на границе с жидким экссудатом, скопившимся в средостении. Убедительным признаком повреждения стенки пищевода, несостоятельности пищеводно-желудочных или пищеводно-кишечных соустий служит затекание контрастного вещества за контуры органов при проведении рентгенологического обследования. Иногда эти признаки сочетаются с картиной одно- или двустороннего плеврита, а при повреждении дыхательных путей – пневмоторакса.
Для уточнения характера и распространенности патологического процесса в средостении используется компьютерная рентгенотомография и ультразвуковой метод диагностики, при подозрении на повреждение трахеи и пищевода, несостоятельность их швов после оперативных вмешательств – эзофаго- или бронхоскопия.
Рентгенологическая картина при медиатините характеризуется: расширением тени средостения и шеи, эмфиземой средостения, подкожной эмфиземой, пневмотораксом, гидропневмотораксом, уровнем жидкости в средостении, поражением легких, пищеводными свищами.
Лечение
При остром гнойном медиастините необходимо раннее хирургическое лечение сразу же по установлению диагноза. Исключение могут составлять лишь случаи, когда медиастинит развивается постепенно (например, при точечных перфорациях пищевода, развитии его из инфицированных лимфатических узлов), находится в стадии серозного воспаления, имеет ограниченный характер и не сопровождается развитием тяжелого состояния больного. В этих случаях может быть использована консервативная терапия, при условии динамического наблюдения за больным в хирургическом стационаре.
Хирургическое лечение направлено, прежде всего, на устранение причины, вызвавшей острый медиастинит, вскрытие воспалительного очага (медиастинотомия) и его адекватное дренирование. Без своевременного оказания хирургической помощи острый гнойный медиастинит почти всегда заканчивается летальным исходом. Оперативное пособие следует проводить даже при тяжелом общем состоянии больного, после кратковременной предоперационной интенсивной подготовки, направленной на коррекцию нарушений гомеостаза и устранение расстройств жизненно важных функций.
Операции при передних медиастинитах
При передних ограниченных медиастинитах, развившихся вследствие ранения грудины и клетчатки средостения, иногда может быть применен трансстернальный доступ к медиастинальному гнойнику с поперечной стернотомией. При этом помимо полноценного дренирования абсцесса обязательно резецируют измененные участки костей. Разновидностей трансстернального дренирования средостения предложено много. Главным их недостатком является опасность развития остеомиелита грудины, поэтому они используются исключительно при имеющихся уже на момент операции повреждений или остеомиелита грудины.
Определенное практическое значение имеет предложенный Маделунгом внеплевральный парастернальный доступ с резекцией 2-3 реберных хрящей. Уровень и сторону предстоящего дренирования определяют с помощью обзорной рентгенографии грудной клетки и осторожной межреберно-загрудинной пункцией переднего средостения.
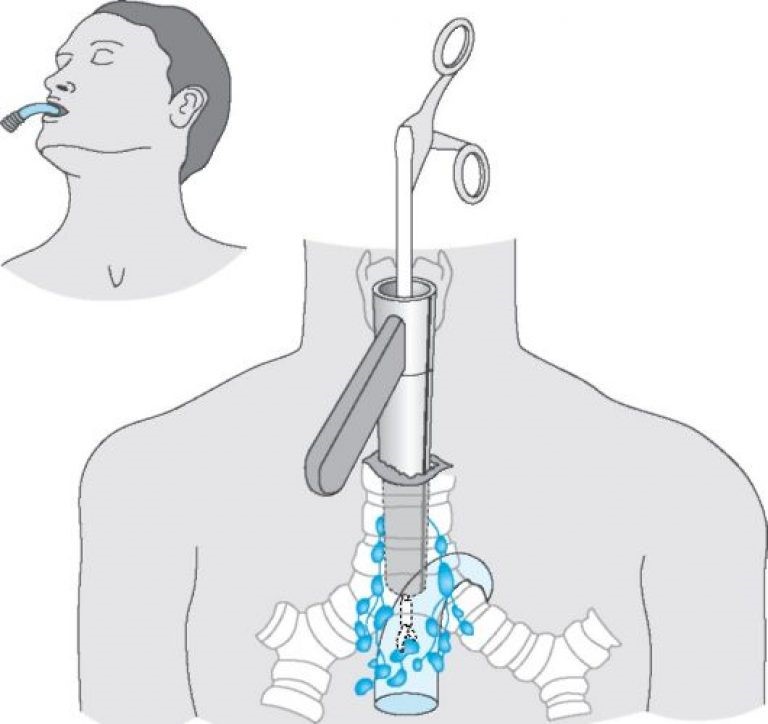
В случаях верхнего переднего медиастинита применяют шейную медиастинотомию. Для этой цели поперечным разрезом выше рукоятки грудины вскрывают и дренируют передний отдел верхнего средостения. Этим способом можно адекватно дренировать гнойники, расположенные выше уровня дуги аорты.
При переднем нижнем ограниченном медиастините можно использовать внебрюшинную переднюю медиастинотомию. Разрезом на уровне мечевидного отростка, при необходимости с его резекцией, выделяют и тупо оттесняют диафрагму книзу. Входят в клетчаточный слой позади грудины, вскрывают и опорожняют гнойник, промывают рану и дренируют ее силиконовыми трубками.
Разлитую переднюю флегмону средостения дренируют, комбинируя над- и подгрудинный доступы.
Операции при задних медиастинитах
При верхнем заднем медиастините для дренирования средостения используют способ, предложенный В.И.Разумовским (1899). Техника операции заключается в следующем. Больной лежит на спине с подложенным под плечи валиком, голова его повернута вправо. Из разреза вдоль переднего края левой грудинно-ключично-сосцевидной мышцы послойно рассекают кожу, подкожную клетчатку, поверхностную и вторую фасции шеи. Вместе с мышцей кнаружи отводят сосудисто-нервный пучек. Пальцем осторожно создают канал, проникая вглубь и книзу позади пищевода, по направлению к заднему средостению. Вскрывают гнойник, промывают и дренируют рану.
При нижних задних медиастинитах проводится чрездиафрагмальная медиастинотомия по Савиных-Розанову. При этом способе вскрывают брюшную полость верхне-срединным разрезом. Рассекают треугольную связку печени и отводят ее левую долю книзу и вправо, обнажая пищеводное отверстие диафрагмы. Брюшную полость ограничивают марлевыми салфетками. Производят сагиттальную диафрагмотомию. Пальцем расслаивают клетчатку и проникают вверх вдоль пищевода, достигая полости гнойника. После удаления гноя и введения дренажа тщательно ушивают разрез диафрагмы вокруг него для создания герметизма гнойной полости. Дренируют поддиафрагмальное пространство.
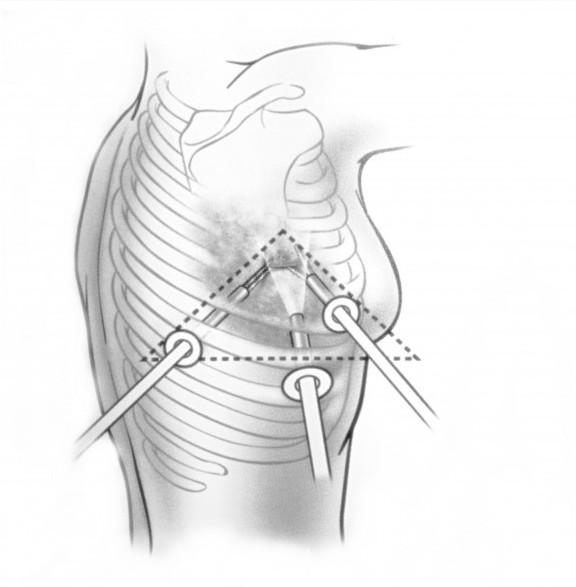
В случае диффузного медиастинита, развившегося вследствие поздно распознанного ранения пищевода, применяют чрезплевральную медиастиотомию по В.Д. Добромыслову (1900). Техника операции состоит в следующем. Производят боковую торакотомию в 5-6 межреберье со стороны повреждения. Легкое отодвигают кпереди. Предполагаемое место повреждения пищевода изолируют салфетками и широко рассекают медиастинальную плевру. При наличии раневого дефекта в пищеводе он герметически ушивается с прикрытием линии швов лоскутом медиастинальной плевры. Плевральную полость тщательно промывают антисептическим раствором и дренируют. Вдоль пищевода в средостении устанавливают двухпросветную дренажную трубку, которую выводят через отдельный разрез на переднюю грудную стенку по скату диафрагмы. Торакотомную рану ушивают.
Сложности хирургического лечения гнойного медиастинита обусловлены трудностью создания условий адекватного дренирования. Большое признание в последние десятилетия получил метод герметичного дренирования средостения с постоянным промыванием гнойника антисептическими растворами и активной аспирацией содержимого, предложенный Н.Н.Каншиным (1973). Метод дренирования заключается в использовании силиконовых двухпросветных дренажных трубок, вводимых через внеплевральный доступ с последующей активной аспирацией гноя с одновременным промыванием полости антисептическими растворами, растворами протеолитических ферментов. При средней скорости вливания 2-3 мл антисептика в минуту за сутки расходуется от 3 до 5 литров растворов. Очень важно создание герметизации полости, что достигается использованием узких дренирующих каналов. Аспирация достигается созданием постоянного разряжения 50- 100 см вод.ст. По данным самого автора применение этого метода дренирования позволило снизить летальность при остром гнойном медиастините в 3 раза.
Учитывая значительную тяжесть течения гнойного медиастинита в до- и послеоперационном периодах, необходимо применять все средства интенсивной консервативной терапии. Важная роль в лечении больных принадлежит массивной общей антибактериальной, детоксикационной и инфузионной терапии, парентеральному и энтеральному (зондовому) питанию. Кормление больных через зонд при повреждении пищевода начинают при ликвидации застойных явлений в желудке и восстановлении перистальтики кишечника. В случае отсутствия травмы пищевода энтеральное питание начинают на следующие сутки после операции. Сочетание энтерального и парентерального питания у больных с острым медиастинитом дает возможность обеспечить энергетические и пластические потребности организма.
Острый медиастинит остается и на сегодняшний день одним из наиболее трудно диагностируемых и тяжело протекающих заболеваний. Летальность при нем продолжает оставаться еще достаточно высокой и достигает 26-40%.
Хронический медиастинит
Хронические медиастиниты могут быть асептическими и микробными. К асептическим медиастинитам относятся:
Микробные хронические медиастиниты разделяют на неспецифичесикие и специфические (сифилитические, туберкулезные, микотические).
Асептические медиастиниты. Общим для всех видов такого медиастинита, кроме отсутствия микробных агентов в тканях, вовлеченных в воспалительный процесс, является преимущественно продуктивный характер воспаления с развитием более или менее выраженного склероза клетчатки средостения.
Идиопатический хронический медиастинит (медиастинальный фиброз, фиброзный медиастинит) имеет наибольшее хирургическое значение. Причины возникновения его окончательно не ясны. Характеризуется прогрессивным разрастанием плотной соединительной ткани по клетчатке средостения, с постепенным вовлечением в рубцовый процесс сосудов, нервных стволов и органов средостения (за исключением миокарда). Преимущественно поражаются передние отделы средостения. Различают генерализованную и локализованную формы. Общие признаки воспаления при идиопатическом фиброзном медиастините обычно отсутствуют, ведущими в клинике заболевания являются симптомы, связанные со сдавлением органов средостения.
Прогноз при быстро прогрессирующем течении генерализованной формы медиастинита, как правило, неблагоприятный. Патогенетической терапии не разработано. Некоторый эффект оказывает лучевая терапия, применение кортикостероидов. Хирургическое лечение носит паллиативный характер и применяется в основном при локализованных формах и с целью уменьшения компрессии органов или выполнения пластических операций (эзофагопластика, шунтирование верхней полой вены и т.д.).
Постгеморрагический хронический медиастинит возникает после травмы грудной клетки вследствие организации гематомы, инфильтрирующей клетчатку средостения. Однако в этих случаях рубцовый процесс не достигает такой степени, как при идиопатическом фиброзном медиастините. Рубцовое перерождение органов, сосудов и нервных стволов средостения не развивается, но в той или иной степени выражен компрессионный синдром.
Кониозный хронический медиастинит связан с вторичным поражением регионарного лимфатического аппарата и клетчатки средостения при силикозе или антракозе легких. Рубцевание клетчатки в основном развивается в зонах поражения лимфатических узлов. Клинически может проявляться синдром верхней полой вены, астматоидными приступами, осиплостью голоса, синдромом Горнера.
Липофагический хронический медиастинит в настоящее время практически не встречается. Его возникновение связано с проникновением в средостение парафина, применяемого для эксплевральной коллапсотерапии при туберкулезе легких.
Ревматический хронический медиастинит возникает как следствие ревматического перикардита. Процесс носит локальный характер, как правило, поражается параперикардиальная клетчатка. Лечение медикаментозное антиревматическое, а при наличии показаний – перикардэктомия.
Адипозосклеротический хронический медиастинит связан с избыточным отложением жировой клетчатки в средостении, развитием в ней дегенеративных и склеротических процессов. Возникает при ожирении, в выраженных случаях может привести к сдавлению верхней полой вены и ее ветвей.
Хронический неспецифический медиастинит. Различают первично- и вторично хронический микробный неспецифический медиастинит.
Первично хронический неспецифический медиастинит возникает от тех же причин, что и острый, но, минуя острую стадию гнойного воспаления, процесс сразу же приобретает хроническое течение. Нередко первично хронический медиастинит наблюдается при опухолях и кистах средостения, особенно инфицированных, гнойных лимфаденитах, отграниченных плотной фиброзной капсулой. Подобная ситуация может наблюдаться при несквозных или точечных повреждениях пищевода, когда успевает развиться мощная ограничивающая соединительнотканная капсула и образуется хронический гнойник, нередко сообщающийся с полостью пищевода. В месте повреждения, в стенке пищевода, развивается воспалительный процесс, который может привести к развитию рубцовой стриктуры пищевода.
Вторично хронический неспецифический медиастинит обычно представляет собой исход острого медиастинита, принявшего вследствие тех или иных причин хроническое течение. Этому может способствовать наличие остаточной гнойной полости, нередко с развитием наружных свищей, развитие гнойного хондрита реберных хрящей, остеомиелита грудины, оставшиеся после ранений инородные тела и др.
Характерным морфологическим признаком хронического неспецифического микробного медиастинита является наличие гнойника, ограниченного соединительнотканной капсулой, развитие в средостении более или менее выраженного реактивного рубцового процесса. В других случаях хроническое воспаление и развитие рубцовой соединительной ткани может быть следствием лимфангита, при распространении инфекции с прилежащих органов (эзофагит при кардиоспазме, ожогах пищевода и т.д.).
Клиническая картина хронического неспецифического медиастинита характеризуется длительной субфебрильной температурой с периодическими ее повышениями и снижениями до нормальных цифр, слабостью, потливостью, болями в грудной клетке. Вследствие компрессии органов средостения и развития в них воспалительных изменений может отмечаться одышка, кашель, дисфагия, осиплость голоса. Больные обычно бледны, пониженного питания. На грудной стенке могут быть свищи с наличием гнойного отделяемого. При исследовании периферической крови отмечается анемия, лейкоцитоз с незначительным сдвигом лейкоцитарной формулы влево, лимфопения, ускорение СОЭ.
Лечение хронического неспецифического медиастинита без наличия осумкованного гнойника в средостении состоит в устранении причины, поддерживающей воспалительный процесс (кардиоспазм, рефлюкс-эзофагит, стеноз пищевода и т.д.) и проведения антибактериальной противовоспалительной терапии. При наличии осумкованного гнойника средостения, гнойного хондрита, остеомиелита грудины показано оперативное лечение. Оно заключается во вскрытии, санации и дренировании гнойной полости, через доступ, соответствующий ее локализации. Ограниченный гнойник, имеющий плотную капсулу и не связанный с просветом пищевода или трахеи, можно иссечь единым блоком вместе с капсулой. При наличии хондрита, остеомиелита показана резекция в пределах здоровых тканей участков реберных хрящей, грудины.
Специфические хронические медиастиниты
Хронический специфический медиастинит наиболее часто бывает связан туберкулезной инфекцией. Сифилитический медиастинит, актиномикоз, гистоплазмоз средостения и др. встречаются исключительно редко.
Туберкулезный медиастинит развивается в связи со специфическим воспалением в лимфатических узлах средостения, а также при перикардитах туберкулезной этиологии. Чаще поражается клетчатка переднего и среднего отделов средостения. Заднее, а также задний отдел верхнего средостения поражаются в основном при туберкулезе позвоночника. Обычно вокруг пакета лимфатических узлов, содержащих туберкулезные микобактерии и специфическую гранулематозную ткань, возникает более или менее выраженный неспецифический периаденит, с последующим развитием рубцовой соединительной ткани, которая в зависимости от локализации, может вызывать сдавление различных органов и анатомических образований средостения. Прорыв казеозных масс из пораженного лимфатического узла в клетчатку средостения бывает очень редко и, как правило, без развития гнойного медиастинита.
Клиническая картина заболевания обусловлена в основном тяжестью и течением туберкулезного процесса. Развивающиеся рубцово-склеротические изменения в клетчатке средостения могут вызвать синдром сдавления верхней полой вены, пищевода, крупных нервных стволов с развитием соответствующих клинических признаков.