аденофиброма яичника что это
Аденофиброма яичника что это
Среди доброкачественных эпителиальных опухолей серозные и муцинозные опухоли являются наиболее частыми. Они составляют более половины всех доброкачественных новообразований яичников, встречаются в любом возрасте. Серозные опухоли наблюдают чаще муцинозных и обнаруживают преимущественно в возрасте 30—55 лет, а муцинозные—в 40—60 лет.
Среди серозных опухолей наиболее часто встречают цистаденому (цилиоэпителиальная кистома) и папиллярную цистаденому (папиллярная кистома).
Серозная цистаденома чаще бывает односторонняя, однокамерная и, как правило, гладкостенная. Величина ее 3—30 см. Содержимое—прозрачная серозная жидкость соломенного цвета. Выстилающий стенку эпителий однорядный кубический или уплощенный, реже цилиндрический. Мерцательный эпителий наблюдают лишь местами. Капсула опухоли в основном плотноволокнистая.
Грубососочковая цистаденома (кистома). На ее внутренней поверхности обнаруживают плотные сосочковые образования и бляшки, массивная плотная соединительнотканная основа которых нередко находится в состоянии отека или гиалиноза. Эпителий, покрывающий эти сосочки и бляшки, тот же, что и выстилающий эпителий цилиоэпителиальной кистомы.
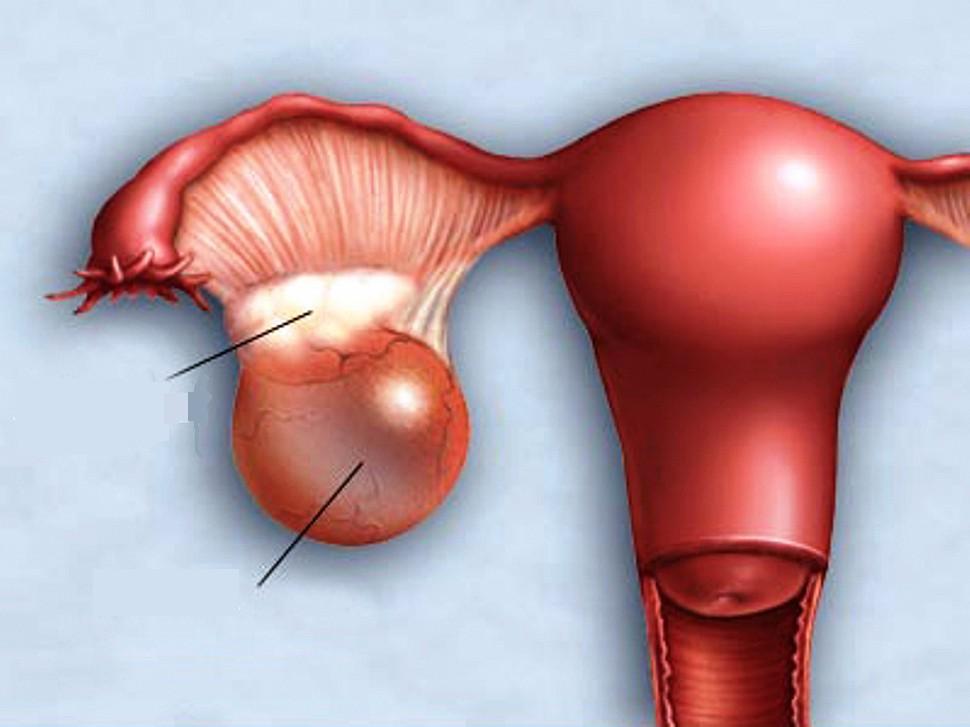
Папиллярная цистаденома (кистома) чаще бывает многокамерная. Характерно наличие мягких сосочковых разрастаний, которые, заполняя одну или многие камеры опухоли, напоминают по виду цветную капусту. В других наблюдениях они представлены небольшим количеством бородавчатых разрастаний. При наличии известковых отложений папиллярные образования отличаются значительной плотностью. Величина папиллярных кистом сравнительно небольшая. Они чаще, чем цилиоэпителиальные кистомы, бывают двусторонними. Их жидкое содержимое то желтоватого, то коричневатого цвета. Очень часто папиллярные разрастания обнаруживают не только на внутренней, но и на наружной поверхности кистозной опухоли. Многочисленные сосочки в папиллярных кистомах имеют то сравнительно тонкую, насыщенную клетками и кровеносными сосудами, то большей толщины соединительнотканную основу. Эпителиальный покров сосочков однорядный, отличается особенно большим сходством с трубным эпителием. В строме сосочков, реже в стенке кистомы обнаруживают псаммомные тельца.
Поверхностная папиллома встречается редко. Микроскопически она представляет собой опухоль папиллярного строения, чаще двустороннюю, обычно большого размера, расположенную на поверхности яичника и иногда полностью окутывающую его. Типичная поверхностная папиллома характеризуется теми же особенностями строения, что и папиллярная кистома.
В дифференциально-диагностическом отношении необходимо учитывать микропапиллоз (микропапилломатоз, бородавчатый яичник), который встречается чаще у пожилых женщин. При микропапиллозе сосочки обычно очень мелкие, не ветвящиеся, располагаются на поверхности яичника в виде небольших очаговых скоплений, покрытых сочным мезотелием.
Серозная аденофиброма, как цистаденофиброма, относится к числу сравнительно редких опухолей. Иногда она представляет собой фиброзно-измененный яичник, иногда мелкая аденофиброма (0,1-0.3 см) располагается в корковом слое. В отдельных наблюдениях небольшие опухоли имеют толстую ножку, которая соединяет их с поверхностью яичника. Однако чаще аденофиброма сочетается с кистозными образованиями (серозная цистаденофиброма). Такие опухоли бывают небольшой величины, реже достигают 20 см. Плотная часть опухоли построена по типу фибромы, в которой наблюдают железистые включения, местами резко расширенные и выстланные кубическим зиителием: выстилающий эпителий кистозных образований бывает цилиндрическим, нередко реснитчатым. В некоюрых цистаденофибромах обнаруживают плотные сосочковые образования и бляшки, микроскопически имеющие сходство с таковыми в грубососочковой кистоме. но с включением в соединительнотканной основе их железистых структур.
Среди муцинозных опухолей можно выделить 3 основные группы. К 1-й из них относятся муцинозные опухоли, большинство которых возникает из мюллерова они гелия. Ко 2-й группе относятся те муцинозные кистомы, которые сочетаются с опухолями Бреннера. Источником происхождения 3-й группы муцинозных опухолей (примерно 5-6% всех муцинозных опухолей) является энтодермальный эпителий кишечного типа. О тератоидном генезе их свидетельствует наличие в них бокаловидных и энтерохромаффинных клеток.
Муцинозная цистаденома является наиболее простой формой муцинозных опухолей [отсюда и название простая (сецернирующая) муцинозная кистома]. Она встречается наиболее часто, преимущественно односторонняя; двустороннее поражение наблюдают примерно в 10% случаев. Имеет величину 15-30 см, изредка 50 см. Опухоль округлая или овоидная, в большинстве случаев многокамерная. Содержимое различной величины камер обычно желеобразное. Внутренняя поверхность их гладкая, выстлана однорядным высоким цилиндрическим эпителием, сходным с эпителием слизистой оболочки цервикального канала. Митозы не обнаруживаются. Для эпителия муцинозных цистаденом характерна способность к образованию слизи (муцина). Муцин располагается в клетках в виде мелких капелек и выявляется при окраске муцикармином, альциановым синим и IIIИК-методом. Наряду с указанным эпителием иногда обнаруживают кубический, местами уплощенный, а в отдельных наблюдениях и цилиндрический эпителий типа трубного диморфная муцинозно-серозная цистаденома).
«Псевдонапиллярная» муцинозная цистаденома чаще бывает односторонняя многокамерная, иногда с наличием компактных участков. Гистологически «псевдонаниллярные» муцинозные кистомы представляют собой ту же простую муцинозную кистому с наличием картин ложнососочкового строения.
Папиллярную муцинозную цистаденому наблюдают реже псевдопапиллярной муцинозной, более чем в половине случаев она бывает двусгоронняя. На внутренней поверхности камер кистомы обнаруживают сосочковые разрастания, иногда напоминающие но виду цветную капусту. Сосочки имеют соединительнотканную основу. Эпителиальный покров сосочков при доброкачественном варианте муцинозных кистом однорядный. Высота и форма клеток может варьировать: наряду с высоким цилиндрическим эпителием наблюдают кубические и бокаловидные клетки; можно встретить высокие узкие клетки с вытянутыми ядрами и небольшим количеством цитоплазмы в виде ободка. Иногда отмечают нарушения в процессе слизеобразования: некоторые клетки теряют способность продуцировать слизь, цитоплазма других клеток переполнена капельками муцина.
Муцинозная аденофиброма встречается редко, состоит из двух компонентов: ткани типа фибромы и железистых включений или мелких кист, выстланных высоким цилиндрическим эпителием. Из мелких кист могут развиваться крупные полостные образования, выстланные тем же эпителием, муцинозная цистаденофиброма.
Серьезным, хотя и редким, осложнением муцинозных опухолей яичников является псевдомиксома брюшины. Одним из механизмов развития ее является пропитывание слизью стенки муцинозной цистаденомы с последующим некрозом и разрывом. Излитие желеобразного содержимого в брюшную полость вместе с опухолевыми фрагментахми и ведет к имплантации последних на брюшине. При наличии у одной и той же больной муцинозной опухоли яичника и мукоцеле червеобразного отростка трудно определить, является ли опухоль или мукоцеле, или и то и другое, первичной локализацией поражения. В подобных случаях, руководствуясь практическими целями, опухоль яичника рекомендуют рассматривать как первичную, отмечая поражение аппендикса как дополнительное.
При воспалительных явлениях в стенке кистозной опухоли можно наблюдать псевдоксантомные клетки; их необходимо дифференцировать от очаговых скоплений лютеинизированных стромальных клеток. Они имеют овальную и полигональную форму, светлую или эозинофильную цитоплазму и небольшое ядро. Эти клетки изредка встречаются в доброкачественных, пролиферирующих и злокачественных опухолях, чаще в серозных и муцинозных. Лютеинизированные стромальные клетки — энзиматически активные клетки, содержат линиды, принимают участие в биосинтезе стероидов, обладают эндокринной, в частности, эстрогенной активностью; об этом свидетельствуют и маточные кровотечения у подобных больных, диффузные и очаговые гиперпластические процессы эндометрия и пролиферативные изменения трубного эпителия у большинства таких женщин. Новообразования подобного рода, именуемые в литературе как «опухоли с функционирующей стромой», могут продуцировать не только эстрогены, но и андрогены.
Фиброма яичника
МКБ-10
Общие сведения
В практической гинекологии фиброма встречается в 10% случаев среди доброкачественных новообразований яичника. До наступления пубертата овариальные фибромы не регистрируются. Опухоль может возникать, начиная с периода полового созревания, но чаще всего развивается в период пременопаузы и в менопаузу (40–60 лет). Размер опухоли может варьироваться от 3 до 15 см, новообразование имеет одностороннюю локализацию.
Причины
Причины возникновения фибромы яичника точно не установлены, но фактором риска может быть неблагоприятный преморбидный фон пациентки, включающий:
Фиброма яичника может сочетаться с миомой матки, кистой яичника и, скорее всего, имеет с ними общие этиологические факторы развития.
Патанатомия
Фиброма небольшого размера обычно не оказывает влияния на функцию яичника, не препятствует наступлению и вынашиванию беременности. Гиперцеллюлярная (клеточная) фиброма яичника способна рецидивировать, особенно в случае повреждения ее капсулы при операции.
Симптомы фибромы яичника
При небольших размерах фибромы (до 3 см) и сохранении функции яичника клинические проявления могут отсутствовать длительное время. С ростом опухоли развиваются признаки синдрома Мейгса (асцит, анемия, плеврит), проявляющиеся вздутием живота, болями, одышкой, общей слабостью и быстрой утомляемостью, тахикардией.
Асцит – частый симптом фибромы яичника, возникает при выделении транссудата из опухоли в брюшную полость. Гидроторакс обусловлен попаданием асцитической жидкости через щели диафрагмы из брюшной полости в плевральную. В отдельных случаях фиброма яичника может сопровождаться полисерозитом и кахексией (как правило, при злокачественном перерождении опухоли). Тяжесть заболевания в большей степени определяется сдавлением соседних органов жидкостью, особенно при полисерозите.
Менструальный цикл обычно не нарушается. При сочетании фибромы яичника с другими заболеваниями гениталий клиническая картина характеризуется совокупностью их симптомов: например, при наличии фибромы матки может присоединяться менометроррагия.
Осложнения
К осложнениям фибромы яичника относятся перекрут ножки, некроз, кровоизлияние, нагноение опухоли, вероятность малигнизации. Выраженные симптомы раздражения брюшины появляются при кровоизлияниях и некрозе в фиброме яичника, а также при перекруте ножки опухоли.
Диагностика
Фиброма яичника в течение длительного периода протекает бессимптомно и может быть обнаружена случайно при исследовании или операции по поводу другого заболевания. Постановка диагноза фибромы яичника возможна на основании имеющихся клинических проявлений, осмотра гинеколога с обязательным двуручным исследованием; лабораторной диагностики (общий анализ крови, онкомаркеры СА-125, НЕ 4); инструментальных методов (УЗИ, МРТ, КТ органов малого таза) и гистологического исследования ткани удаленной опухоли.
Дифференциальную диагностику фибромы яичников проводят с субсерозным миоматозным узлом матки, кистомой яичника, метастатическим раком яичника, фолликулярной кистой яичника, кистой желтого тела.
Лечение фибромы яичника
Консервативное (медикаментозное) лечение фибромы яичника не проводится, обязательным является оперативное удаление опухоли. Объем хирургического вмешательства и характер доступа определяются размером опухоли, возрастом больной, состоянием другого яичника и матки, имеющейся сопутствующей патологией.
У молодых женщин при небольшом размере фибромы яичника ограничиваются лапароскопическим удалением (вылущиванием) самой опухоли с сохранением менструальной и генеративной функций. У женщин пременопаузального возраста целесообразна оофорэктомия или удаление придатков; при двухстороннем поражении яичников стараются оставить часть одного из них.
Прогноз и профилактика
Прогноз фибромы яичника – благоприятный, вероятность озлокачествления составляет 1%. Беременность можно планировать только после окончания курса восстановительного лечения. Не существует специфических способов профилактики фибромы яичника; необходимо не реже 1 раза в год посещать врача-гинеколога и проводить УЗИ органов малого таза с целью своевременного выявления данного заболевания.
Фиброма яичников
Яичники – это парные органы, расположенные с двух сторон от матки в полости малого таза. Вырабатывают женские половые клетки, половые гормоны, выполняют эндокринную функцию. Яичники состоят из соединительной ткани (стромы) и коркового вещества. В корковом веществе находятся фолликулы, в которых созревают яйцеклетки. Нарушения, возникающие во время эмбрионального развития, на фоне гормональных сбоев, других негативных процессов, приводят к развитию доброкачественных и злокачественных опухолей яичников. Новообразования в яичниках отличаются от опухолей других органов большим разнообразием.
Юсуповская больница – это медицинский комплекс, в состав которого входят несколько отделений, стационар, лаборатория, диагностический центр, реабилитационный центр. В больнице оказывают весь спектр медицинских услуг, проводят хирургические операции, в реабилитационном центре пациенты после лечения опухолей проходят восстановление по специальной онкопрограмме. Женщины с подозрением на доброкачественные опухоли яичника смогут пройти диагностические исследования, лечение в больнице.
Доброкачественные опухоли яичников встречаются часто, бывают эпителиальные и соединительнотканные. К соединительнотканным опухолям относится фиброма яичника, доброкачественная опухоль Бреннера. Эпителиальные опухоли яичника: серозные кистомы (папиллярная кистома, сецернирующая кистома, папилломатоз), муцинозные кистомы (псевдомуцинозная кистома, пролиферирующая псевдомуцинозная кистома). Опухоли яичников обнаруживают часто – у третьей части пациенток обнаруживают доброкачественную опухоль яичника.
Доброкачественные опухоли яичников
Доброкачественные опухоли имеют благоприятный прогноз, не дают метастазы, развитие опухоли длительное время протекает бессимптомно, выраженные симптомы появляются, когда опухоль достигает большого размера. Опухоли яичников могут быть истинные и не истинные. К истинным опухолям относятся кистомы, к неистинным опухолям органа кисты яичника. Смешанные эпителиальные опухоли состоят из полостей муцинозного и серозного типа, называются диморфными. Эндометриоидная аденофиброма и цистаденофиброма напоминают фиброму с небольшими кистами, встречаются редко.
Отдельно описывается вид гормонально активных опухолей яичников по мужскому и женскому типу гормональных нарушений. Гладкостенные кистомы напоминают кисту яичника, чаще всего встречаются в возрасте от 30 до 50 лет. Опухоль со временем проявляется болью в нижней части живота. Прогноз благоприятный, лечение кисты хирургическое. Муцинозная кистома может достигать очень больших размеров, вызывает чувство распирания, тянущую боль, чувство тяжести в нижней части живота.
Растет медленно, со временем вызывает увеличение объема живота, нередко сопутствует другим опухолям женских половых органов. Чаще всего встречается у женщин после 40 лет, прогноз благоприятный, лечение хирургическое. Папиллярная кистома отличается разнообразием размеров и строения, чаще всего встречается в репродуктивном возрасте. При таком виде кистомы нарушается менструальный цикл, страдает репродуктивная функция, нередко у женщины обнаруживают инфекционное заражение. Папиллярная кистома характеризуется болями в нижней части живота, возможно развитие осложнения в виде перекрута ножки опухоли.
Папиллярная кистома имеет тенденцию к малигнизации, прогноз благоприятен в случае своевременного обнаружения, лечение хирургическое. Псевдомукозная кистома яичника состоит из эпителиальных клеток, вырабатывающих псевдомуцин. Характеризуется болью и тяжестью в нижней части живота, может достигать большого размера, вызывая сильное увеличение объема живота, одышку, сердцебиение, отеки ног. Псевдомукозная кистома диагностируется чаще всего у женщин в предклимактерическом периоде, длительное время развивается бессимптомно. Лечение заболевание хирургическое.
Кистомы могут быть пролиферирующие (предраковое состояние, интенсивный рост), сецернирующие (пролиферирующая активность не отмечается), малигнизированные (злокачественные кистомы). Доброкачественные новообразования яичников составляют около 12% от всех новообразований женской половой сферы, большая часть новообразований яичников – это доброкачественные опухоли.
Фиброма яичников: лечение
Фиброма яичника – это гормонально неактивная доброкачественная опухоль, в большинстве случаев развивается в возрасте после 40 лет, может достигать больших размеров, вызывать ряд осложнений – анемию, асцит, синдром Мейгса. Лечение заболевания хирургическое. Как будет проходить хирургическое лечение, зависит от объема опухоли, состояния здоровья больной, её возраста, состояния детородных органов, сопутствующих фиброме заболеваний. Фиброма небольшого размера у женщин детородного возраста удаляется с помощью лапароскопии, врач сохраняет яичник, менструальную функцию. Удаление фибромы вместе с яичником проводится у женщин старшего возраста, при двустороннем поражении яичников опухолью сохраняют наиболее здоровую часть одного из них.
Фиброма правого яичника: симптомы
Клинические проявления фибромы яичников становятся выраженными, когда опухоль достигает больших размеров, небольшая фиброма обнаруживается случайно, во время профилактического осмотра. Если фиброма развивается в правом яичнике, при развитии осложнения её могут принять за приступ аппендицита. Большая фиброма яичника может вызвать сильную слабость, больная быстро устает, живот вздувается, появляется одышка, признаки синдрома Мейгса – развивается плеврит, асцит, диагностируется анемия. Из-за попадания асцитической жидкости в плевральную полость развивается гидроторакс. Если происходит озлокачествление фибромы, развивается кахексия и полисерозит.
Фиброма яичников: как лечить медикаментозно
Медикаментозное лечение фибромы яичника не проводится, так как оно не оказывает значительного влияния на опухоль. Фиброма удаляется с помощью хирургической операции.
Доброкачественные опухоли яичников: клинические рекомендации
Некоторые виды опухолей яичников склонны к исчезновению без лечения. За небольшими кистами яичника при отсутствии нарушений менструального цикла возможно наблюдение. При осложненном течении заболевания требуется оказание срочной помощи. Оперативное вмешательство проводится при разрыве кисты, при перекруте ножки опухоли, большом размере опухоли, быстром росте новообразования.
Фиброма яичника на УЗИ
На УЗИ фиброма представляет собой овальное или округлое образование с четкими и гладкими границами. Во время роста опухоли может появиться гипоэхогенный контур, фибромы отличаются сниженной эхогенностью. Диагностика и лечение фибромы проводят в Юсуповской больнице. Диагностика фибромы яичников проводится во время осмотра гинекологом или онкологом. Если появляется подозрение на новообразование яичника, врач направляет пациентку на дальнейшие исследования: анализ на онкомаркеры, общий анализ крови, трансвагинальное УЗИ, МРТ, КТ, при обнаружении опухоли проводится биопсия и гистологическое исследование тканей новообразования. Записаться на консультацию к врачу можно по телефону.
Опухоль яичника
Анатомическое и гистологическое строение яичников обусловливает морфологическое многообразие опухолей. Размеры и масса яичников зависят от объема и количества содержащихся фолликулов и в норме составляют от 3,0×1,5 х 0,6 до 5,0×3,0x1,5 см и соответственно 5-8 г.
Важнейшей структурно-функциональной частью яичника является фолликулярный аппарат. Фолликулы имеют соединительнотканную оболочку (теку), состоящую из текаинтерна и текаэкстер-на. Внутри фолликул выстлан фолликулярным эпителием, из которого формируются зернистая и гранулезная оболочки. Последняя связана с созреванием яйцеклетки. Вместе с тека-тканью она участвует в выработке эстрогенных гормонов. Межуточная ткань коркового слоя содержит хилюсные клетки, выделяющие андрогены. Мозговой слой богато снабжен кровеносными сосудами и нервами. В течение всей жизни женщины происходят возрастные изменения яичников. В пожилом возрасте прекращается образование граафовых пузырьков, не развиваются желтые тела, уменьшается тека-ткань, наступают фиброз и диффузный склероз яичников.
Масса яичника с такими изменениями обычно не превышает 2 г. Фолликулы исчезают не сразу, лишь через 4-5 лет после прекращения менструаций.
Что провоцирует Опухоли и опухолевидные образования яичников:
Гистогенез опухолей яичников, в том числе доброкачественных, до конца не изучен, чем и объясняются разногласия о происхождении той или иной опухоли. Опухоли яичников имеют очень разнообразные клинико-морфологические проявления.
Определенную роль в развитии опухолей яичников играет возраст женщины. Большинство опухолей яичников развиваются в возрасте от 31 до 60 лет, чаще старше 40 лет, 50% составляют пациентки в постменопаузальном периоде. Рост опухоли начинается задолго до ее обнаружения. Каждая 3-я больная наблюдается по поводу объемного образования в придатках матки от нескольких месяцев до 4-5 лет и безуспешно лечится от предполагаемого воспаления придатков матки. Перенесенные заболевания, преморбидный фон имеют большое значение в связи с нарушением рефлекторных взаимоотношений в системе гипоталамус-гипофиз-яичник.
Факторы риска по возникновению опухолей яичников определяют пути профилактики этого заболевания.
Факторы риска опухолей яичников: раннее или позднее менархе, позднее (после 50 лет) наступление менопаузы, нарушения менструального цикла. С риском возникновения опухолей яичников связаны и сниженная репродуктивная функция женщины, бесплодие, невынашивание. Хронические воспалительные заболевания придатков матки могут формировать преморбидный фон опухолевого процесса.
В последние годы изучают роль эпидемиологических и генетических факторов в этиологии опухолей яичников. Определенное значение имеют окружающая среда, питание, привычки, обычаи.
Среди эпителиальных новообразований яичников, которые составляют 90% всех опухолей яичников, серозные опухоли встречаются у 70% больных.
Серозные новообразования подразделяются на простые серозные (гладкостенные) и сосочковые (папиллярные).
Микроскопически определяется хорошо дифференцированный эпителий трубного типа, который может становиться индифферентным, уплощенно-кубическим в растянутых содержимым образованиях. Эпителий на отдельных участках может терять реснички, а местами даже отсутствовать, иногда эпителий подвергается атрофии и слущиванию. В подобных ситуациях морфологически гладкостенные серозные цистаденомы трудно отличить от функциональных кист. По внешнему виду такая цистаденома напоминает кисту и называется серозной. Макроскопически поверхность опухоли гладкая, опухоль располагается сбоку от матки или в заднем своде. Чаще опухоль односторонняя, однокамерная, овоидной формы, тугоэластической консистенции. Цистаденома не достигает больших размеров, подвижная, безболезненная. Обычно содержимое опухоли представлено прозрачной серозной жидкостью соломенного цвета. Цистаденома переходит в рак крайне редко.
Это одно- или многокамерное кистозное новообразование, на внутренней поверхности имеются единичные или многочисленные плотные сосочковые вегетации на широком основании, белесоватого цвета.
Структурную основу сосочков составляет мелкоклеточная фиброзная ткань с малым количеством эпителиальных клеток, нередко с признаками гиалиноза. Покровный эпителий сходен с эпителием гладкостенных цилиоэпителиальных цистаденом. Грубые сосочки являются важным диагностическим признаком, так как подобные структуры встречаются в серозных цистаденомах и никогда не отмечаются в неопухолевых кистах яичников. Грубососочковые папиллярные разрастания с большой долей вероятности позволяют исключить возможность злокачественного опухолевого роста уже при внешнем осмотре операционного материала. Дегенеративные изменения стенки могут сочетаться с появлением слоистых петрификатов (псаммозных телец).
Папиллярная серозная цистаденома имеет наибольшее клиническое значение в связи с выраженным злокачественным потенциалом и высокой частотой развития рака. Частота малигнизации может достигать 50%.
В отличие от грубососочковой, папиллярная серозная цистаденома включает в себя сосочки мягкой консистенции, нередко сливающиеся между собой и располагающиеся неравномерно на стенках отдельных камер. Сосочки могут формировать крупные узлы, инвертирующие опухоли. Множественные сосочки могут заполнить всю капсулу опухоли, иногда прорастают через капсулу на наружную поверхность. Опухоль приобретает вид «цветной капусты», вызывая подозрение на злокачественный рост.
Папиллярные цистаденомы могут распространяться на большом протяжении, диссеминировать по брюшине, приводить к асциту, чаще при двусторонней локализации опухоли. Возникновение асцита связано с разрастанием сосочков по поверхности опухоли и по брюшине и вследствие нарушения резорбтивной способности брюшины маточно-прямокишечного пространства. Эвертирующие папиллярные цистаденомы, гораздо чаще бывают двусторонними и течение заболевания более тяжелое. При этой форме в 2 раза чаще встречается асцит. Все это позволяет считать эвертирующую папиллярную опухоль в клиническом отношении более тяжелой, чем инвертирующую.
Опухоль ограниченно подвижна, имеет короткую ножку или растет внутрисвязочно.
Серозная аденофиброма (цистаденофиброма) встречается относительно редко, часто односторонняя, округлой или овоидной формы, диаметром до 10 см, плотной консистенции. На разрезе ткань узла серовато-белого цвета, плотная, волокнистого строения с мелкими полостями. Возможны грубососочковые разрастания. При микроскопическом исследовании эпителиальная выстилка железистых структур практически не отличается от выстилки других цилиоэпителиальных новообразований.
Муцинозная цистаденома (псевдомуцинозная цистаденома) занимает по частоте второе место после цилиоэпителиальных опухолей и составляет 1/3 доброкачественных новообразований яичника. Это доброкачественная эпителиальная опухоль яичника.
Прежний термин «псевдомуцинозная опухоль» заменен синонимом «муцинозная цистаденома». Опухоль выявляется во все периоды жизни, чаще в постменопаузальном периоде. Опухоль покрыта низким кубическим эпителием. Подлежащая строма в стенке муцинозных цистаденом образована фиброзной тканью различной клеточной плотности, внутренняя поверхность выстлана высоким призматическим эпителием со светлой цитоплазмой, что в целом очень сходно с эпителием цервикальных желез.
Муцинозные цистаденомы почти всегда многокамерные. Камеры выполнены желеобразным содержимым, представляющим собой муцин в виде мелких капелек, слизь содержит гликопротеиды и гетерогликаны. Истинным муцинозным цистаденомам не свойственны папиллярные структуры. Размеры муцинозной цистадено-мы обычно значительные, встречаются и гигантские, диаметром 30-50 см. Наружная и внутренняя поверхности стенок гладкие. Стенки большой опухоли истончены и даже могут просвечивать от значительного растяжения. Содержимое камер слизистое или желеобразное, желтоватого, реже бурого цвета, геморрагическое.
Пограничная муцинозная цистаденома потенциально злокачественная.
Муцинозные опухоли этого типа имеют форму кист и по внешнему виду не имеют существенных отличий от простых цистаденом. Пограничные муцинозные цистаденомы представляют собой большие многокамерные образования с гладкой внутренней поверхностью и очагово-уплощенной капсулой. Эпителий, выстилающий пограничные цистаденомы, характеризуется полиморфизмом и гиперхроматозом, а также повышенной митотической активностью ядер. Пограничная муцинозная цистаденома отличается от муцинозного рака отсутствием инвазии опухолевого эпителия.
Псевдомиксома яичника и брюшины. Это редкая разновидность муцинозной опухоли, происходящая из муцинозных цистаденом, цистаденокарцином, а также из дивертикулов червеобразного отростка. Развитие псевдомиксомы связано либо с разрывом стенки му-цинозной опухоли яичника, либо с прорастанием и пропитыванием всей толщи стенки камеры опухоли без видимого разрыва. В большинстве случаев заболевание наблюдается у женщин старше 50 лет. Характерных симптомов нет, до операции заболевание почти не диагностируется. По сути говорить о хчокачественном или доброкачественном варианте псевдомиксом не следует, так как они всегда вторичны (инфильтративного или имплантационного генеза).
Опухоль Бреннера (фиброэпителиома, мукоидная фиброэпителиома) впервые описана в 1907 г. Францем Бреннером. Представляет собой фиброэпителиальную опухоль, состоящую из стромы яичника.
Последнее время все более обосновывается происхождение опухоли из покровного целомического эпителия яичника и из хилюса. В области ворот они возникают соответственно месту расположения сети и эпоофорона. Доброкачественная опухоль Бреннера составляет около 2% всех опухолей яичника. Встречается как в раннем детском возрасте, так и в возрасте старше 50 лет. Опухоль имеет солидное строение в виде плотного узла, поверхность разреза серовато-белая с мелкими кистами.
Микроскопическая картина опухоли Бреннера представлена эпителиальными гнездами, окруженными тяжами веретенообразных клеток. Клеточный атипизм и митозы отсутствуют. Опухоль Бреннера нередко сочетается с другими опухолями яичника, особенно муцинозными цистаденомами и кистозными тератомами.
Эпителиальные компоненты имеют тенденцию к метапластическим изменениям. Не исключается возможность развития пролиферативных форм опухоли Бреннера.
Величина опухоли от микроскопической до размеров головы взрослого человека. Опухоль односторонняя, чаще левосторонняя, округлой или овальной формы, с гладкой наружной поверхностью. Капсула обычно отсутствует. Опухоль по внешнему виду и консистенции нередко напоминает фиброму яичника.
В основном опухоль доброкачественная и обнаруживается случайно на операции.
Не исключено развитие пролиферативных форм опухоли Бреннера, которые могут стать переходным этапом к малигнизации.
Пролиферирующая опухоль Бреннера (пограничная опухоль Бреннера) встречается исключительно редко, имеет кистозное строение с папилломатозными структурами. Макроскопически могут быть как кистозные, так и кистозно-солидные структуры. На разрезе кистозная часть опухоли представлена множественными камерами с жидким или слизистым содержимым. Внутренняя поверхность может быть гладкой или с тканью, напоминающей сосочковые разрастания, местами рыхлой.
Смешанные эпителиальные опухоли могут быть доброкачественными, пограничными и злокачественными. Смешанные эпителиальные опухоли составляют около 10% всех эпителиальных опухолей яичника. Преобладают двухкомпонентные формы, значительно реже определяются трехкомпонентные. Большинство смешанных опухолей имеют сочетание серозных и муцинозных эпителиальных структур.
Макроскопическая картина смешанных опухолей определяется преобладающими опухолевыми компонентами. Смешанные опухоли представляют собой многокамерные образования с различным содержимым. Встречаются серозное, муцинозное содержимое, реже участки солидного строения, иногда напоминающие фиброму или сосочковые разрастания.
Симптомы Опухолей и опухолевидных образований яичников:
Доброкачественные опухоли яичников независимо от строения в клинических проявлениях имеют много сходных черт. Опухоли яичников чаще возникают бессимптомно у женщин старше 40-45 лет. Специфически достоверных клинических симптомов какой-либо опухоли не существует. Однако при более тщательном распросе пациентки можно выявить тупые, ноющие боли различной выраженности внизу живота, в поясничной и паховых областях.
Боли нередко иррадиируют в нижние конечности и пояснично-крестцовую область, могут сопровождаться дизурическими явлениями, обусловленными, по-видимому, давлением опухоли на мочевой пузырь, увеличением живота. Приступообразные или острые боли обусловлены перекрутом ножки опухоли (частичным или полным) или перфорацией капсулы опухоли. Как правило, боли не связаны с менструальным циклом. Они возникают вследствие раздражения и воспаления серозных покровов, спазма гладкой мускулатуры полых органов, раздражения нервных окончаний и сплетений сосудистой системы органов малого таза, а также из-за натяжения капсулы опухоли, нарушения кровоснабжения стенки опухоли. Болевые ощущения зависят от индивидуальных особенностей ЦНС.
При папиллярных серозных цистаденомах боли возникают раньше, чем при других формах опухолей яичников. По-видимому, это обусловлено анатомическими особенностями папиллярных опухолей яичника (интралигаментарное расположение, двусторонний процесс, папиллярные разрастания и спаечный процесс в малом тазу).
При папиллярных цистаденомах, чаше двусторонних, возможен асцит. Возникновение асцита связано с разрастанием сосочков по поверхности опухоли и по брюшине и вследствие нарушения резорбтивной способности брюшины маточно-ирямокишечного пространства. При эвертирующих папиллярных серозных цистаденомах (расположение сосочков по наружной поверхности капсулы) течение заболевания более тяжелое, гораздо чаще встречается двустороннее поражение яичников. При этой форме в 2 раза чаще развивается асцит. Все это позволяет считать эвертирующую папиллярную опухоль в клиническом отношении более тяжелой, чем инвертирующую (расположение сосочков по внутренней поверхности капсулы). Самым серьезным осложнением папиллярной ци-стаденомы остается малигнизация.
Второй по частоте жалобой является нарушение менструального цикла. Нарушение менструальной функции возможно с момента менархе или возникает позднее.
Клиника смешанных эпителиальных опухолей не имеет существенных отличий от однокомпонентных эпителиальных опухолей.
Диагностика Опухолей и опухолевидных образований яичников:
Несмотря на технический прогресс, диагностическое мышление на основе клинического обследования не утратило важности. Установление диагноза начинается с выяснения жалоб, сбора анамнеза и бимануального гинекологического и ректовагинального исследований. При двуручном гинекологическом исследовании можно выявить опухоль и определить ее величину, консистенцию, подвижность, чувствительность, расположение по отношению к органам малого таза, характер поверхности опухоли. Можно выявить лишь опухоль, достигшую определенных размеров, когда она увеличивает объем яичника. При малых размерах опухоли и/или при гигантских опухолях и нетипичном расположении образования бимануальное исследование малоинформативно. Особенно трудно диагностировать опухоли яичников у тучных женщин и у пациенток со спаечным процессом в брюшной полости после лапаротомий. Не всегда по данным пальпации можно судить о характере опухолевого процесса. Бимануальное исследование дает лишь общее представление о патологическом образовании в малом тазу. Исключению злокачественности помогает ректовагинальное исследование, при котором можно определить отсугствие «шипов» в заднем своде, нависание сводов при асците, прорастание слизистой прямой кишки.
При двуручном влагалищно-абдоминальном исследовании у пациенток с простой серозной цистаденомой в области придатков матки определяется объемное образование кзади или сбоку от матки, округлой, чаще овоидной формы, тугоэластической консистенции, с гладкой поверхностью, диаметром от 5 до 15 см, безболезненное, подвижное при пальпации.
Папиллярные цистаденомы чаще бывают двусторонними, располагаются сбоку или кзади от матки, с гладкой и/или с неровной (бугристой) поверхностью, округлой или овоидной формы, туго-эластической консистенции, подвижные или ограниченно подвижные, чувствительные или безболезненные при пальпации. Диаметр новообразований колеблется от 7 до 15 см.
При двуручном влагалищно-абдоминальном исследовании у пациенток с верифицированным диагнозом опухоли Бреннера сбоку и кзади от матки определяется объемное образование овоидной или, чаще, округлой формы, плотной консистенции, с гладкой поверхностью, диаметром 5-7 см, подвижное, безболезненное. Опухоль Бреннера нередко напоминает субсерозную миому матки.
Одно из ведущих мест среди методов диагностики опухолей малого таза занимает УЗИ благодаря относительной простоте, доступности, неинвазивности и высокой информативности.
Эхографически гладкостенная серозная цистаденома имеет диаметр 6-8 см, округлую форму, толщина капсулы обычно 0,1-0,2 см. Внутренняя поверхность стенки опухоли гладкая, содержимое цистаденом однородное и анэхогенное, могут визуализироваться перегородки, чаще единичные. Иногда определяется мелкодисперсная взвесь, легко смещаемая при перкуссии образования. Опухоль располагается обычно кзади и сбоку от матки.
Папиллярные серозные цистаденомы имеют неравномерно расположенные на внутренней поверхности капсулы сосочковые разрастания в виде пристеночных структур различной величины и повышенной эхогенности. Множественные очень мелкие папиллы придают стенке шероховатость или губчатость. Иногда в сосочках откладывается известь, которая имеет повышенную эхогенность на сканограммах. В некоторых опухолях папиллярные разрастания выполняют всю полость, создавая видимость солидного участка. Папиллы могут прорастать на наружную поверхность опухоли. Толщина капсулы папиллярной серозной цистаденомы составляет 0,2-0,3 см.
Папиллярные серозные цистаденомы определяются как двусторонние округлые, реже овальные образования диаметром 7-12 см, однокамерные и/или двухкамерные. Они располагаются сбоку или кзади от матки, иногда визуализируются тонкие линейные перегородки.
Муцинозная цистаденома имеет множественные перегородки толщиной 2-3 мм, часто на отдельных участках кистозных полостей. Взвесь визуализируется только в относительно больших образованиях. Муцинозная цистаденома чаше большая, диаметром до 30 см, почти всегда многокамерная, располагается в основном сбоку и сзади от матки, округлой или овоидной формы. В полости мелкодисперсная несмещаемая взвесь средней или высокой эхогенности. Содержимое некоторых камер может быть однородным.
Опухоль Бреннера, смешанные, недифференцированные опухоли дают неспецифическое изображение в виде образований неоднородного солидного или кистозно-солидного строения.
Цветовое допплеровское картирование (ЦДК) помогает более точно дифференцировать доброкачественные и злокачественные опухоли яичников. По кривым скоростей кровотока в яичниковой артерии, индексу пульсации и индексу резистентности можно заподозрить малигнизацию опухоли, особенно на ранних стадиях, поскольку злокачественные опухоли имеют активную васкуляризацию, а отсутствие зон васкуляризации более типично для доброкачественных новообразований.
При цветовой допплерографии доброкачественным эпителиальным опухолям яичников свойственна умеренная васкуляриза-ция в капсуле, перегородках и эхогенных включениях. Индекс резистентности не превышает 0,4.
В последние время для диагностики опухолей яичников используют рентгеновскую компьютерную томографию (РКТ) и магнитно-резонансную томографию (МРТ).
Эндоскопические методы исследования (лапароскопия) широко используют для диагностики и лечения опухолей яичников. Хотя лапароскопия не всегда позволяет определить внутреннюю структуру и характер образования, с ее помощью можно диагностировать небольшие опухоли яичника, не приводящие к объемной трансформации яичников, «непальпируемые яичники».
Эндоскопическая картина простой серозной цистаденомы отражает объемное образование округлой или овоидной формы с гладкой блестящей поверхностью белесоватого цвета диаметром от 5 до 10 см. Простая серозная цистаденома нередко напоминает фолликулярную кисту, но в отличие от ретенционного образования имеет цвет от белесовато-серого до голубоватого, что, по-видимому, обусловлено неравномерной толщиной капсулы. На поверхности капсулы определяется сосудистый рисунок. Содержимое серозной цистаденомы прозрачное, с желтоватым оттенком.
Папиллярная цистаденома на операции определяется как опухоль овоидной или округлой формы с плотной непрозрачной белесоватой капсулой. На наружной поверхности папиллярной цистаденомы есть сосочковые разрастания. Сосочки могут быть единичными в виде «бляшек», выступающих над поверхностью, или в виде скоплений и располагаться в различных отделах яичника. При выраженной диссеминации сосочковых разрастаний опухоль напоминает «цветную капусту». В связи с этим необходимо осматривать всю капсулу. Папиллярная цистаденома может быть двусторонней, в запущенных случаях сопровождается асцитом. Возможны интралигаментарное расположение и распространение сосочков по брюшине. Содержимое папиллярной цистаденомы бывает прозрачным, иногда приобретает бурый или грязновато-желтый цвет.
Эндоскопическая картина муцинозной цистаденомы чаше характеризуется большой величиной. Поверхность муцинозной цистаденомы неровная, структура многокамерная. Видны границы между камерами. Опухоль неправильной формы, с плотной непрозрачной капсулой, белесоватого цвета, иногда с синюшным оттенком. На капсуле хорошо видны яркие, ветвящиеся, неравномерно утолщенные крупные сосуды. Внутренняя поверхность опухоли гладкая, содержимое желеобразное (псевдомуцин).
Лапароскопическая интраоперационная диагностика опухолей яичников имеет большую ценность. Точность лапароскопической диагностики опухолей составляет 96,5%. Применение лапароскопического доступа не показано у пациенток с яичниковыми образованиями, поэтому необходимо исключить злокачественный процесс до операции. При выявлении злокачественного роста при лапароскопии целесообразно перейти к лапаротомии. При лапароскопическом удалении цистаденомы со злокачественным перерождением возможны нарушение целостности капсулы опухоли и обсеменение брюшины, также могут возникать сложности при оментэктомии (удалении сальника).
При двухстороннем поражении яичников для исключения метастатической опухоли (Крукенберга) следует проводить рентгенологическое исследование желудочно-кишечного тракта, при необходимости применять эндоскопические методы (гастроскопия, колоноскопия).
Распространенность процесса уточняет урологическое обследование (цистоскопия, экскреторная урография). В исключительных случаях применяют лимфо- и ангиографию.
Лечение Опухолей и опухолевидных образований яичников:
Объем и доступ оперативного вмешательства зависят от возраста больной, величины и злокачественности образования, а также от сопутствующих заболеваний.
Объем оперативного лечения помогает определить срочное гистологическое исследование. При простой серозной цистаденоме в молодом возрасте допустимо вылущивание опухоли с оставлением здоровой ткани яичника. У женщин более старшего возраста удаляют придатки матки с пораженной стороны. При простой серозной циста-деноме пограничного типа у женщин репродуктивного возраста удаляют опухоль с пораженной стороны с биопсией коллатерального яичника и оментэктомией.
У пациенток пременопаузального возраста выполняют надвлага-лищную ампутацию матки и/или экстирпацию матки с придатками и оментэктомию.
Папиллярная цистаденома вследствие выраженности пролифе-ративных процессов требует более радикальной операции. При поражении одного яичника, если папиллярные разрастания располагаются лишь на внутренней поверхности капсулы, у молодой женщины допустимы удаление придатков пораженной стороны и биопсия другого яичника. При поражении обоих яичников производят надвлагалишную ампутацию матки с обоими придатками.
Если папиллярные разрастания обнаруживаются на поверхности капсулы, в любом возрасте осуществляется надвлагалищная ампутация матки с придатками или экстирпация матки и удаление сальника.
Можно использовать лапароскопический доступ у пациенток репродуктивного возраста при одностороннем поражении яичника без прорастания капсулы опухоли с применением эвакуирующего мешочка-контейнера.
При пограничной папиллярной цистаденоме односторонней локализации у молодых пациенток, заинтересованных в сохранении репродуктивной функции, допустимы удаление придатков матки пораженной стороны, резекция другого яичника и оментэктомия.
У пациенток перименопаузального возраста выполняют экстирпацию матки с придатками с обеих сторон и удаляют сальник.
Лечение муцинозной цистаденомы оперативное: удаление придатков пораженного яичника у пациенток репродуктивного возраста.
В пре- и постменопаузальном периоде необходимо удаление придатков с обеих сторон вместе с маткой.
Небольшие муцинозные цистаденомы можно удалять с помощью хирургической лапароскопии с применением эвакуирующего мешочка.
При больших опухолях необходимо предварительно эвакуировать содержимое электроотсосом через небольшое отверстие.
Независимо от морфологической принадлежности опухоли до окончания операции необходимо ее разрезать и осмотреть внутреннюю поверхность опухоли.
Показаны также ревизия органов брюшной полости (червеобразного отростка, желудка, кишечника, печени), осмотр и пальпация сальника, парааортальных лимфатических узлов, как и при опухолях всех видов.
Прогноз при псевдомиксоме неблагоприятный. Возможны частые рецидивы, при которых показано повторное оперативное вмешательство. Несмотря на морфологическую доброкачественность опухоли, больные умирают от прогрессирующего истощения, поскольку полностью освободить брюшную полость от излившихся студенистых масс не удается.
Лечение опухоли Бреннера оперативное. У молодых пациенток показано удаление придатков матки пораженной стороны. В перименопаузе выполняют надвлагалищную ампутацию матки с придатками. При пролиферирующей опухоли показаны надвлагадищная ампутация матки с придатками и тотальное удаление сальника.