аплазия ядер головок бк у ребенка что такое
Про ядра окостенения тазобедренных суставов у детей.
Ядра окостенения тазобедренного сустава находятся в области головки бедренной кости, в вертлужной впадине таза, там где происходит формирование костной ткани. Сначала они должны появиться именно в верхней ее части уже к моменту рождения ребенка. Эта часть называется крышей. В этот период большая часть тазобедренных суставов ребенка состоит из хряща, а диаметр ядер должен составлять от 3 до 6 мм. Если все формируется в срок, то малыш начнет вовремя сидеть и ползать, сможет уверенно стоять на ножках и ходить.
Вертлужная впадина начинает формироваться одновременно с головкой бедра, но окончательную форму приобретет лишь после начала стояния и ходьбы. Все взаимосвязано, поэтому важно следить за процессом развития, отслеживать динамику, регулярно проходя обследования. Именно сейчас нужно исключить патологические процессы в тазобедренном суставе, наличие дисплазии или перекоса таза — до того, как малыш начнет активно ходить.
Задержка развития, или гипоплазия ядер окостенения.
При нормальном формировании суставов окостенение ядер завершится до 4-6 месяцев (как раз в этот период малыш начинает проявлять интерес к ползанию). В отдельных случаях формирование ядер допускается до 8 месяцев, но это касается недоношенных деток.
В период от 6 мес — 1,5 года должно наблюдаться максимальное развитие костных ядер, которые постепенно замещают собой хрящевую ткань.
Начиная с 1,5 лет и до полового созревания должно произойти слияние всех отдельных ядер в прочные пластинки. Нижние и центральные отделы вертлужной впадины окончательно окостеневают именно в этот период.
Количество ядер меньше нормы по срокам приводит к отсрочке сочленения, и станет риском развития врождённого вывиха у детей.
Задержка по срокам формирования и развития ядер окостенения пропорциональна задержке в начале ползания, стояния, ходьбы. Если вы наблюдаете у ребенка поздний интерес к этим этапам, не стоит вешать на него ярлык индивидуальности. Это вы всегда успеете после правильной диагностики. Плюс ко всему, если ядра образовываются с нарушениями, в будущем это может стать фундаментом для частых травм и болезней суставов.
Почему нарушается процесс развития ядер окостенения?
Аномалии формирования ядер в головке бедра и вертлужной впадине появляются при таких обстоятельствах:
— Механизм нарушен еще в утробе матери, когда есть ошибки в закладке клеток костной ткани. Причины — эндокринные заболевания будущей мамы, инфекции или интоксикации во время беременности.
— Чаще всего таким диагнозам подвержены недоношенные детки, так как они слабее, и не все важные процессы успели вовремя завершиться до появления на свет.
— Недоразвитие ядер может быть от дефицита кальция и витамина D, который также ведет к нарушениям скелета (в том числе и ТБС).
Признаки замедления образования ядер в ТБС.
Определить, что у ребенка задержка развития ядер можно с помощью УЗИ тазобедренного сустава — до момента первых шагов малыша. Идеально будет сделать такую диагностику в промежутке от 3 до 4 мес, именно сейчас появляются первые признаки созревания ядер окостенения и отклонений.
Недоразвитость ядер по УЗИ:
— Медленная динамика развития по снимкам в 3-4 месяца и 6 месяцев;
— В 6 мес. костные ядра имеют небольшие размеры (меньше нормы);
— К моменту начала ходьбы определяется лишь частичное соединение в центральных отделах.
Кроме УЗИ, можно выделить такие признаки:
— Тугое разведение бедер. Как проверить: Согнуть в коленках ножки ребенка и прижать к животику, мягко развести в стороны.
— Щелчок (соскальзывание). Ощущается во время разведения бедер, говорит о замедлении окостенения, вызванном плохой фиксацией головки бедра в несформированной впадине.
— Асимметрия складок. Как проверить: Лежа на животике, свести и выровнять ножки по пяточкам, оценить складочки под ягодицами и ниже. Обратите внимание на длину ножек, она должна быть одинаковой.
Если у вашего ребенка наблюдаются нарушения (задержка, отсутствие) развития ядер окостенения, не стоит надеяться, что время вылечит, думая при этом «ну и что, если он позже поползет/пойдет — рано или поздно это же произойдет!». Время лечит эффективнее, если родители достаточно адекватно относятся к проблеме. В первую очередь, пройдите обследования. Как минимум, сдайте анализ крови на уровень витаминов и УЗИ тазобедренных суставов.
Здоровья Вам и Вашим деткам!
Патология тазобедренных суставов у детей
ПАТОЛОГИЯ ТАЗОБЕДРЕННЫХ СУСТАВОВ
Односторонний вывих встречается чаще двустороннего. При этом, по данным разных авторов, частота двустороннего вывиха колеблется от 20 до 50%. При одностороннем вывихе левосторонний в 1,5-2 раза бывает чаще правостороннего. У девочек врожденный вывих бедра встречается в 5 раз чаще чем у мальчиков.
Этиология и патогенез
По вопросу о причинах развития дисплазии тазобедренных суставов имеется большое количество различных теорий. Многие из них представляют исторический интерес и не могут объяснить всего сложного патологического процесса.
В качестве этиологических факторов, приводящих к отклонению в нормальном развитии тазобедренного сустава и окружающих мышц, называют порок их первичной закладки. Подтверждение этой теории некоторые авторы видят в сочетании врожденного вывиха бедра с прочими врожденными деформациями. Другие авторы причиной возникновения врожденного вывиха бедра считают задержку развития нормального тазобедренного сустава во время внутриутробной жизни плода. Эти нарушения развития иногда пытаются объяснить колебаниями витаминного баланса, гормональными расстройствами и другими причинами.
В зависимости от того, в какой период антенатальной жизни головка бедра и вертлужная впадина начинают развиваться без тесного соприкосновения друг с другом, и проявляется различная степень нарушений. Это предположение не исключает истинного порока развития вертлужной впадины и головки, когда уже с первых дней постнатального периода обнаруживается сформированный вывих. Исключительно редкое возникновение такой аномалии соответствует редкости обнаружения у новорожденных, истинного, сформированного вывиха.
Исследования, проведенные совместно с Всесоюзным институтом акушерства и гинекологии (М.В. Волков, Р.Л. Горбунова, И.П. Елизарова, 1966), показали, что при обследовании матерей у большинства из них имелись либо сердечно-сосудистые заболевания (ревматический порок сердца), либо токсикозы беременности и нефропатия, сопровождающиеся нарушением белкового и солевого обмена как у матери, так и у плода.
У 50% всех обследованных имело место, тазовое предлежание плода. Относительное преобладание тазового предлежания в случаях врожденного вывиха тазобедренных суставов заставляет более тщательно обследовать развитие опорно-двигательного аппарата у детей при этом виде предлежания.
Механизм родового акта и характер акушерского пособия (способ Цовьянова и классическое ручное пособие) не оказывают влияния на возникновение врожденной патологии сустава, так как она наблюдается у 25 детей, рожденных путем кесарева сечения при соблюдении всех правил извлечения плода. Кроме того, вывих наблюдается и при головном предлежании.
Патогенез врожденного вывиха бедра связан с предшествующим предвывихом сустава, характеризующийся гипоплазией вертлужной впадины, ее уплощением, малыми размерами головки бедра и замедленным ее окостенением, поворотом верхнего конца бедра кпереди (антеторсией), аномалиями в развитии нервно-мышечного аппарата области тазобедренного сустава. Эти изменения подтверждаются патологоанатомическими данными: головка бедра в первые месяцы жизни ребенка смещена кнаружи и незначительно кверху. Постепенно с возрастом смещение кверху и кзади по подвздошной кости увеличивается, что сопровождается растяжением суставной сумки. Смещение головки бедра может быть незначительным при подвывихах и более выраженным при вывихах. Изменения наблюдаются со стороны формы и структуры уплощенной впадины, уменьшенной головки и суставных хрящей, суставной сумки, связок и мышц.
Вертлужная впадина обычно не только уплощена, но и вытянута в длину, ее верхнезадний край недоразвит, в результате чего крыша скошена и сверху отсутствует костный упор для головки бедра. Уплощение вертлужной впадины увеличивается еще за счет утолщения хрящевого слоя дна вертлужной впадины и развития на дне ее соединительной ткани. У более старших детей с формированием вывиха эти изменения увеличиваются: верхний свод может совсем исчезнуть, впадина принимает треугольную форму и становится более плоской; шейка бедра, развивающаяся при отсутствии упора, укорочена, ее шеечно-диафизарный угол остается тупым (135° вместо нормального 125°); лишенная упора шейка поворачивается кпереди.
Диагностика и клиника
Значение диагностики дисплазий тазобедренных суставов в первые недели жизни ребенка огромно, но распознавание часто бывает затруднено и требует специального опыта и знаний.
Не случайно последние годы в Чехословакии всем детям до 3-месячного возраста делают рентгеновский снимок тазобедренных суставов, чтобы не пропустить трудно диагностирующийся случай дисплазий в тазобедренном суставе.
Диагностика дисплазий в первые месяцы жизни
В группу дисплазий тазобедренного сустава у детей раннего возраста входят такие заболевания как: врожденный предвывих, врожденный подвывих, врожденный вывих и рентгенологически незрелый тазобедренный сустав.
За последние годы достигнуты значительные успехи в деле раннего выявления и раннего лечения врожденных дисплазий у детей. Хорошей основой для ранней диагностики заболеваний является прочно налаженная связь между ортопедами и акушерами и педиатрами родильных домов.
Наиболее простой организационной формой раннего выявления врожденных дисплазий тазобедренного состава является систематический осмотр всех детей рождающихся в родильном доме. Несмотря на то, что клиника дисплазий в первые дни жизни ребенка крайне бедна симптомами, она вполне достаточна для того, чтобы при известном навыке своевременно диагностировать или заподозрить это заболевание.
Для правильной оценки результатов клинического исследования осмотр новорожденного необходимо проводить по специальной методике.
Эти симптомы необходимо искать и находить, так как они не всегда достаточно ясно выражены и для их выяснения нужны определенные навыки в обследовании ребенка.
Ограничение отведения бедер возможно при спастическом параличе, мышечной контрактуре, наблюдаемой у новорожденных и в других суставах, а также при врожденной варусной деформации шейки бедра. Все эти заболевания должны быть исключены путем изучения состояния всех мышц и с помощью рентгенограммы тазобедренных суставов. Важно отметить, что физиологическая ригидность мышц новорожденного не бывает постоянной. В определенные моменты удается отвести бедра, чего не бывает при дисплазиях до вправления головки.
Следует отметить, что симптом Маркса-Ортолани как правило исчезает к 5-7-му дню жизни ребенка, но у некоторых детей при наличии мышечной гипотонии может сохраниться в течение первых месяцев жизни.
Асимметрия складок на бедре или неравномерное их число может также свидетельствовать о наличии дисплазий. На стороне дисплазии складок больше, они глубже, чем на здоровой стороне, и расположены проксимальнее.
Симптом этот не абсолютный и один, без других данных, не может приниматься к сведению, так как наблюдается лишь у 2/3 больных и может встречаться у здоровых детей. При осмотре сзади ягодичные складки бывают не на одном уровне. Этот симптом характерен для одностороннего вывиха бедра. Кроме того, у здоровых детей между бедрами и туловищем сзади имеются глубокие симметричные складки. Асимметрия этих складок или их отсутствие свидетельствует о наличии одно- или двустороннего вывиха.
Одним из симптомов дисплазий тазобедренного сустава может быть наружная ротация ноги на стороне вывиха.
Все перечисленные симптомы могут наблюдаться вместе либо может иметь место лишь часть симптомов; в последнем случае лучше заподозрить врожденную патологию тазобедренного сустава и предпринять рентгенографию. Заподозренный, но не подтвердившийся вывих бедра укажет лишь на внимательность врача и вреда ребенку не принесет. Просмотренное же заболевание может сделать ребенка тяжелым инвалидом на всю жизнь.
Рентгенологическому методу исследования принадлежит значительная роль в диагностике дисплазий тазобедренного сустава у новорожденных. Во время рентгенографии ребенок лежит на спине с вытянутыми и приведенными ногами в положении некоторой ротации внутрь строго симметрично. Таз должен плотно прилегать к кассете. Необходима защита половых органов свинцовой пластинкой, которая при правильном ее положении не мешает рентгенографии.
При наличии врожденного вывиха бедра отмечается косое расположение верхнего края вертлужной впадины, а верхний конец бедра, в том числе предполагаемая, но еще не видимая на рентгенограмме хрящевая головка бедра, находится более кнаружи, но в некоторых случаях (даже если ребенок еще не стоит) выше, чем на здоровой стороне. Естественно, что при двустороннем вывихе рентгенодиагностика бывает затруднена из-за невозможности провести сравнение со здоровым суставом.
В этих случаях применяются специальные схемы, предложенные Омбреданом, Хильгенрейнером, Эрлахером, Путти, С.А. Рейнбергом и др. Такие схемы определенными линиями устанавливают нормальное расположение элементов тазобедренного сустава и соответственно позволяют определить смещение бедра по отношению к вертлужной впадине и определить степень этого смещения. Ранние рентгенологические симптомы врожденного вывиха бедра были впервые определены выдающимся болонским ортопедом Путти. В 1927г. он предложил классическую «триаду Путти»:
1) повышенная скошенность крыши вертлужной впадины;
2) смещение проксимального конца бедра кнаружи и к верху относительно вертлужной впадины;
3) позднее появление и гипоплазия ядра окостенения.
Эти симптомы были дополнены в дальнейшем другими исследователями. Известный интерес представляет схема Путти для чтения рентгенограмм.
Для дисплазий тазобедренных суставов характерно не столько абсолютное увеличение этого угла, сколько наличие разницы в углах с обеих сторон, ярко свидетельствующее о пороке развития таза.
Наибольшее распространение получила схема Омбредана, где учитывается положение головки по отношению к горизонтальной линии (линии Келлера) и расположение диафиза бедра (линии Омбредана) по отношению к вертикальной линии.
Таким образом, определенные навыки позволяют дать клинико-рентгенологическую оценку состояния тазобедренных суставов у детей первых недель жизни.
Диагностика и клиника врожденного вывиха бедра у детей старше года
Когда ребенок начинает стоять и ходить диагностика врожденного вывиха бедра представляет меньшие затруднения.
Важным классическим признаком сформированного вывиха является положительный симптом Тренделенбурга. В норме при опоре на здоровую ногу ягодица другой стороны приподнимается; в случае же врожденного вывиха при опоре на вывихнутую ногу ягодица другой стороны опускается (независимо от того, имеется вывих на этой стороне или его нет).
Одним из клинических прогностических симптомов у детей старше 1 года является симптом низведения бедра. В горизонтальном положении, лежа на спине, больного потягивают одной рукой за нижнюю треть бедра, второй рукой фиксируют таз и наблюдают за низведением большого вертела. Указанный симптом позволяет судить о степени фиксации головки и суставной сумки у детей, несколько лет не лечившихся и нагружавших вывихнутую ногу, и решить вопрос о выборе метода лечения.
При одностороннем вывихе нормальная головка бедра, находясь во впадине, прощупывается на уровне пульсации бедренной артерии, а на больной стороне головка в этом месте не прощупывается.
Окончательный диагноз и у детей старше 1 года ставится на основании данных рентгенограмм тазобедренных суставов. Снимок не только подтверждает диагноз, но и позволяет более точно судить о степени вывиха и прогнозе лечения, так как дает представление об изменениях, наступивших в головке, шейке, впадине и ее крыше.
Предпринимающаяся некоторыми авторами атрография сустава кислородом или контрастными жидкостями имеет лишь научное значение, так как подтверждает морфологические изменения в растянутой сумке и полости сустава.
Врожденный вывих бедра у грудных детей должен разграничиваться только с врожденным укорочением бедра или какой-либо другой редкой аномалией развития (полное недоразвитие проксимального конца бедренной кости), а так же с физиологической или спастической мышечной гипертонией, которая исчезает или преодолевается после некоторого периода натяжения мышц.
Дифференциальная диагностика у детей старше года проводится со всеми заболеваниями, сопровождающимися симптомом Тренделенбурга, утиной или хромающей походкой. Среди этих заболеваний можно выделить две группы: 1) заболевания, также дающие синдром вывиха (патологические вывихи бедра после детского паралича, остеомиелита и травмы), 2) заболевания, сопровождающиеся варусной деформацией шейки бедра (рахит, хондродистрофия, деформация после болезни Пертеса, врожденная варусная деформация шеек, остеомиелит и опухоли шейки бедра, хондродисплазия и эпифизеолизы головки бедра различной этиологии).
Дисплазия тазобедренного сустава у взрослых и детей: причины, диагностика, лечение, последствия
Дисплазия тазобедренного сустава — врожденное заболевание, которое без грамотного лечения с высокой вероятностью приводит к вывиху или подвывиху головки бедренной кости. Дисплазия представляет собой недоразвитие соединительной ткани, участвующей в его формировании, в том числе и связочного аппарата. Степень недоразвития сильно варьируется: от незначительной гипермобильности до грубых нарушений подвижности.
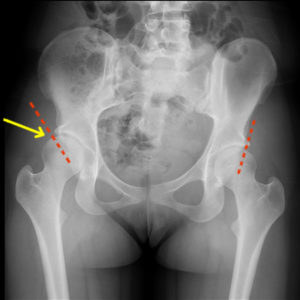
Дисплазия ТБС взрослого человека на рентгене
Что такое дисплазия тазобедренного сустава
Это понятие включает достаточно широкий диапазон патологических изменений ТБС:
Дисплазия сопровождается выраженными нарушениями биомеханики движений бедра, что приводит к перегрузке суставного хряща и раннему развитию остеоартроза у молодых людей. Поэтому очень важно выявить дисплазию ТБС у ребенка как можно раньше, так как без лечения она приводит к инвалидизации. Родители могут заподозрить это заболевание по асимметрии кожных складок на бедрах, укорочению ноги и ограничению подвижности бедра при отведении ноги в сторону.
Во всем мире дисплазия относится к широко распространенным врожденным заболеваниям — средняя частота встречаемости колеблется от 2 до 4%. Значительно больше болезни подвержен женский пол — до 80% всех пациентов это девочки. Также отмечается выраженная расово-этнические зависимость. У скандинавских народов частота встречаемости достигает 4%, у европейцев 1-2%, у южных китайцев, негров и индейцев Южной Америки почти не встречается, а больше всего подвержены этой патологии индейцы Северной Америки.
Видео биомеханики дисплазии
Почему возникает дисплазия ТБС: причины и механизмы развития
К возникновению дисплазии тазобедренного сустава приводит целый комплекс причин. При определенных обстоятельствах вероятность ее возникновения возрастает в несколько раз. Предрасполагающие факторы:
Существует несколько теорий возникновения дисплазии ТБС. В рамках гормональной теории предполагается, что одним из ключевых факторов развития патологии является дисбаланс между эстрогенами и прогестероном. В эксперименте на крысах (https://link.springer.com/article/10.1007/BF00266341) было показано, что повышенное содержание эстрогенов препятствует развитию дисплазии, в то время как повышение концентрации прогестерона способствует ее формированию.
В рамках механической теории большое значение придается механическим факторам, действующим на плод в период его интенсивного роста. Так, большой размер плода и тазовое его предлежание сопровождаются более интенсивным воздействием деформирующих сил на тазобедренный сустав. Что в конечном счете и приводит к его нестабильности, вывиху или подвывиху.
Это интересно! У народов, традиции которых предусматривают тугое пеленание детей, дисплазия тазобедренного сустава встречается чаще (https://www.sciencedirect.com/science/article/abs/pii/S0031395514001461?via%3Dihub).
Механизм развития дисплазии ТБС непосредственно связан с его анатомо-физиологическими особенностями у детей. У детей вертлужная впадина более плоска, она расположена почти вертикально (у взрослых — наклонно), связочный аппарат более эластичен. Удержание головки бедренной кости в вертлужной впадине осуществляется за счет круглой связки, суставной губы и связочного аппарата.
В зависимости от того, какой из элементов ТБС преимущественно поражается, выделяют следующие формы дисплазии:
Нарушения развития одного из вышеупомянутых элементов ТБС приводят к тому, что головка бедренной кости не может удержаться в вертлужной впадине — она смещается кнаружи и вверх. При частичном выходе суставной поверхности головки за пределы впадины развивается подвывих головки. При прогрессировании процесса суставные поверхности впадины и головки утрачивают контакт, при этому суставная губа подворачивается внутрь сустава — так развивается истинный вывих бедра.
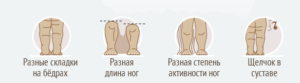
Как проявляется дисплазия тазобедренного сустава — симптомы и признаки
Родители грудного ребенка в состоянии сами заподозрить наличие у него дисплазии ТБС. Типичные признаки:
Асимметрия кожных складок может отсутствовать при двустороннем поражении.
Диагностика дисплазии у детей
Заподозрить дисплазию ТБС у новорожденного ребенка можно еще в период нахождения в роддоме. При подозрении на патологию врачи обязательно рекомендуют в течение 3-х недель после выписки обратиться к детскому ортопеду. Дети с сомнительным диагнозом и при наличии большого количества факторов риска осматриваются специалистом каждые 3 месяца.
Диагностика дисплазии ТБС у детей включает:
Окончательный диагноз выставляется только при наличии клинических признаков в сумме с инструментально выявленными патологическими изменениями в суставах.
Последствия дисплазии тазобедренного сустава
Незначительные изменения в суставах, обусловленные дисплазией, в молодом возрасте могут длительное время ничем не проявляться. Но с возрастом увеличивается риск вероятности развития диспластического коксартроза. При этом, чем более выражены патологические изменения, тем в более раннем возрасте формируется коксартроз. У некоторых пациентов он развивается уже в возрасте 25-27 лет. Обычно первые симптомы коксартроза проявляются при уменьшении двигательной активности, у женщин очень часто он манифестирует во время беременности.
Типичные признаки диспластического коксартроза — внезапное начало и стремительное прогрессирование. Сначала появляются неприятные ощущения при движении, затем боли и ограничение подвижности сустава. По мере прогрессирования болезни происходит формирование порочной установки бедра — нога в тазобедренном суставе развернута кнаружи и несколько согнута.
При тяжелой дисплазии, проявляющейся истинным вывихом бедра, и несвоевременном его вправлении возможно формирование неполноценного ложного сустава. В современном мире это осложнение практически не встречается ввиду хорошей диагностики.
Методы лечения
Множество исследований (вот лишь один обзор — https://insights.ovid.com/pubmed?pmid=12089497 ) показало, что в 96% случаев патологические изменения, выявленные в ТБС у новорожденных детей с помощью УЗИ, спонтанно исчезают в течение 6 недель. Лечению должны подвергаться только те дети, у кого патологические симптомы сохраняются более 1,5 месяцев. Лечение в этом случае должно начинаться как можно раньше.
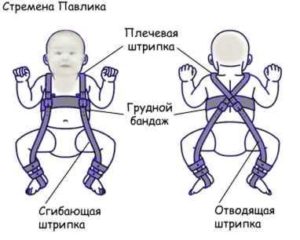
У детей используется преимущественно консервативное лечение, заключающееся в использовании различных конструкций, удерживающих бедро в определенном положении. У детей младшего возраста применяют мягкие эластичные конструкции, например, ортопедический бандаж “стремена Павлика” (Pavlik harness). Ношение бандажа обязательно дополняется ЛФК со специально разработанными комплексами упражнений и массажем ягодичных мышц.
В тяжелом случае дисплазии при истинном вывихе бедра выполняется одномоментное вправление головки с последующим наложением гипсовой повязки. Гипсование применяется у детей в возрасте от 2 до 6 лет. В крайнем случае у детей до 8 лет прибегают к скелетному вытяжению. Продолжительность гипсовой иммобилизации может составлять несколько месяцев.
У детей старшей возрастной группы при неэффективности консервативной терапии проводят корригирующие операции. Известно несколько их разновидностей:
Прогноз при дисплазии тазобедренного сустава очень хороший. При раннем начале лечения полного восстановления функции сустава удается добиться в большинстве случаев. Без лечения же эта патология приводит к коксартрозу, требующему в дальнейшем эндопротезирования суставов.