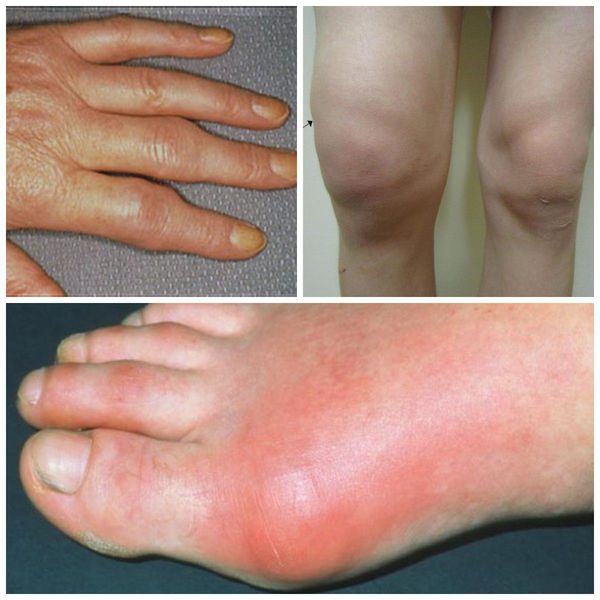
артрит и полиартрит чем отличается
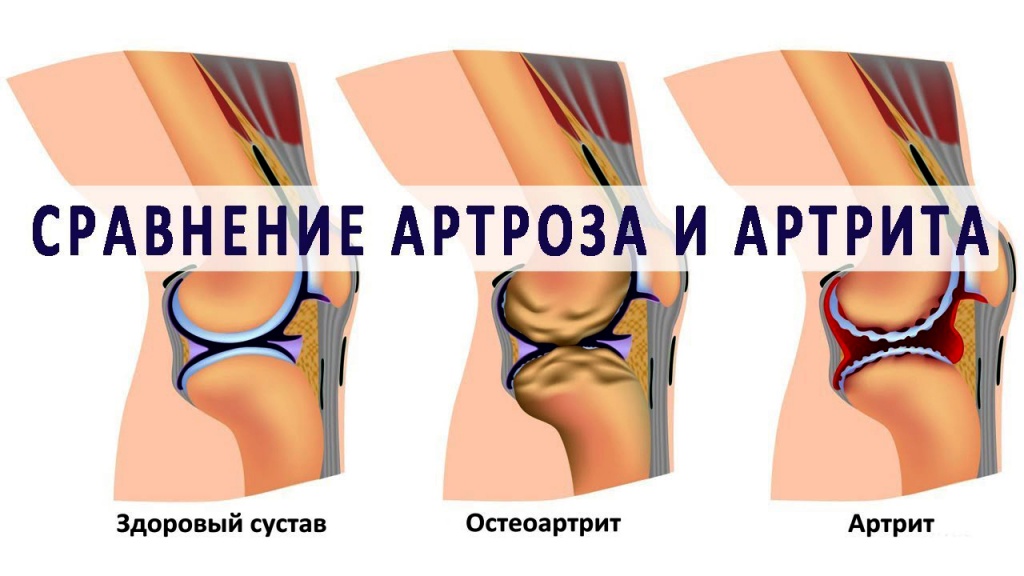
Артрит и артроз: в чем разница и есть ли связь?
Природа артрита и артроза – одна и та же или разная?
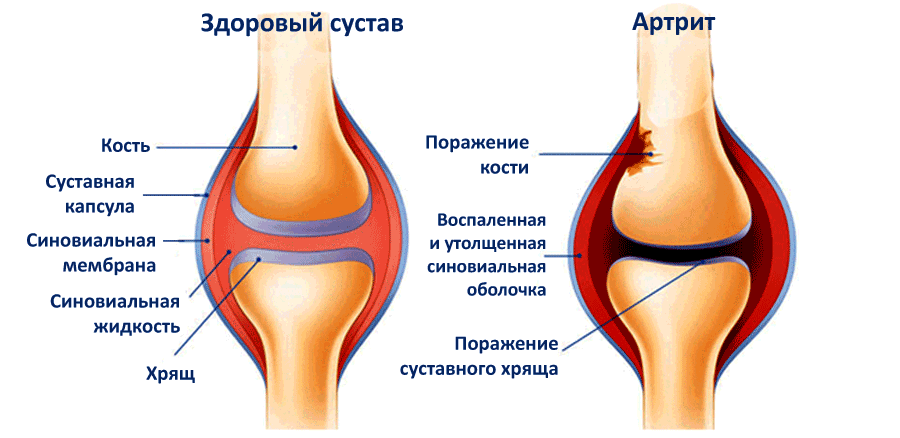
Воспаление обычно проявляется на фоне ревматоидного артрита, начиная с 25-30 лет, либо мочеполовых, кишечных бактериальных инфекций. Изменения затрагивают преимущественно синовиальную оболочку сустава, где сосредоточены кровеносные сосуды.
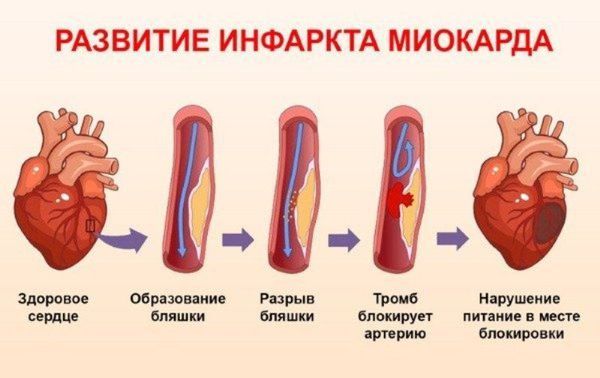
Артрит нередко дает осложнения на сердце, почки и печень, не ограничиваясь поражением суставов.
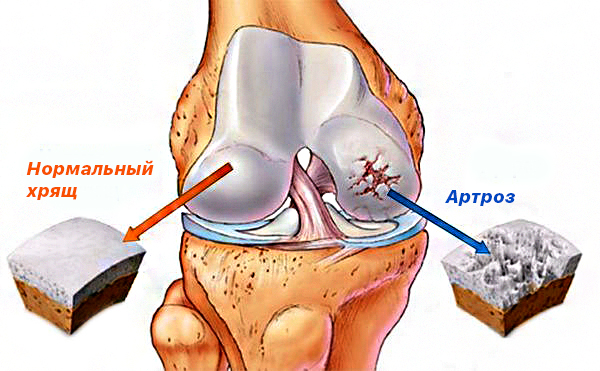
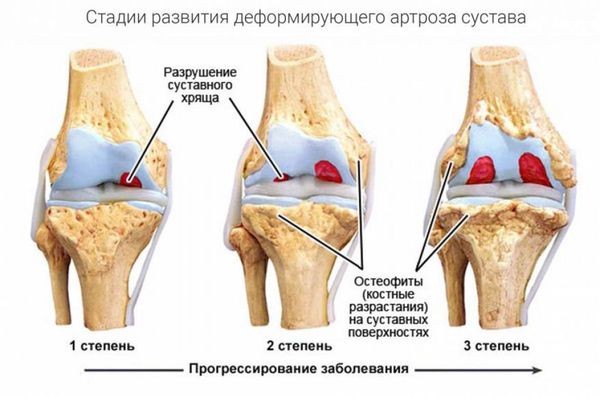
Остеоартроз сопровождается снижением подвижности в суставе и образованием остеофитов. В отличие от артрита, он приводит к механической местной деформации суставной капсулы и костей, но не затрагивает другие органы и системы. Болезнь атакует весь хрящ целиком. При артрозе также могут фиксироваться воспалительные процессы, однако они носят непостоянный характер и возникают, как правило, на второй и третьей стадиях заболевания.
В чем разница артрита и артроза особенно заметна, так это в возрасте начала болезни. Подавляющее число больных остеоартрозом находится в возрастной категории 65 и более лет, однако первые симптомы могут наблюдаться и в возрасте 45 лет. Артрит же поражает молодых, трудоспособных людей до 55-летнего возраста и может встречаться даже у детей и подростков.
Симптомы: чем артрит отличается от артроза по ощущениям
Разница между артритом и артрозом состоит в том, что артрит начинается с опухания суставов, эритемы (покраснения и повышения температуры кожных покровов) и резкой боли, которая не связана с интенсивностью движений. Болевые ощущения могут даже усиливаться в ночное время (тогда как артроз после отдыха “утихает”). Хруст при артрите зачастую отсутствует. Провоцирует патологическое состояние обычно стресс, усталость, простуда, ангина, цистит и другое.
Течение острого эпизода может сопровождаться:
Ревматоидный артрит: обратимость изменений
Ревматоидный артрит представляет собой системное иммуновоспалительное заболевание соединительной ткани, проявляющееся хроническим эрозивно-деструктивным полиартритом с преимущественно симметричным поражением суставов кистей и стоп и сопровождающееся у бо
Ревматоидный артрит представляет собой системное иммуновоспалительное заболевание соединительной ткани, проявляющееся хроническим эрозивно-деструктивным полиартритом с преимущественно симметричным поражением суставов кистей и стоп и сопровождающееся у большинства больных образованием особого вида аутоантител (ревматоидный фактор). Женщины болеют в 3–4 раза чаще мужчин, причем заболевание у них начинается обычно в возрасте 35–45 лет.
Болезненные, тугоподвижные суставы не только мешают выполнять самые простые повседневные движения, но и значительно нарушают ритм нормальной жизни.
Ревматоидный полиартрит — тяжелое системное заболевание, которое проявляется прогрессирующим воспалительным синовитом, симметрично поражающим периферические суставы конечностей.
В соответствии с рекомендациями Американской ревматологической ассоциации (1987) при диагностике ревматоидного артрита целесообразно придерживаться следующих критериев:
При длительно текущем заболевании деформируются пораженные суставы. Помимо суставов, при ревматоидном полиартрите нарушаются околосуставные структуры (связки, сухожилия и др.), развиваются ревматоидный васкулит (поражение мелких сосудов), остеопороз, происходит поражение внутренних органов.
В пользу иммунопатологического/аутоиммунного характера воспалительного процесса при ревматоидном артрите свидетельствует обнаружение у большинства больных в сыворотке крови и синовиальном выпоте из пораженных суставов аутоантител — ревматоидного фактора.
Большое значение в развитии ревматоидного артрита имеет генетическая предрасположенность. Это подтверждается выраженной семейной агрегацией заболевания, наличием у части больных ревматоидным артритом антигенов II класса главного комплекса гистосовместимости HLA DR4 и Dw4 (с носительством которых связывают тяжелое течение артрита и быстрое прогрессирование эрозивных изменений суставов). Рассматривается роль наследственных или приобретенных нарушений Т-супрессорной регуляции иммунных реакций, недостаточной функции моноцитарно-макрофагальной системы. Пусковую роль в развитии ревматоидного артрита могут играть: хронические очаги инфекции, гормональная перестройка организма, пищевая аллергия, предшествующие травмы суставов, длительное воздействие влажного холода и физическое перенапряжение.
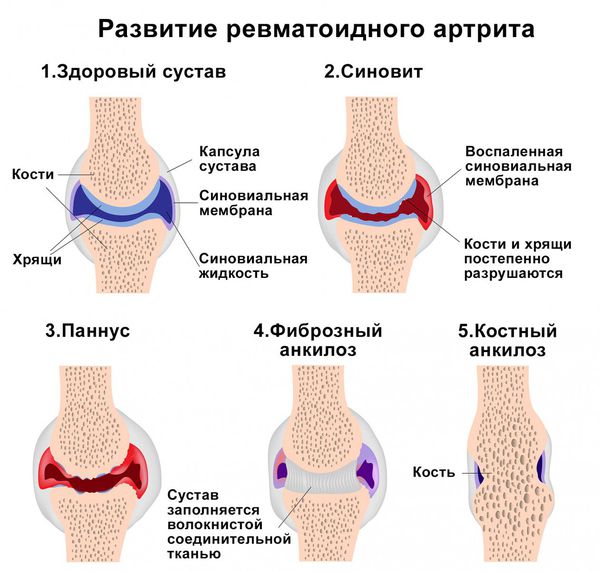
При хроническом воспалении у края суставного хряща в месте прикрепления к эпифизам суставной капсулы происходит разрушение и замещение паннусом участков субхондральной костной ткани с образованием эрозий. Иногда разрастающиеся грануляции проникают через субхондральную замыкательную пластинку в костную ткань. Продукты костно-хрящевой деструкции, в свою очередь, оказывают раздражающее воздействие на синовиальную оболочку, что способствует поддержанию в ней воспалительного процесса. Одновременно возникают воспалительные изменения в капсуле сустава, связках, синовиальной выстилке сухожилий и синовиальных сумках с последующим их склерозированием, приводящему к стойкому ограничению подвижности пораженных суставов, подвывихам и контрактурам. Иногда наблюдается некроз и разрыв сухожилий, синовиальных сумок. Нередко отмечается развитие вторичного остеоартроза.
Воспалительный процесс при ревматоидном артрите характеризуется неуклонным прогрессированием, темпы которого зависят от активности воспалительного процесса. Даже в периоды клинической ремиссии в синовиальной оболочке сохраняются признаки воспаления. Постепенно паннус разрушает хрящ на значительной поверхности эпифиза, а замещающая его грануляционная ткань соединяет между собой противоположные суставные поверхности и в последующем трансформируется вначале в фиброзную, а затем в костную ткань, что приводит к образованию соответственно фиброзного и костного анкилоза, обусловливающего полную неподвижность пораженных суставов.
При рентгенологическом исследовании суставов отмечается асимметричность эрозивных изменений с частым и ранним анкилозированием суставов запястий.
Течение серонегативного ревматоидного артрита менее тяжелое, в прогностическом плане более благоприятное, чем при серопозитивной форме заболевания: слабее выражены деструктивные (эрозивные) изменения и функциональные нарушения суставов, реже наблюдаются ульнарная девиация пальцев кистей, контрактуры и анкилоз (за исключением анкилоза суставов запястья). Вместе с тем серонегативный ревматоидный артрит хуже, чем серопозитивный, поддается терапии базисными и иммуносупрессивными препаратами. Чаще развивается вторичный амилоидоз.
При лечении ревматоидного артрита используются НПВП, в тяжелых случаях применяются глюкокортикостероиды, иммуносупрессоры, с целью профилактики остеопороза обычно назначают комбинацию препаратов кальция и витамина D.
Несмотря на все успехи фармакологии, ревматоидный артрит до настоящего времени остается тяжелым заболеванием с неблагоприятным прогнозом.
Приведем пример из личного опыта ведения больной с ревматоидным артритом, представляющим, по мнению автора, научный интерес.
Больная В., возраст — 71 год, обратилась к неврологу в августе 2006 г. с жалобами на боли в суставах кистей, коленных суставах, в пояснице. Боль в суставах беспокоила днем и ночью, обычно была выраженной, нередко мигрирующей, обусловливала ограничение всех активных и пассивных движений в пораженных суставах. Артралгия зачастую сочеталась с выраженной миалгией, оссалгией, болями в сухожилиях. Из анамнеза: проявления полиостеоартроза в течение 15 лет, дебют суставного синдрома воспалительного характера в июне 2002 г. (отек и воспаление в области суставов, фебрильная лихорадка, подтвержденная лабораторно активность воспалительного процесса). Амбулаторно (сначала периодически, в последние 3 года постоянно) получала НПВП (ибупрофен, индометацин, диклофенак, ацеклофенак). С 2004 г. регулярно принимала кальций D3 (1 г кальция в сутки).
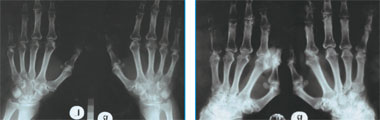 |
| Рис. 1. Рентгенограмма кистей больной В. 2003 г.: проявления полиостеоартроза, явных эрозий нет. Рис. 2. Рентгенограмма кистей больной В. 2006 г.: множественные кисты и эрозии, отрицательная динамика с 2003 г. |
Стационарно проходила лечение в городском ревматологическом центре г. Санкт-Петербурга (апрель 2003 г., июнь–июль 2006 г.) с диагнозом: ревматоидный артрит, серопозитивный, с системными проявлениями (субфебрилитет, амиотрофия, миалгии), активность 2-й степени, функциональная недостаточность суставов 1–2-й степени. Сопутствующая патология: ишемическая болезнь сердца, стенокардия II ФК. Гипертоническая болезнь 3-й степени, ОНМК (декабрь 2002 г.). Хронический бронхит вне обострения. Диффузный зоб второй стадии. Эутиреоз. Полиостеоартроз. Желчно-каменная болезнь.
С 2003 г. постоянно получает метотрексат в дозировке 2,5 мг 2 раза в неделю. Несмотря на проводимое лечение, суставной болевой синдром нарастал, учащались обострения, ухудшалось состояние костей (остеопороз, эрозии). Показательна рентгенография кистей (рис. 1–2).
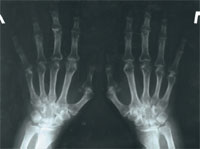 |
| Рис. 3. Рентгенограмма кистей больной В. 2007 г.: проявления полиостеоартроза, положительная динамика с 2006 г. |
С августа 2006 г. на фоне лечения метотрексатом неврологом был дополнительно назначен Структум в дозировке 500 мг 2 раза в день. Больная ориентирована врачом на длительный, до полугода, прием препарата. Некоторое уменьшение интенсивности (непрекращающегося в течение 2 последних месяцев) болевого синдрома наступило через 3 нед. Эпизоды обострений ревматоидного артрита были в течение 4 мес. К концу 5-го месяца комбинированной терапии (метотрексат + Структум) болевой синдром значительно снизился, уменьшилась утренняя скованность, спала отечность лучезапястных и коленных суставов.
В феврале 2007 г. была сделана рентгенография кистей (рис. 3). Результат сравнения с предыдущими рентгенографиями оказался более чем положительным (уменьшились эрозии костей). Прием структума продлен на 3 мес. По состоянию на май 2007 г. обострений суставного синдрома не наблюдалось в течение 4 мес, сохранялась небольшая отечность на лучезапястных (больше слева) и коленных суставах. С целью коррекции противоревматической терапии (снижение дозы метотрексата) больной рекомендована консультация в городском ревмоцентре.
И. Н. Бабурин
СПбНИПНИ им. В. М. Бехтерева, Санкт-Петербург
Серопозитивный ревматоидный артрит
Визитной карточкой этого заболевания является симметричное поражение мелких суставов кистей и стоп с их характерной деформацией. Именно так проявляется серопозитивный ревматоидный артрит в отличие от серонегативного, начинающегося с поражения единичных крупных суставов. Об особенностях проявления данной формы заболевания можно узнать из этой статьи.
Справляться с этим заболеванием умеют в московской клинике «Парамита».
Серопозитивный и серонегативный артрит – в чем разница?
Ревматоидный артрит (РА) – это хроническое аутоиммунное воспалительное системное заболевание соединительной ткани с поражением суставов и внутренних органов. Болезнь поражает около 1% населения. Серопозитивным артритом можно заболеть в любом возрасте, но чаще болеют женщины после 40 лет. В первые 5 лет половина заболевших становятся инвалидами. Код болезни по МКБ-10 М05.
Этиология
Причины развития (этиология) РА окончательно не установлены. Считается, что в основе заболевания лежат два фактора:
Патогенез серопозитивного артрита
Механизм развития серопозитивного артрита (патогенез) связан с поломкой иммунной системы. Развивается он таким образом:
Симптомы серопозитивного артрита
Серопозитивный ревматоидный артрит обычно начинается постепенно. Реже начало может быть подострым, с более выраженными симптомами. Но в любом случае болезнь неуклонно прогрессирует, поэтому очень важно выявить ее как можно раньше и начать лечение.
Первые признаки
Самыми первыми симптомами серопозитивного ревматоидного артрита, на которые следует обратить внимание, являются:
Явные признаки
Признаки серопозитивного ревматоидного артрита при дальнейшем развитии болезни делятся на суставные и внесуставные.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Внесуставные признаки серопозитивного РА:
Одна из форм длительно протекающего серопозитивного артрита – синдром Фелти. Клиническая картина характеризуется снижением числа лейкоцитов в крови, что значительно увеличивает риск развития инфекции, увеличением печени и селезенки, поражением внутренних органов. Встречается редко, отличается тяжелым течением.
Без своевременно начатого лечения серопозитивный ревматоидный артрит приводит к тяжелым осложнениям:
Стадии заболевания
Серопозитивный ревматоидный артрит имеет 4 стадии развития:
Рентгенологические стадии серопозитивного артрита:
Внутрисуставные инъекции гиалуроновой кислоты
Диагностика
Диагноз серопозитивного ревматоидного артрита ставится на основании характерных клинических признаков и подтверждается:
Лечение серопозитивного артрита
В настоящее время все специалисты придерживаются тактики раннего выявления и активной терапии серопозитивного РА. Такая тактика позволяет в большинстве случаев избежать инвалидности и сохранить достойное качество жизни.
Основным методом лечения серопозитивного артрита является медикаментозная терапия, остальные методики имеют вспомогательное значение. Это диета, физиотерапевтические процедуры, лечебная гимнастика, массаж, народные и гомеопатические средства.
Медикаментозное лечение
К симптоматическим средствам относятся лекарства, устраняющие воспаление суставов и болевой синдром, но не действующие на механизм развития болезни (патогенез). Их назначают непродолжительными курсами для устранения острых симптомов серопозитивного РА. Это:
К базисным средствам относятся медикаменты, оказывающие сильное воздействие на патогенез заболевания. Их назначают длительными курсами, периодически проверяя эффективность терапии диагностическими исследованиями. К таким препаратам относятся:
Дополнительные лечебные методики
Лечащий врач может также включать в состав комплексной терапии серопозитивного артрита для облегчения состояния больного:
Подход к лечению серопозитивного артрита в нашей клинике
Специалисты клиники «Парамита» в Москве имеют большой опыт лечения серопозитивного ревматоидного артрита. Пациенту, впервые обратившемуся за помощью, сначала проводится полное обследование и только потом назначается курс терапии, особенностью которого является сочетание самых современных западных и традиционных восточных, проверенных временем методик. Лечебные мероприятия подбираются для каждого больного строго индивидуально. Периодически проводится оценка их эффективности. Наши методики (как лечим):
Профилактика рецидивов серопозитивного артрита
Чтобы жить без обострений в состоянии стойкой ремиссии, пациент должен:
Суставы, Боли, Лечение без операции
Дата публикации: 10.04.2020
Дата обновления: 12.11.2020
Что такое полиартрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 27 лет.
Определение болезни. Причины заболевания
Полиартрит (Polyarthritis) — это воспаление нескольких суставов. В отличие от олигоартрита, при котором поражается 2–4 сустава, диагноз полиартрита ставится при воспалении четырёх и более суставов. Они могут воспаляться одновременно или последовательно.
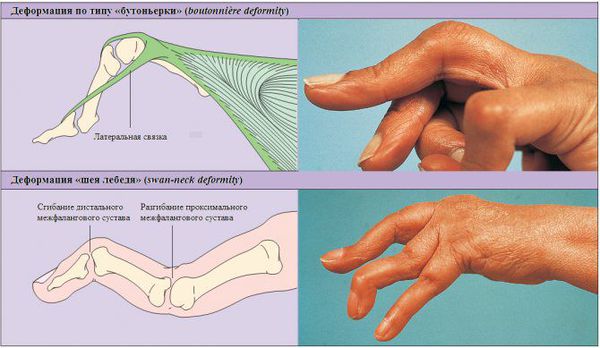
Основными симптомами полиартрита является боль, припухлость и ограничение движений в нескольких суставах. Сначала движения ограничиваются из-за боли. Если болезнь прогрессирует, то суставы постепенно деформируются, возможны их разнонаправленные подвывихи, остеолиз суставной поверхности (рассасывание костной ткани) и костные анкилозы (неподвижность суставов из-за сращения костей).
Хронический артрит вызывает атрофию (уменьшение размеров) мышц в области воспалённого сустава, из-за этого снижается мышечная сила.
Причины полиартрита
Полиартрит — не самостоятельное заболевание. Иногда это проявление болезней суставов, таких как ревматоидный или псориатический артрит. В других случаях полиартрит является одним из симптомов других заболеваний, как ревматических, так и не ревматических [1]
Можно выделить следующие причины полиартрита:
Распространённость
Симптомы полиартрита
Для всех полиартритов характерна триада симптомов: боль, отёчность и ограничение движений в четырёх и более суставах. При длительном течении полиартрита атрофируются мышцы, из-за чего снижается их сила.
В патологический процесс суставы могут вовлекаться постепенно, или воспаление возникает в нескольких суставах одновременно.
Второй важный признак полиартрита — припухлость суставов. Отёчность связана с воспалительными изменениями синовиальной оболочки и скоплением воспалительной жидкости в полости сустава. Синовиальная оболочка — это внутренняя поверхность суставной полости, которая вырабатывает синовиальную жидкость. При хроническом полиартрите она разрастается и грубая рубцовая ткань проникает в мягкие ткани, окружающие суставы. Из-за этого меняется форма сустава. При дальнейшем прогрессировании артрита суставы деформируются из-за разрушения суставной поверхности костей, костных разрастаний, подвывихов и костных анкилозов (сращений).
Ещё одним симптомом, сопровождающим полиартрит, является ограничение движения в суставах. Этот симптом встречается почти при всех вариантах полиартрита. Исключение составляют некоторые нейропатические артропатии (например, сифилитическая), при которых суставы сохраняют свою подвижность, несмотря на выраженные костные поражения. Это связано с тем, что пациенты с сифилисом не чувствуют боль из-за повреждения болевых рецепторов.
Для ряда заболеваний с полиартритом характерны кожные проявления: симптом «бабочки» при системной красной волчанке, псориатические бляшки и др. Кроме того, полиартриты могут сопровождаться общесоматическими проявлениями: лихорадкой, общей слабостью, симптомами интоксикации (снижением аппетита, лёгкой тошнотой, учащением сердцебиения и дыхания, апатией и др.).
Патогенез полиартрита
В развитии воспаления суставов при полиартрите основную роль играют иммунные механизмы.
Накопление провоспалительных ферментов и продуктов распада фагоцитов приводит к разрушению хрящевой и костной ткани. Из-за этого суставы деформируются и появляется костный анкилоз (сращение).
Классификация и стадии развития полиартрита
Полиартрит — это одна из разновидностей большой группы воспалительных заболеваний суставов — артритов. В эту группу также входит моноартрит (поражение одного сустава) и олигоартрит (поражение 2–4 суставов).
Классификация полиартритов по течению:
Классификация полиартритов по причине развития:
Классификация полиартритов, принятая на первом Всесоюзном съезде ревматологов в 1971 году:
К самостоятельным нозологическим формам полиартритов относятся:
К полиартритам при других заболеваниях относят:
В особую группу выделяют травматические полиартриты в связи с особенностями их возникновения, течения и лечения. Такие полиартриты возникают после травмы. Для их лечения необходимо устранить травматические повреждения, например вправить вывих, ушить связки и т. д., а также исключить травмирующий агент при хронической травме. Если не восстановить целостность сустава после травмы, лечение полиартрита не будет эффетивным.
Осложнения полиартрита
Внутрисуставные осложнения
Разрушение суставов — одно из частых осложнений полиартритов. Оно более характерно для таких заболеваний, как ревматоидный и псориатический полиартрит, но в той или иной степени встречается при любом типе артрита. Разрушается суставной хрящ с развитием остеоартроза. При остеоартрозе суставной хрящ постепенно разрушается и истончается, суставная щель сужается, а по краям суставов появляются патологические наросты.
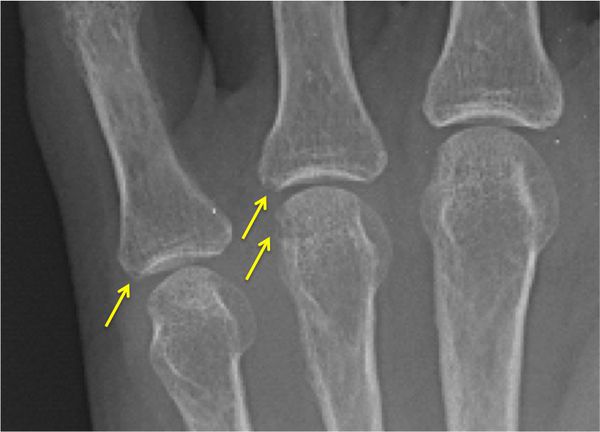
В кости под суставным хрящом могут наблюдаться кистовидные изменения, остеопороз, единичные или множественные эрозии суставных поверхностей, остеонекроз и разрушение эпифизов (концевых отделов) костей. Это приводит к суставным осложнениям полиартритов — подвывихам и вывихам суставов, разнонаправленным костным деформациям, костным сращениям. В результате функциональная способность суставов резко снижается: на 60–90 % уменьшается амплитуда движения в суставах (т. е. их невозможно согнуть или разогнуть), в кистях рук снижается мышечная сила, нарушается их хватательная функция, страдает опорная функция стопы.
Внесуставные проявления
Полиартрит из-за тяжёлого дезадаптирующего характера является значимым психотравмирующим фактором и провоцирует развитие различных психических расстройств, преимущественно депрессивных. Причиной становится длительный хронический стресс. Нарушенный в результате хронического стресса механизм обратной связи между надпочечниками и гипоталамо-гипофизарной системы приводит к хронизации воспаления, возникновению хронической боли, усталости, тревожных и депрессивных расстройств.
Диагностика полиартрита
При подозрении на полиартрит необходимо обратиться к ревматологу или терапевту. Диагностика полиартрита основывается на клинической картине заболевания, данных анамнеза, лабораторных и инструментальных исследованиях.
Жалобы и осмотр
Пациент жалуется на боль, припухлость и ограничение движения в четырёх и более суставах.
Лабораторная диагностика
Методы лабораторной диагностики широко используются как для дифференциального диагноза полиартрита (чтобы отличить его от других болезней), так и для определения степени его активности.
Анализ крови чаще всего используется в клинической практике для диагностики артритов. Существуют специфические маркеры аутоиммунного поражения суставов:
При инфекционных и инфекционно-аллергических полиартритах в анализах крови иногда выявляются антитела к возбудителям инфекции. Для выявления антител выполняется специальный иммунологический анализ крови.
Для определения активности процесса используют показатели скорости оседания эритроцитов (СОЭ) и С-реактивного белка (СРБ). Лейкоцитарная формула необходима как диагностический критерий: лейкопения и тромбоцитопения (снижение количества лейкоцитов и тромбоцитов) наблюдаются при системной красной волчанке, тромбоцитоз и небольшой лейкоцитоз (увеличение количества тромбоцитов и лейкоцитов) — при ревматоидном артрите.
Инструментальная диагностика
При использовании методов визуализации, таких как ультразвуковое исследование суставов (УЗИ), рентген, компьютерная или магнитно-резонансная томография (КТ или МРТ), могут быть видны признаки дегенерации и разрушения хряща, остеопороза, эрозий суставных поверхностей костей, костных разрастаний, синовитов (воспаления синовиальной оболочки) и поражения сухожильно-связочного аппарата. Для некоторых заболеваний характерна типичная рентгенологическая картина, например изменения по типу «карандаш в стакане» при мутилирующем псориатическом артрите.
Дифференциальная диагностика
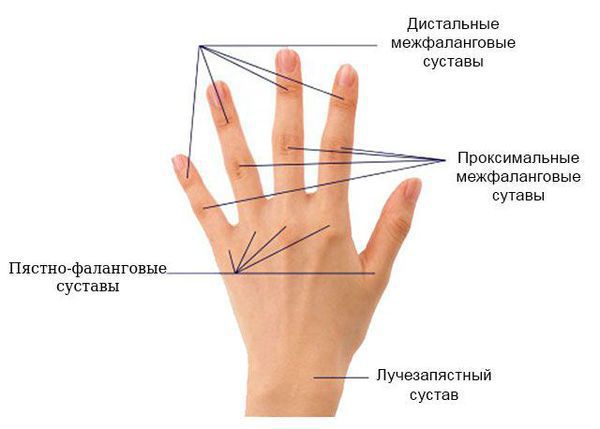
Для дифференциальной диагностики полиартрита важное значение имеет локализация патологического процесса, особенно вначале заболевания. Например, ревматоидный артрит чаще всего начинается с проксимальных межфаланговых и пястно-фаланговых суставов указательного и среднего пальцев кисти и характеризуется их симметричным поражением. Исключение — суставы мизинца: они никогда не поражаются при ревматоидном артрите. При дистальной форме псориатического артрита обычно сначала поражаются дистальные (т. е. самые удалённые) межфаланговые суставы кистей и стоп.
Лечение полиартрита
Большинство полиартритов (ревматоидный, псориатический, полиартриты при системных заболеваниях соединительной ткани и др.) требует многолетней или пожизненной терапии. Лечение полиартритов можно условно разделить на «симптом-модифицирующее» и «болезнь-модифицирующее».
Симптом-модифицирующее лечение
Направлено на уменьшение симптомов (боли и скованности суставов) и улучшение качества жизни пациентов. Оно включает в себя:
2. Глюкокортикоиды (ГК), например Метипред, Преднизолон. Эти сильные противовоспалительные препараты применяются в качестве терапии первого ряда при активных формах системной красной волчанки, ревматоидном артрите с системными проявлениями, системных васкулитах и др. При реактивных артритах назначаются в случае неэффективности НПВП.
Болезнь-модифицирующее лечение
Влияет на механизмы развития болезней, а в ряде случаев (при инфекционных или реактивных полиартритах) — и на причину заболевания.
1. Цитостатики (иммуносупрессоры) являются базисными препаратами при ревматоидном и псориатическом полиартритах. К ним относятся Метотрексат, Азатиоприн, Циклоспорин, Арава (Лефлуномид) и др. Эти препараты избирательно снижают активность некоторых иммунных клеток. Также цитостатики подавляют рост клеток синовиальной оболочки и фибробластов. В результате улучшаются лабораторные показатели, уменьшаются симптомы и задерживается развитие эрозий.
Однако у цитостатиков много побочных эффектов. Очень часто возникает тошнота и рвота, иногда развивается стоматит. Цитостатики могут влиять на кроветворение и приводить к развитию анемии, снижению уровня тромбоцитов и лейкоцитов. Иногда они нарушают работу печени: возможно повышение уровня печёночных трансаминаз (АЛТ и АСТ) более чем в три раза. Это может привести к развитию нефропатии и почечной недостаточности.
Препаратом выбора является Метотрексат из-за менее выраженных побочных действий. Клинически значимый эффект от применения цитостатиков развивается относительно медленно (1 – 3 месяца), поэтому в начале лечения возможно их применение в сочетании с НПВП или глюкортикоидами. Т. е. ГК назначают на 1 – 2 месяца, пока не начнут «работать» болезнь-модифицирующие препараты: Метотрексат, Арава и др.
Методы физического модулирования
Физиотерапевтическое лечение
Физиотерапевтические процедуры могут применяться для уменьшения боли и воспаления. Может использоваться электро- или фонофорез с лекарственными препаратами, воздействие токами различной частоты, магнитами и магнитолазером.
Прогноз. Профилактика
Профилактика полиартритов
Для полиартритов с иммунным механизмом развития (ревматоидного, псориатического и др.) мер первичной профилактики не существует, так как неизвестны их точные причины.
Первичная профилактика возможна для инфекционных и инфекционно-аллергических артритов. Чтобы не допустить их развития, рекомендуется:
Пациентам с избыточным весом, особенно в сочетании с артериальной гипертонией и нарушением углеводного обмена, необходимо проводить первичную профилактику подагрического артрита. Она заключается в нормализации обмена мочевой кислоты за счёт снижения массы тела и низкопуриновой диеты. При необходимости применяются лекарственные средства, которые уменьшают образование мочевой кислоты или увеличивают её выведение с мочой.