атерогенные липиды что это
Возможности коррекции нарушений липидного обмена у больных с метаболическим синдромом
Цель обзора. Описать возможности воздействия на атерогенную дислипидемию у больных с метаболическим синдромом.
Последние данные литературы. Метаболический синдром (МС) играет значимую роль в развитии и прогрессировании сердечно-сосудистых заболеваний (ССЗ), смертность от которых занимает лидирующие позиции среди причин смерти людей трудоспособного возраста. Среди больных с МС риск развития ишемической болезни сердца (ИБС) в 3–4 раза выше, смертность от ИБС в 3 раза выше, риск развития ишемического инсульта в 2 раза выше по сравнению с пациентами без метаболических нарушений. Атерогенная дислипидемия представляет собой не только модифицируемый фактор риска развития и прогрессирования атеросклероза, но и одно из основных звеньев «порочного круга» МС. Поэтому главной «мишенью» в комплексе мер, направленных на максимальное снижение риска развития ССЗ и их осложнений у больных с МС представляется дислипидемия. Известно, что только достижение целевых уровней липидов наряду с коррекцией всех компонентов МС может гарантировать снижение сердечно-сосудистого риска. В настоящее время в арсенале врача-интерниста достаточно широкий спектр гиполипидемических средств. В статье рассматриваются немедикаментозные и медикаментозные подходы к лечению нарушений липидного обмена. Перспективным представляется применение комбинированной липидкорригирующей терапии.
Заключение. Своевременное выявление МС имеет большое клиническое и прогностическое значение, поскольку данное состояние при адекватной терапии потенциально обратимо. Одной из важнейших задач в лечении атерогенной дислипидемии в рамках МС служит достижение целевых уровней липидов путём изменения образа жизни и применения гиполипидемической терапии.
Метаболический синдром (МС) в последние годы стал центром дискуссий среди врачей многих специальностей: кардиологов, эндокринологов, гастроэнтерологов, гинекологов и др. Повышенное внимание к данной проблеме обусловлено, прежде всего, нарастающей распространённостью МС. За последние 15 лет было проведено более 20 эпидемиологических исследований, посвященных распространенности МС. Мета-анализ широкомасштабных исследований показал, что в популяции взрослого населения МС выявляется от 10% в Китае до 24% в США. Эксперты ВОЗ назвали МС пандемией XXI века, и в ближайшие 25 лет прогнозируют увеличение темпов роста МС на 50% [1, 2].
Одним из важных аргументов изучения МС служит его атерогенный потенциал. Согласно данным скандинавского исследования KIHD (Kuopio Ischaemic Heart Disease Risk Factor Study) продолжительностью 11 лет, среди больных с МС риск развития ИБС оказался в 3–4 раза выше, смертность от ИБС в 3 раза выше по сравнению с пациентами без метаболических нарушений [3]. В исследовании ARIC (Atherosclerosis Risk in Communities) было показано, что у лиц с МС инциденты развития ишемического инсульта были в 2 раза выше по сравнению с контрольной группой [4]. Таким образом, актуальность проблемы обусловлена, прежде всего, тем, что МС играет значимую роль в развитии и прогрессировании сердечно-сосудистых заболеваний (ССЗ), смертность от которых занимает лидирующие позиции среди причин смерти людей трудоспособного возраста 8. Своевременное выявление МС имеет большое клиническое и прогностическое значение, поскольку данное состояние при адекватной терапии потенциально обратимо.
Нарушения липидного обмена служат важной причиной развития атеросклероза и его клинических осложнений. Дислипидемия в тоже время представляет собой модифицируемый фактор риска и одно из основных звеньев «порочного круга» МС. Поэтому главной «мишенью» в комплексе мер, направленных на максимальное снижение риска развития ССЗ и их осложнений у больных с МС, представляется атерогенная дислипидемия. Целью проводимой терапии должно быть достижение целевых уровней липидов наряду с коррекцией всех компонентов МС, что может гарантировать снижение сердечно-сосудистого риска. Оптимальные значения липидных параметров, которые были приняты секцией атеросклероза ВНОК в соответствии с Европейскими рекомендациями по профилактике ССЗ, представлены в табл. 1 [9].
НАРУШЕНИЕ ЛИПИДНОГО ОБМЕНА И АТЕРОСКЛЕРОЗ: актуальность проблемы и диагностика
Какова связь маркеров системного воспаления и ИБС? Какие выделяют фракции липопротеинов? Диагностика, лечение и профилактика атеросклероза остаются важнейшей задачей современной медицины, от решения которой во многом зависит успех борьбы с такими забо
Какова связь маркеров системного воспаления и ИБС?
Какие выделяют фракции липопротеинов?
Диагностика, лечение и профилактика атеросклероза остаются важнейшей задачей современной медицины, от решения которой во многом зависит успех борьбы с такими заболеваниями, как инфаркт, инсульт и другие сердечно-сосудистые осложнения. Доказанная в ходе Фрамингамского исследования, проведенного в начале 60-х годов, взаимосвязь между нарушениями липидного обмена и развитием атеросклероза, в частности коронарной (ишемической) болезни сердца, была подтверждена во многих последующих работах.
В настоящее время выявлен целый ряд факторов риска развития атеросклероза и ишемической болезни сердца (ИБС), к которым относятся:
У одного пациента чаще всего выявляются два или более фактора риска. При этом, даже если каждый в отдельности показатель увеличен незначительно, но налицо два-три или более факторов риска, то вероятность развития сердечно-сосудистых заболеваний возрастает в геометрической прогрессии [1].
В практике для оценки этого суммарного риска используются рекомендованные Европейским обществом кардиологов таблицы, в которых учитываются такие факторы, как пол пациента, курение, возраст, уровень АД, уровень холестерина. Эти показатели выражаются в процентах и указывают на вероятность развития осложнений ИБС или летального исхода за десять лет. Оценка этого суммарного риска является решающей для определения тактики профилактических и лечебных мероприятий. В качестве величины, указывающей на необходимость активных профилактических и лечебных мероприятий, принят риск в 20% за десять лет. Особенно важное значение эти факторы риска приобретают у пациентов, уже страдающих ИБС.
К сожалению, в таблицах не могут быть учтены все факторы риска. При наличии этих факторов у больных с сахарным диабетом еще более возрастает опасность развития осложнений. До сих пор нет полной определенности относительно значения таких факторов, как гиподинамия, возраст больных. В ходе исследования LA-VA Study (Los-Angeles Veteran Administration Dietary Study) проводилось лечение энтеросорбентом холестирамином в сочетании с ниацином (лекарственной формой никотиновой кислоты с медленным высвобождением) на фоне строгой гипохолестериновой диеты. На протяжении восьми лет было выявлено снижение смертности у лиц моложе 65 лет, тогда как у лиц старше 70 лет эффект отсутствовал. Многие исследователи по-разному оценивают значимость дислипидемии как одного из важнейших факторов риска сердечно-сосудистых заболеваний у пациентов старше 80 лет. Исследования эффективности гипохолестеринемической терапии в этой возрастной группе проводятся в настоящее время.
В последнее время большое значение придается наличию маркеров, указывающих на воспалительные изменения. Классические патофизиологические исследования продемонстрировали присутствие воспалительных клеток, таких как моноциты, макрофаги и Т-лимфоциты, на всех стадиях развития атеросклероза. Эти морфологические изменения предшествовали дисфункции эндотелиальных клеток, вызывая адгезию молекул при взаимодействии с воспалительными клетками.
В последние годы доказано, что появление маркеров системного воспаления, таких как СРБ (С-реактивный белок), фибриноген и др., предшествует развитию сердечно-сосудистых осложнений [6, 7]. Эти изменения могут выявляться и у больных с нестабильной стенокардией еще до развития очаговых изменений миокарда. Их наличие у больных с высоким уровнем общего холестерина (ОХС) и холестерина липопротеинов низкой плотности (ХС-ЛПНП) резко повышает риск возникновения осложнений. Исследование ЕСАТ (European Concerted Action on Thrombosis and Disabilities Angina Pectoris Study) продемонстрировало увеличение риска развития сердечно-сосудистых осложнений у больных со стабильной стенокардией и высоким уровнем СРБ по сравнению с аналогичными больными и низким уровнем СРБ [5]. По данным Berk, у 90% больных с нестабильным течением стенокардии был выявлен повышенный уровень СРБ, а при стабильной стенокардии этот показатель оказался повышен только у 13% больных [4]. Liuzzo показал, что у больных с нестабильной стенокардией и повышенным уровнем СРБ чаще наблюдались ишемические атаки, такие пациенты нуждались в хирургическом лечении и у них в большем проценте случаев развился острый инфаркт миокарда (ОИМ), чем у аналогичной группы больных с нестабильной стенокардией и пониженным уровнем СРБ [8]. В ходе проведенного в 1998 году исследования SHHS (Scottish Heart Health Study) на примере почти 10 тыс. пациентов была доказана тесная взаимосвязь повышенного уровня фибриногена плазмы крови с развитием ИБС и смертностью от сердечно-сосудистых заболеваний [10]. Возможно, именно эти изменения помогут объяснить случаи развития атеросклероза у больных с нормальными показателями ОХС и ХС-ЛПНП.
Для более адекватного анализа нарушений липидного обмена важно оценивать не только уровень ОХС в крови, но и уровень ХС-ЛПНП, холестерина липопротеинов высокой плотности (ХС-ЛПВП), их соотношение, индекс атерогенности, уровень триглицеридов (ТГ), а также уровень Апо-белков А и В, от которых зависит транспортная функция липопротеинов. По своим физическим свойствам липопротеины плазмы крови подразделяются на следующие фракции: хиломикроны, липопротеины очень низкой плотности (ЛПОНП), липопротеины промежуточной плотности (ЛППП), ЛПНП, ЛПВП.
Индекс атерогенности определяется как отношение разности ОХС и ХС-ЛПВП к ХС-ЛПВП. Еще более важным является определение уровня не липопротеинов, а Апо-белков, входящих в их состав. Однако в настоящее время эти методы только начинают внедряться в клиническую практику. Нормальные показатели уровня основных липидов представлены в табл. 1.
Для удобства запоминания нормальных показателей можно использовать правило один-два-три-четыре-пять, в котором:
Данные нормативы, кроме индекса атерогенности, представлены в ммоль/л. В литературе также встречаются измерения показателей холестерина и триглицеридов в мг/дл. Для перевода мг/дл в ммоль/л необходимо величину, измеряемую в мг/дл, разделить на 38,7 (для холестерина) и на 88,5 (для триглицеридов).
Однако в практической медицине у большинства больных с ИБС или с многочисленными факторами риска развернутое исследование липидного профиля не проводится или проводится не в полном объеме. Так, количество больных с ИБС, у которых исследовался липидный профиль, в США в 1999 году составило всего 44% (из 48 586 больных); целевой уровень ХС-ЛПНП менее 100 ммоль/л (100 мг/дл), рекомендованный Американской ассоциацией кардиологов, был достигнут лишь у 25% этих больных [9]. Достижение данного уровня всего у одной четверти больных демонстрирует отсутствие настороженности и недооценку важности значения своевременной коррекции этих показателей. Мы не располагаем аналогичными данными по России, но трудно себе представить, чтобы результат оказался более обнадеживающим.
Крайне важным, на наш взгляд, является отношение к нормативным показателям. Описываемой во многих руководствах и учебниках тактики, предусматривающей назначение пациентам с гиперхолестеринемией немедикаментозного лечения в течение двух месяцев с последующим повторным исследованием липидограммы, следует придерживаться лишь в случаях, когда речь идет о первичной профилактике ИБС или больных ИБС со стабильным течением стенокардии. В случаях выраженной дислипидемии, сочетающейся с клинической картиной прогрессирующего течения стенокардии и/или изменениями при функциональных пробах, необходимо проводить быстрое и достаточно агрессивное лечение. Соглашаясь с важностью проведения немедикаментозного лечения у данного контингента больных в полном объеме, мы вынуждены акцентировать внимание на необходимости одновременного начала лекарственной терапии. При выраженной гиперхолестеринемии у таких больных возлагать надежды на эффективность немедикаментозного лечения означает упустить время и подвергнуть больного дополнительному риску. То же можно сказать о медикаментозном лечении гипохолестеринемическими средствами у больных с острым коронарным синдромом (нестабильной стенокардией и Q-необразующим ИМ) при нормальных или незначительно повышенных уровнях ОХ и ХС-ЛПНП. Это объясняется тем, что статины обладают не только гипохолестеринемическим действием. Так, у пациентов с нестабильной стенокардией понижение уровня ОХ при терапии статинами сопровождалось улучшением эндотелиальной функции сосудов, отмечавшимся через шесть недель (Dupurs J. et al, 1999) [11].
В зависимости от повышения той или иной фракции холестерина и/или триглицеридов выделяют пять типов дислипидемий (по Фридриксону) [2]. Классификация ВОЗ с предположительной степенью риска развития атеросклероза, основанная на классификации Фридриксона, представлена в табл. 2.
Наиболее атерогенны, опасны в плане развития сердечно-сосудистых заболеваний и широко распространены дислипидемии IIА, IIБ и IV типа. Если невозможно провести развернутый анализ липидограммы, эти типы дислипидемий можно выявить и путем определения только ХС и ТГ.
Данные, позволяющие выявить тип дислипидемий по уровню этих показателей, представлены в табл. 3.
Эта классификация, достаточно простая и понятная для клиницистов, все же имеет ряд недостатков. Так, в нее не вошел ХС-ЛПВП, значение которого для решения вопроса о тактике лечения и прогнозе является крайне важным.
Не менее значимым представляется и определение причин возникновения дислипидемии, которые подразделяются на первичные и вторичные [3].
Первичные гиперхолестеринемии обусловлены наследственными нарушениями липидного обмена. При семейной гиперхолестеринемии по наследству передаются «дефектные» гены, ответственные за синтез рецепторов к ЛПНП. При гомозиготной форме синтез рецепторов полностью нарушен. Это приводит к невозможности захвата ЛПНП и быстрому накоплению их в крови. Для этой формы характерны клинические проявления уже в раннем детстве, она сопровождается развитием сосудистых осложнений и образованием сухожильных ксантом. При гетерозиготной форме количество рецепторов значительно снижено, но они все-таки имеются, поэтому заболевание развивается медленнее и атерогенные осложнения проявляются к 25-30 годам. Это чаще всего IIA тип дислипидемии со значительным повышением уровня ОХ, ХС-ЛПНП и нормальным уровнем ТГ. В клинической картине у таких больных часто встречаются ксантомы и ксантелазмы. Также весьма распространена в этой группе семейная комбинированная и полигенная гиперхолестеринемия. Семейная гиперлипидемия III типа встречается значительно реже. Случаи семейной гиперальфахолестеринемии обычно не сопровождаются развитием атеросклеротических заболеваний и не представляют угрозы для больного.
Вторичные дислипидемии встречаются значительно чаще. Они либо обусловлены нарушением питания, когда имеет место избыточное потребление пищи, богатой холестерином, либо возникают в результате таких заболеваний, как гипотиреоз, нефротический синдром, подагра, сахарный диабет, ожирение и др. Нарушения липидного обмена могут возникнуть или усугубиться на фоне лечения других заболеваний такими препаратами, как тиазидовые диуретики, иммуносупрессоры. Роль b-блокаторов ограничивается повышением уровня ТГ и некоторым снижением уровня ХС-ЛПВП. Отрицательное проатерогенное действие при этом значительно уступает положительному эффекту b-блокаторов как антиишемических, антиаритмических и гипотензивных средств [3].
Дислипидемии являются одной из наиболее важных причин развития атеросклероза, поэтому их своевременная диагностика и правильное лечение могут замедлить процесс развития атеросклероза и уменьшить риск сердечно-сосудистых осложнений.
Литература
1. Либов И. А., Черкесова С. В., Ройтман А. П. Современные аспекты дислипопротеинемий и практические подходы к их лечению // Московский медицинский журнал. № 3. 1998. С. 34-37.
2. Томпсон Г. Р. Руководство по гиперлипидемии. MSD, 1990.
3. Шпектор А. В., Васильева Е. Ю. Кардиология: ключи к диагнозу. Видар, 1996, с. 295-309.
4. Berk B. C., Weintraub W. S., Alexander R. W. Elevation of C-reactive protein in «activ» coronary artery disease // Am. J. Cardiol. 1990: 98: 2219-2222.
5. Haverkate F., Thompson S. G., Pyke S. D. M. et al, for the European Concerted Action on Thrombosis and Disabilities Angina Pectoris Study Group. Prodaction of C-reactive protein and risk of coronary events in stable and unstable angina // Lancet. 1997; 349: 462-466.
Современные основы диагностики и коррекции атерогенных дислипопротеидемий
Конец ХХ века ознаменовался крупными достижениями в лечении атеросклероза. Это связано в основном с успешной коррекцией дислипопротеидемий (ДЛП), которые являются патогенетическим звеном атерогенеза и одним из главных факторов риска коронарной (ишемическ
Конец ХХ века ознаменовался крупными достижениями в лечении атеросклероза. Это связано в основном с успешной коррекцией дислипопротеидемий (ДЛП), которые являются патогенетическим звеном атерогенеза и одним из главных факторов риска коронарной (ишемической) болезни сердца (КБС).
В процессе атерогенеза в стенке артерий происходит накопление и отложение холестерина (ХС), что во многом определяет начальные этапы и дальнейшее развитие атеросклероза. Вместе с тем имеются веские основания полагать, что в основе данной патологии лежит не само по себе повышение уровня ХС в сыворотке (плазме) крови, то есть не «гиперхолестеринемия» как таковая. Точнее было бы сказать, что развитие заболевания определяется типом и концентрацией в крови липопротеидных частиц, транспортирующих ХС, и зависит от судьбы этих частиц в кровотоке и артериальной стенке.
Помимо ХС в состав липопротеидов входят другие липидные компоненты и аполипопротеины (апо) разных классов. Холестерин свободный и в виде эфиров и триглицериды (ТГ) являются компонентами как атерогенных, так и неатерогенных липопротеидов. Атерогенные липопротеиды низких плотностей отличаются от антиатерогенных липопротеидов высокой плотности (ЛВП) по белковому составу: основным апобелком липопротеидов низкой и очень низкой плотности (ЛНП и ЛОНП) является апо В, которого нет в ЛВП, а основным белковым компонентом ЛВП — апо А. Определение в сыворотке крови уровня апо А и апо В позволяет с высокой степенью достоверности оценить уровень липопротеидов высокой и низкой плотности; однако на практике проведение количественного измерения этих апобелков для большинства клинических лабораторий пока недоступно.
Содержание каждого класса липопротеидов с достаточной для клинической практики степенью достоверности характеризуется уровнем входящего в их состав холестерина. Известно, что ЛОНП служат основным транспортером триглицеридов, а содержание ХС ЛОНП рассчитывается по формуле
ХС ЛОНП (ммоль/л) = ТГ (ммоль/л)/2,2 или ХС ЛОНП (мг/дл) = ТГ (мг/дл)/5.
Уровень ХС ЛВП определяется в плазме или сыворотке крови после осаждения апо В-содержащих липопротеидов низких плотностей. После измерения уровней общего ХС, ТГ и ХС ЛВП (липидной триады) рассчитывают уровень ХС, входящего в состав наиболее атерогенных ЛНП по формуле Фридвальда:
ХС ЛНП = общий ХС — ТГ/2,2 — ХС ЛВП (при расчете в ммоль/л) или ХС ЛНП = общий ХС — ТГ/5 — ХС ЛВП (при расчете в мг/дл).
Липопротеиды различных классов обладают разным атерогенным потенциалом. В развитии атеросклероза большую роль играет проникновение в артериальную стенку из кровотока ЛНП, липопротеидов промежуточной плотности (ЛПП), подфракции мелких частиц липопротеидов ЛОНП. Чем выше содержание в сыворотке крови этих липопротеидов, тем выше риск атеросклероза и связанных с ним заболеваний. Подфракции крупных частиц ЛОНП и хиломикроны не проникают в артериальную стенку из-за большого размера частиц, поэтому не считаются атерогенными.
В настоящее время твердо установлено, что не только гиперхолестеринемия (повышенный уровень в крови ЛНП), но и гипертриглицеридемия, то есть повышенное содержание липопротеидов, обогащенных триглицеридами, ассоциируется с преждевременным развитием коронарного атеросклероза.
Гиперхолестеринемия и гипертриглицеридемия могут быть вторичными по отношению к ряду заболеваний (сахарный диабет, хроническая почечная недостаточность и нефротический синдром, гипотиреоз, алкоголизм и др.). ДЛП является одним из четырех основных компонентов высокоатерогенного метаболического синдрома. В этих случаях выявление и коррекция ДЛП необходимы для диагностики и лечения этих состояний.
Антиатерогенные ЛВП рассматриваются как показатель сниженного риска атеросклероза: чем ниже содержание в крови ЛВП и холестерина, входящего в их состав (ХС ЛВП), тем выше риск развития КБС. ЛВП обладают несколькими механизмами защиты от атеросклероза. В первую очередь, это участие их в обратном транспорте холестерина, когда частицы ЛВП захватывают ХС с мембран клеток, в том числе и артериальных, и транспортируют его в печень, где он превращается в желчные кислоты и выводится из организма. Эта способность ЛВП считается их основным физиологическим свойством. Кроме того, ЛВП препятствуют развитию атеросклероза благодаря своим антиоксидантным, антивоспалительным, антиагрегаторным и профибринолитическим свойствам. Низкий уровень ЛВП ассоциируется с «атерогенным» образом жизни, так как ХС ЛВП снижается при курении, ожирении, гиподинамии.
Среди практикующих врачей общепринятым стало мнение, что прогноз развития атеросклеротических заболеваний для пациента, у которого значительная доля ХС входит в состав ЛВП, отличается от прогноза для больного с таким же уровнем общего ХС, который, однако, распределен преимущественно в ЛНП, а доля ХС ЛВП низка.
В настоящее время появляется все больше информации о практических достижениях в области коррекции липидных нарушений. Это в значительной мере обусловлено созданием новых мощных гиполипидемических лекарственных препаратов, к разработке которых подталкивает понимание того, что современный крайне неблагоприятный образ жизни способствует повышению риска развития сердечно-сосудистых заболеваний (ССЗ), включая КБС. Независимо от уровня ХС увеличение массы тела способно изменять процессы метаболизма липопротеидов и приводить к потенциально атерогенным отклонениям в спектре липопротеидов. Иными словами, диагностика и коррекция ДЛП, которая основывается на понимании роли липопротеидов в атерогенезе и влияния образа жизни на их метаболизм, представляют собой намного более адекватный подход к профилактике атеросклероза, нежели лечение, нацеленное только на коррекцию уровня ХС.
Немаловажным в патогенезе атеросклероза является тот факт, что характер ДЛП оказывает мощное влияние на состояние сосудистого эндотелия: повышенное содержание ХС в ЛНП и ЛОНП вызывает нарушение ответа эндотелия на действие эндотелий-зависимых вазодилятаторов, тогда как ЛВП обладают противоположным действием. Более того, оказалось, что, если животным отменить питание, индуцирующее гиперхолестеринемию, функция эндотелия восстанавливается. Можно полагать, что и у людей гипохолестеринемическая диета будет сопровождаться коррекцией эндотелиальной дисфункции.
Каковы же механизмы, обусловливающие нарушение нормального функционирования эндотелия кровеносных сосудов при ДЛП? Для комбинированной ДЛП, то есть при увеличении концентрации как ЛНП, так и ЛОНП (общего ХС и ТГ), характерно накопление в крови мелких, плотных, модифицированных, чаще всего окисленных частиц ЛНП. Такие частицы вызывают дисфункцию эндотелия. Попадая в субэндотелиальное пространство, мелкие ЛНП подвергаются дальнейшему окислению, захватываются макрофагами и таким образом участвуют в образовании пенистых клеток, которые являются неотъемлемым компонентом атероматозной бляшки.
Химически модифицированные липопротеиды (окисленные, гликозилированные и др.) способны запускать аутоиммунный ответ. Это сопровождается формированием ЛНП-содержащих аутоиммунных комплексов, которые, в свою очередь, активируют макрофаги и повреждают эндотелиальные клетки. Кроме того, модифицированные ЛНП (и содержащие их иммунные комплексы) эффективно стимулируют выброс или секрецию моноцитами или образовавшимися из них макрофагами повышенного количества цитокинов, таких, как фактор некроза опухоли-альфа (TNF-α) и интерлейкин 1-бета (IL-1β). Патогенетический потенциал такой стимуляции в ускоренном атерогенезе огромен. Цитокины индуцируют адгезию лейкоцитов к эндотелиальным клеткам, способствуют синтезу и секреции эндотелием соединений, обладающих прокоагулянтными свойствами, а также факторов роста, способствующих пролиферации гладкомышечных клеток (ГМК).
Пролиферация ГМК считается одной из наиболее ярких характеристик развития атеросклеротического поражения. Было показано, что в условиях in vitro промежуточные продукты, образующиеся при синтезе ХС (изопреноиды), стимулируют рост и миграцию в интиму этих клеток. Поэтому лекарственные препараты, блокирующие синтез ХС на этапе образования мевалоната (ингибиторы ГМГ-КоА редуктазы), угнетают пролиферацию ГМК и таким образом могут независимо от действия на липопротеиды влиять на развитие атеросклероза и ИБС.
Модифицированные ЛНП оказывают хемотаксический эффект на моноциты, способствуя их прилипанию к эндотелию. Модифицированные ЛНП тормозят пролиферацию эндотелиальных клеток, которая представляет собой механизм восстановления поврежденного эндотелия. В противоположность этому ЛВП, наоборот, стимулируют пролиферацию эндотелия и способствуют нормализации его функций.
Имеются данные о том, что модифицированные ЛНП усиливают секрецию эндотелина-1, тормозят активность NO-синтазы и тем самым провоцируют спазмирование артерий. При повышенном уровне ХС ЛНП нарушается продукция простациклина — мощного вазодилятатора и ингибитора агрегации тромбоцитов; в то же время ЛВП усиливают его синтез и секрецию. Модифицированные ЛНП снижают активность фибринолиза, ингибируя секрецию эндотелиальными клетками тканевого активатора плазминогена (ТАП), стимулируя продукцию этими же клетками ингибитора ТАП (ИТАП-1) и усиливая таким образом тромбообразование.
Особенно атерогенной формой ЛНП является липопротеид (а) [ЛП (а)], состоящий из ЛНП и специфического апопротеина (а). Апо (а) по своей структуре в значительной мере подобен плазминогену. Предполагается, что ЛП (а), связываясь с рецепторами для плазминогена на поверхности эндотелия, конкурентно ингибирует превращение плазминогена в плазмин, что также способствует тромбообразованию.
Нарушением метаболизма липопротеидов можно объяснить ряд изменений в системе гемостаза, усугубляющих атеротромбоз. Процесс свертывания крови вызывается происходящей на клеточной поверхности активацией фактора VII, что имеет место при пищевой липидемии и усиливается при увеличении в плазме концентрации насыщенных жирных кислот. В результате активации фактора VII усиливается синтез фибриногена, индуцирующего агрегацию тромбоцитов и образование фибринового сгустка.
Таким образом, накопленные к настоящему времени фундаментальные знания о метаболизме липопротеидов служат основой как для проведения более дифференцированной диагностики атерогенных ДЛП, так и для разработки эффективных схем коррекции липидных нарушений, что позволяет достичь поставленных задач при лечении различных категорий пациентов, относящихся к группе высокого риска.
Исходя из этого, группа экспертов трех Европейских научных обществ, объединяющих специалистов в области сердечно-сосудистых заболеваний (по изучению гипертонии, атеросклероза и общества кардиологов), разработала методику коррекции факторов риска, прежде всего ГЛП и артериальной гипертонии, с использованием данных по оценке суммарного риска развития острых эпизодов (осложнений) КБС в ближайшие 10 лет.
Суммарный риск рассчитывается по прогностическим программам, составленным на основании данных проспективного наблюдения за заболеваемостью и смертностью в больших выборках населения, обследованных первично на наличие и уровень возможных факторов риска КБС. Суммарный риск рассчитывается либо по таблицам, опубликованным в зарубежной и отечественной литературе, так называемым специальным «счетчикам риска», выпускаемым рядом фармацевтических компаний, либо с помощью компьютерных программ, например подготовленной немецкими исследователями программы, созданной на основании эпидемиологического проспективного исследования программы PROCAM.
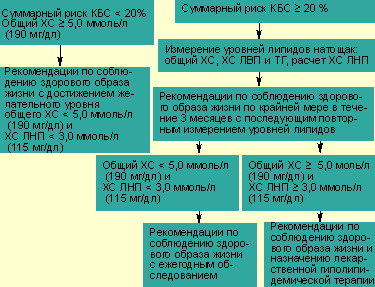 |
| Схема показаний к лечению гиперхолестеринемии с учетом уровня общего холестерина и суммарного коронарного риска (риска КБС) |
Тактика коррекции ДЛП строится исходя из уровня липидов (в основном общего ХС и ХС ЛНП) и из значений суммарного риска КБС каждого пациента (см. схему). При суммарном риске менее 20% предпочтительна немедикаментозная коррекция ДЛП, то есть оздоровление образа жизни по трем направлениям: гиполипидемическая диета, отказ от курения, физическая активация. При суммарном риске более 20% наряду с методами коррекции образа жизни решается вопрос о медикаментозном лечении ДЛП.