атланто аксиальная дислокация что это
Атланто-аксиальная нестабильность
Общее описание.
Важно понимать, что суставное соединение между первым и вторым шейными позвонками представляет собой наиболее подвижную часть позвоночника и имеет небольшую врожденную устойчивость, по сравнению с другими отделами позвоночника. Существует несколько патологий, которые могут возникать между первым и вторым шейными позвонками. Они вызывают определенную нестабильность шейного отдела позвоночника. Следствием этого является временное сужение позвоночного канала и вторичное сдавление нервных элементов. Зубовидный отросток, который отходит вверх от 2 шейного позвонка, и соединяющие оба позвонка связки, являются единственными факторами, ограничивающими движение.
Причины.
Дегенеративные процессы в нижних отделах позвоночника ограничивают его подвижность и приводят к увеличению нагрузки и объема движений в шейном отделе. Это может служить причиной того, что атланто-аксиальная нестабильность становится более выраженной с возрастом.
У детей возможно неправильное развитие зубовидного отростка. Встречаются сочетанные аномалии развития задней черепной ямки, вследствие чего отмечается выпадение и вклинивание мозжечка в позвоночный канал. К атланто-аксиальной нестабильности может приводить травматическое или ревматическое разрушение связок, которые удерживают зубовидный отросток на месте.
Симптомы.
Для людей с атланто-акисиальной недостаточностью наиболее характерна переменчивая картина неврологических симптомов. Возможна общая слабость и эпизоды падений. Если вовлечен мозжечок, то отмечается нарушение координации движений. Иногда задействованы позвоночные артерии, которые проходят с каждой стороны позвоночного столба. Наиболее часто это происходит в старшем возрасте в силу процессов старения позвоночника и кровеносных сосудов. При недостаточности позвоночных артерий отмечаются такие симптомы, как головокружение, судорожные припадки, замедленная умственная реакция, обмороки.
Диагностика в нашей клинике:
Запись в Пресненский центр: +7 (495) 266-30-55
Атланто аксиальная дислокация что это
а) Терминология:
1. Сокращения:
• Атланто-затылочная дислокация (АЗД)
2. Синонимы:
• Краниоцервикальная диссоциация
• Затылочно-атлантная дислокация
3. Определения:
• Разрыв стабилизующих связок между затылочной костью и С1 ± между С1 и С2
1. Общие характеристики атланто-затылочной дислокации:
• Наиболее значимый диагностический признак:
о Расширение промежутка между мыщелками затылочной кости и С1
о Увеличение расстояния между базионом и зубом
• Локализация:
о Аксиальная дистракция краниовертебрального сочленения (КВС) может приводить к атланто-затылочной или атланто-аксиальной дислокации:
— Согласно данным кадаверных исследований, возникновение повреждения на уровне С0-С1 или С1-С2 зависит от размеров верхней и нижней порций крестовидной связки, ориентации крыловидных связок и выраженности связки верхушки зуба
— Согласно одному из исследований, более чем у 1/3 пациентов с АЗД наряду с ней имели место и дистракционные повреждения С1-С2
2. Флюороскопия при атланто-затылочной дислокации:
• Для оценки состояния С0-С1 сочленения можно выполнить флюороскопическое исследование в условиях тракционной нагрузки
4. МРТ:
• Наиболее информативны в отношении повреждения связок МР-изображения в режиме STIR/T2:
о В одном из исследований, в которое было включено 16 детей с АЗД, признаки повреждения текториальной мембраны обнаружены у 71 % из них
о Изменение визуализации апикальной, крыловидных и передних атланто-аксиальных связок:
— В норме эти связки на МР-изображениях высокого разрешения и центрированных относительно КВС видны всегда
о Задняя атланто-аксиальная мембрана нередко остается интактной
о Достаточного количества данных о пациентах с признаками лишь повреждения связок без нарушения нормальных анатомических взаимоотношений по результатам КТ или МРТ нет:
— Для оценки стабильности С0-С1 сочленения можно выполнить флюороскопию в условиях тракционной нагрузки
• Расширение суставной щели между мыщелком затылочной кости и С1 > 2 мм и заполнение ее жидкостью:
о Может быть односторонним
• Переднее или заднее смещение С1 относительно основания черепа:
о Лучше всего видно на сагиттальных томограммах
• Эпидуральная и/или субдуральная гематома на уровне верхне-шейного отдела позвоночника
• Субарахноидальное кровоизлияние в заднюю черепную ямку
• Травма позвоночной артерии
• Превертебральная гематома
5. Рекомендации по визуализации атланто-затылочной дислокации:
• Наиболее оптимальный метод диагностики:
о КТ или МРТ
о КТ часто используется как первичный метод обследования при оказании неотложной помощи
о МРТ лучше позволяет оценить характер связочных повреждений
• Протокол исследования:
о Рекомендуемый протокол исследования травматологических пациентов, позволяющий полностью оценить состояние КВС:
— Фронтальные и сагиттальные STIR, Т2 изображения, а также МР-цистернография
— Аксиальные срезы обязательно должны включать область выше мыщелков затылочной кости
— 3D-волюметрический Т2-режим позволяет визуализировать связочные структуры КВС
о КТ-ангиография/МР-ангиография для диагностики травмы позвоночной и сонной артерий
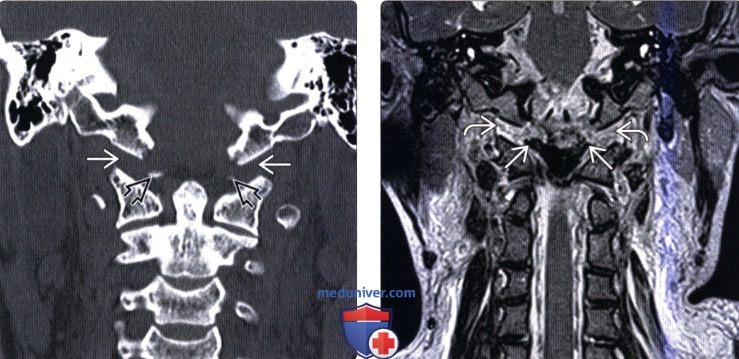
(Справа) Т2-ВИ, фронтальная проекция: расширение и гиперинтенсивность сигнала обоих АЗС. Также здесь видно нарушение непрерывности обеих крыловидных связок.
в) Дифференциальная диагностика атланто-затылочной дислокации:
1. Перелом мыщелка затылочной кости:
• Лучше всего видны на многоплоскостных КТ-реконструкциях
• Отрывные переломы мыщелков могут быть связаны с АЗД
2. Перелом С1 Джефферсона:
• Переломы передней и задней дуги С1
• Нередко можно наблюдать латеральное смещение боковых масс С1
3. Перелом зубовидного отростка С2:
• Перелом II типа нередко приводит к смещению фрагмента зуба кзади
• Отношение Пауэрса будет изменено
4. Атланто-аксиальный ротационный подвывих:
• Асимметрия боковых масс С1 относительно зуба
• Атланто-затылочные суставы и атланто-дентальный интервал не изменены
5. Синдром Дауна:
• Нетравматическая атланто-затылочная нестабильность
о Гипермобильность С1-С2 сочленения на фоне слабости крыловидных связок
о Связочная нестабильность, согласно данным исследований, наблюдается у 15-20% пациентов с синдромом Дауна
6. Ревматоидный артрит, взрослые:
• Нетравматическая атланто-затылочная нестабильность
о Паннус, приводящий к дестабилизации суставов и связок
• На рентгенограмме будут видны эрозии костных структур
• Паннус виден при КТ/МРТ
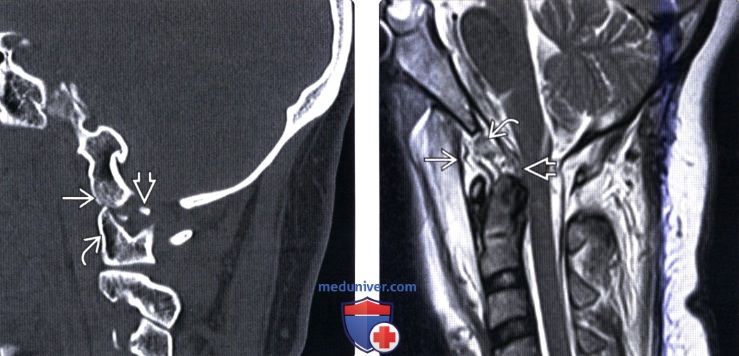
(Справа) Т2-ВИ, сагиттальная проекция: выраженные изменения связочного аппарата КВС, истончение и нарушение непрерывности текториальной мембраны. Передняя атланто-затылочная мембрана неправильной формы и натянута кпереди. Аномальный гипоинтенсивный сигнал от мягких тканей в надзубовидной области позволяет заподозрить повреждение апикальной, крыловидной и связки Баркова.
1. Общие характеристики:
• Этиология:
о Высокоэнергетические травмы, например, в результате ДТП:
— Смещение головы относительно позвоночника или
— Вертикальная дистракция головы относительно позвоночника
• Сочетанные травмы:
о Внутричерепные кровоизлияния
о Травма ствола мозга и черепных нервов
о Переломы мыщелков затылочной кости, С1 и С2
о Связочные повреждения на уровне С1-С2
о Перелом костей лицевого черепа
о Травмы груди
2. Стадирование, степени и классификация атланто-затылочной дислокации:
• Продольная АЗД:
о Вертикальное смещение
о Возникает вследствие дистракции головы относительно позвоночника
• Передняя АЗД:
о Череп смещается кпереди относительно С1
о Возникает вследствие смещения головы вперед
• Задняя АЗД:
о Череп смещается кзади относительно С1
о Возникает вследствие смещения головы назад
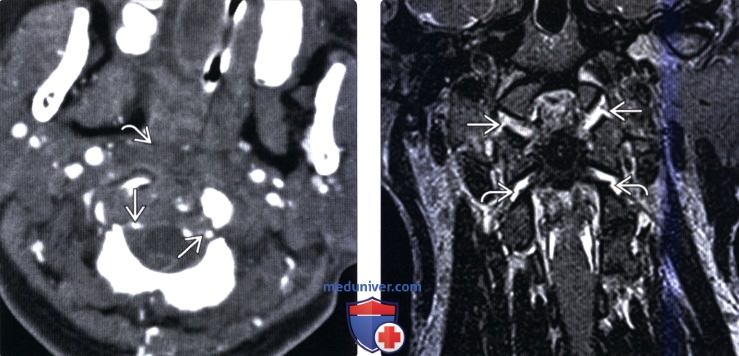
(Справа) Т2-ВИ, фронтальная проекция: расширение суставных щелей АЗС и атланто-аксиальных суставов (ААС) с обеих сторон. Механизмом травмы является гиперэкстензия АЗС и гиперфлексия ААС, что позволяет объяснить такой комбинированный характер повреждения.
д) Клинические особенности:
1. Клиническая картина атланто-затылочной дислокации:
• Наиболее распространенные симптомы/признаки:
о Нарушение дыхания, поражение черепных нервов, двигательные расстройства
о У 20% пациентов изначально нет признаков неврологического дефицита, такие пациенты нуждаются в пристальном внимании
• Другие симптомы/признаки:
о Развитие неврологической симптоматики в отсроченном периоде может быть связано с формированием посттравматического псевдоменингоцеле:
— Наблюдается в сочетании с гидроцефалией
2. Демография:
• Возраст:
о Чаще встречается в детском возрасте:
— Связано это с относительно большими размерами головы и горизонтальным расположением мыщелков затылочной кости
• Эпидемиология:
о Составляет 16 мм исходы лечения неудовлетворительные
• Высокая тяжесть повреждений по шкале ISS и полный перерыв спинного мозга напрямую коррелируют с высокими уровнями летальности
4. Лечение:
• При данных повреждениях показан окципитоспондилодез
е) Диагностическая памятка. Следует учесть:
• Ни один из лучевых признаков не отличается 100% чувствительностью
• Наиболее чувствительным КТ-признаком АЗД является суммарное смещение мыщелков затылочной кости, превышающее 4,2 мм
• Использовать с диагностической целью отношение Пауэрса не рекомендуется:
о Базион очень сложно идентифицировать на большинстве рентгенограмм, выполненных по поводу острой травмы позвоночника
о Не позволяет выявить заднее или вертикальное смещение
• Всем пациентам с признаками отека превертебральных тканей на верхне-шейном уровне показана КТ
ж) Список использованной литературы:
1. Theodore N et al: The diagnosis and management of traumatic atlanto-occipital dislocation injuries. Neurosurgery. 72 Suppl 2():1 14-26, 2013
2. Chaput CD et al: Defining and detecting missed ligamentous injuries of the occipitocervical complex. Spine (Phila Pa 1976). 36(9):709-14, 2011
3. Chaput CD et al: Survival of atlanto-occipital dissociation correlates with atlanto-occipital distraction, injury severity score, and neurologic status. J Trauma. 71(21:393-5,2011
4. Chang W et al: Diagnostic determinants of craniocervical distraction injury in adults. AJR Am J Roentgenol. 192(1):52-8, 2009
5. Horn EM et al: Survivors of occipitoatlantal dislocation injuries: imaging and clinical correlates. J Neurosurg Spine. 6(2): 113-20, 2007
Редактор: Искандер Милевски. Дата публикации: 29.7.2019
Атланто аксиальная дислокация что это
а) Терминология:
1. Сокращения:
• Атланто-аксиальный ротационный подвывих (ААРП)
2. Синонимы:
• Атланто-аксиальный ротационный подвывих, ротационный подвывих атланта
3. Определения:
• Ротационный подвывих: стойкая ротационная деформация комплекса С1-С2 сформированием кривошеи и поворотом головы, напоминающим «голову дрозда», размеры атланто-дентального интервала остаются нормальными
• Ротационный вывих: более тяжелое повреждение, характеризующееся передней дислокацией боковой массы С1 относительно С2 с расширением АДИ
1. Общие характеристики атланто-аксиального ротационного подвывиха (ААРП):
• Наиболее значимый диагностический признак:
о Патологическое ротационное смещение С1 относительно С2, подтвержденное данными трехпозиционной КТ
• Локализация:
о Сочленение С1-С2
2. Рентгенологические данные:
• Рентгенография:
о Поставить диагноз сложно
о Боковая масса С1 ротирована кпереди, выглядит шире и ближе к срединной линии (медиальный офсет)
о Противоположная боковая масса уже и расположена дальше от срединной линии (латеральный офсет)
3. КТ при атланто-аксиальном ротационном подвывихе (ААРП):
• Бесконтрастная КТ:
о Патологическая амплитуда движения С1 относительно С2 по данным трехпозиционной КТ
в) Дифференциальная диагностика атланто-аксиального ротационного подвывиха (ААРП). Причины ААРП:
• Травма:
о Более тяжелые типы подвывихов возникают при насильственной травме
о Нередко наблюдается перелом противоположной по отношению к подбородку ключицы
• Инфекция носоглотки (синдром Гризеля):
о Предполагается несколько механизмов поражения суставов КВС, в т. ч. распространение инфекционного процесса и реактивное воспаление синовиальной оболочки
• Ранее перенесенные операции на голове и шее:
о Голове может придаваться положение ротации или гиперэкстензии при вмешательствах на отофарингеальной зоне, во время общей анестезии с использованием миорелаксантов
• Состояния, которые могут симулировать ААРП:
о Мышечная кривошея, связанная с перенапряжением или контрактурой кивательной мышцы противоположной стороны
о Аномалии сегментации КВС с нестабильностью
о Зубовидная кость
о Приобретенная нестабильность на фоне наследственных синдромов (синдром Дауна, мукополисахаридозы, нейрофиброматоз)
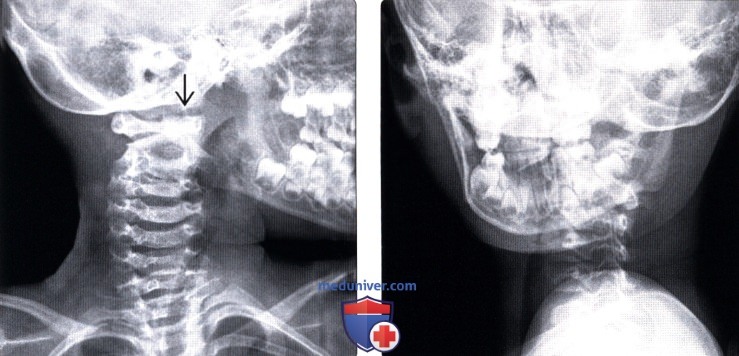
(Справа) Атланто-аксиальный ротационный подвывих I типа Fielding-Hawkins: на рентгенограмме в боковой проекции видно, что голова практически на 90° ротирована влево. 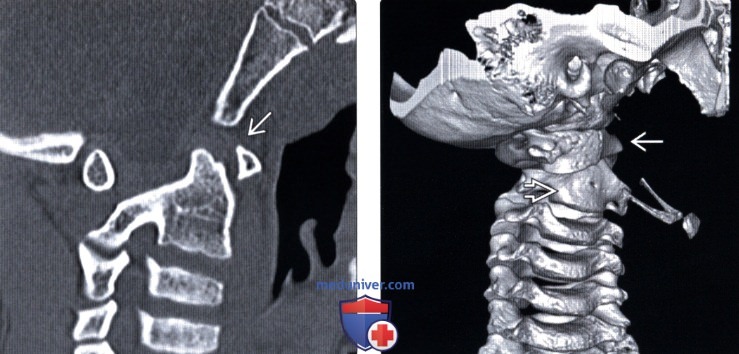
(Справа) Атланто-аксиальный ротационный подвывих I типа Fielding-Hawkins: на трехмерной КТ-реконструкции отчетливо видна выраженная ротация С1 влево относительно лишь слегка ротированного С2 позвонка. 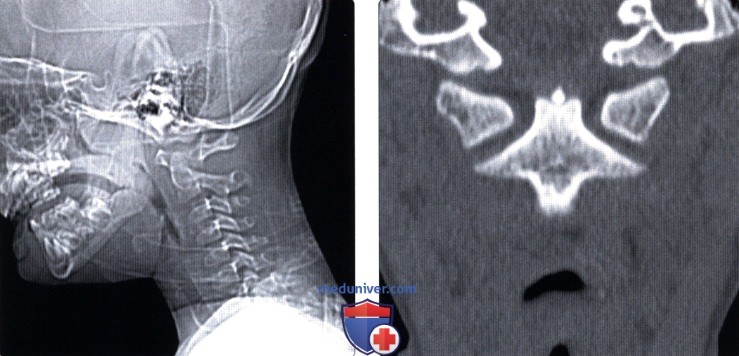
(Справа) Типичная картина атланто-аксиального ротационного подвывиха I типа Fielding-Hawkins: фронтальный КТ-срез после вправления — восстановлены нормальные взаимоотношения боковых масс С1 относительно тела С2.
д) Клинические особенности:
1. Клиническая картина атланто-аксиального ротационного подвывиха (ААРП):
• Наиболее распространенные симптомы/признаки:
о Стойкая ротация головы, боль при попытке коррекции ее положения (болезненная кривошея)
о Голова обычно принимает положение наклона в противоположную по отношению к повороту подбородка сторону («голова дрозда»):
— При попытке поворота головы в противоположную сторону ощущается жесткое сопротивление
— При дальнейшей ротации головы в ту же сторону, куда развернут подбородок, боль и сопротивление выражены минимально:
Характерным симптомом подвывихов любых других суставов является усиление болевого синдрома при дальнейшем смещении сегмента в направлении вывиха
• Другие симптомы/признаки:
о Определяемый при пальпации спазм кивательной мышцы на стороне, в которую развернут подбородок
о Затылочная невралгия
3. Течение заболевания и прогноз:
• Наилучший результат дает начало лечения в острую фазу (типы I-III по Pang)
• В одном из исследований показано, что при начале лечения в пределах четырех месяцев после развития симптоматики, ни одному из этих пациентов не потребовалась стабилизация позвоночника гало-аппаратом или спондилодез
• В несвежих случаях прогноз хуже и сопряжен с длительными сроками лечения, многие из таких пациентов нуждаются в фиксации гало-аппаратом
• Застарелые случаи ААРП I и II типа по Pang характеризуются наименее благоприятным прогнозом, у значительного числа этих пациентов не удается восстановить нормальные движения в атланто-аксиальном сочленении и в последующем необходим спондилодез
• Наиболее благоприятные исходы наблюдаются при III типе ААРП, а наименее благоприятные-в застарелых случаях ААРП I типа
4. Лечение атланто-аксиального ротационного подвывиха (ААРП):
• В острых и подострых случаях после первой успешной репозиции выполняется иммобилизация брейсом Гилфорда на три месяца
• При рецидиве подвывиха последний вправляется тракцией и вновь выполняется иммобилизация брейсом Гилфорда еще на три месяца
• При втором рецидиве показана стабилизация гало-аппаратом в течение 3 месяцев
• При третьем рецидиве или рецидиве по окончании гало-иммобилизации показан задний спондилодез С1—С2
е) Диагностическая памятка:
2. Советы по интерпретации изображений:
• Детям с болезненной кривошеей должна выполняться трехпозиционная КТ, целью которой является:
о Подтверждение диагноза ААРП
о Определения степени его тяжести за счет оценки динамики кривой смещения атланта
Редактор: Искандер Милевски. Дата публикации: 30.7.2019
Атланто-аксиальные дислокации
При переднем чреззубовидном вывихе атланта происходит перелом зубовидного отростка, который смещается вместе с передней дугой атланта вперед. При этом основным фактором компрессии оказывается задне-верхний угол сломанного аксиса. Между этим углом и смещенной вперед задней дугой атланта формируется критическая плоскость позвоночного канала, на уровне которой сдавливаются спинной мозг и его магистральные сосуды.
Чрезлигаментарный передний вывих атланта возникает при разрыве поперечной связки атланта, которая расположена кзади от зубовидного отростка и в норме служит опорой для него, препятствующей чрезмерному смещению атланта вперед. При этом виде дислокации атланта компрессирующим субстратом становится зубовидный отросток, на котором дуральный мешок вместе с мозгом распластывается и грубо сдавливается.
Травматическая дислокация атланта кзади возможна только при переломе зубовидного отростка, который сдвигается передней дугой атланта назад и может грубо сдавливать спереди спинной мозг.
Менее грубые повреждения не сопровождаются повреждением зубовидного отростка и поперечной связки атланта. При этом не происходит сдавления спинного мозга и его магистральных сосудов, что определяет консервативную тактику лечения.
Особенно легко возникают травматические дислокации при наличии аномалий шейно-затылочной области: агенезии зубовидного отростка или поперечной связки атланта, при несрастании зубовидного отростка с телом аксиса, ассимиляции атланта (слиянии его с затылочной костью), которая обычно сопровождается отсутствием поперечной связи.
Неврологические нарушения отражают высокое сдавление спинного мозга (спастический тетрапарез), компрессию спинномозжечковых путей (атаксия и другие мозжечковые расстройства), ядер каудальной группы черепных нервов (дисфония, дисфагия, нарушение глоточного рефлекса, асимметрия мягкого неба), внутричерепных отделов позвоночных артерий перед их слиянием в основную (головокружения, шум в ушах, головные боли, зрительные и другие нарушения).
При неосложненных дислокациях атланта симптоматика ограничивается вынужденным положением шеи и головы (чаще наклон и поворот головы в противоположную вывиху сторону), локальными болями, наличием симптома подпорки для головы, ограничением подвижности головы. Нередко эти симптомы не выражены или даже отсутствуют, что может быть причиной нераспознанной дислокации атланта.
Известны также трудности диагностики дислокаций атланта, обусловленные проекционными условиями рентгенографии верхнешейных позвонков, на которые наслаиваются другие костные структуры (нижняя челюсть, сосцевидные отростки). Примерно в трети случаев вывихи атланта диагностируют спустя несколько мес. или даже лет после травмы при обследовании больных в специализированном лечебном учреждении. Застарелые вывихи атланта невозможно вправить бескровным путем, так как позвонки фиксируются в порочном положении рубцами, а затем и костными сращениями. Нередко зубовидный отросток не срастается с телом аксиса. Тогда возникает патологическая подвижность в атланто-аксиальных суставах с опасным для жизни больного повторным сдавлением мозга. В таких случаях необходимо произвести оперативную стабилизацию: окципитоспондилодез или атланто-аксиальный спондилодез.
Вправление свежих вывихов атланта производят бескровно либо оперативным путем. Неосложненные вывихи атланта легко вправляют одномоментным закрытым рычаговым способом Рише-Гютера или Мерла, а также тракцией позвоночника. После вправления чреззубовидных вывихов атланта производят длительную иммобилизацию позвоночника торако-краниальной гипсовой повязкой, так как срастание зубовидного отростка происходит в течение 8-12 мес. Учитывая частое несрастание таких переломов и опасность вторичных смещений атланта, в последнее время многие отдают предпочтение оперативному вправлению вывиха с последующим окципитоспондилодезом или атланто-аксиальным спондилодезом. Для оперативной стабилизации верхних шейных позвонков используют различные материалы: шовный материал и проволоку, костные трансплантаты, металлические и пластмассовые конструкции. Хорошо зарекомендовали себя сочетание проволоки с быстротвердеющей пластмассой, а также конструкции из металла с памятью формы (титан-никелевые сплавы).
При застарелых вывихах атланта, сопровождающихся сдавлением мозга спереди, показано использование трансфарингеального доступа для удаления зубовидного отростка или тела аксиса. Передняя декомпрессия мозга сочетается с окципитоспондилодезом.
Атланто аксиальная дислокация что это
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», ул. Щепкина, 61/2, Москва, Россия, 129110
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», ул. Щепкина, 61/2, Москва, Россия, 129110
ГБУЗ МО «Долгопрудненская ЦГБ», ул. Павлова, 2, Долгопрудный, Московская область, Россия, 141704
Атлантоаксиальные дислокации ревматоидного генеза: хирургическая тактика
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2018;82(1): 41-47
Лисицкий И. Ю., Киселев А. М., Киселев С. Е. Атлантоаксиальные дислокации ревматоидного генеза: хирургическая тактика. Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2018;82(1):41-47.
Lisitskiy I Yu, Kiselev A M, Kiselev S E. Rheumatoid atlanto-axial dislocation: a surgical approach. Zhurnal Voprosy Neirokhirurgii Imeni N.N. Burdenko. 2018;82(1):41-47.
https://doi.org/10.17116/neiro201882141-47
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», ул. Щепкина, 61/2, Москва, Россия, 129110
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», ул. Щепкина, 61/2, Москва, Россия, 129110
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», ул. Щепкина, 61/2, Москва, Россия, 129110
ГБУЗ МО «Долгопрудненская ЦГБ», ул. Павлова, 2, Долгопрудный, Московская область, Россия, 141704
Атлантоаксиальная дислокация (ААД) не является самостоятельной нозологической единицей и представляет собой патоморфологический субстрат ряда травм и заболеваний краниовертебральной области (КВО). Наряду с травматическим, воспалительным, опухолевым генезом, причиной ААД нередко является ревматоидный артрит [1—3].
Ревматоидный артрит — хроническое системное заболевание соединительной ткани, имеющее аутоиммунный характер, затрагивающее преимущественно мелкие суставы. Распространенность заболевания в популяции составляет от 0,8 до 2% [4]. Женщины болеют в 3 раза чаще мужчин [1, 4]. Заболевание манифестирует на 4—6-й декаде жизни [5, 6]. По данным разных авторов [5—7], от 40 до 80% больных с ревматоидным артритом имеют клинические симптомы поражения шейного отдела позвоночника. У большинства из них находят рентгенологические признаки заболевания. При этом у 65% пациентов с подвывихами и деформациями шейного отдела позвоночника ревматоидный артрит разрушает атлантоаксиальное сочленение и приводит к ААД.
КВО представляет собой уникальный анатомический комплекс, осуществляющий, наряду с защитой жизненно важных структур мозга и его магистральных сосудов, разнообразные двигательные функции. Сложная биомеханика КВО обеспечивается атлантозатылочным и атлантоаксиальным суставами и их связочным аппаратом. В то время как парный атлантозатылочный сустав является достаточно стабильным, атланто-аксиальное сочленение, представленное парным латеральным атлантоаксиальным и срединным атлантоаксиальным суставом (сустав Крювелье), представляет собой более мобильный комплекс, который обеспечивает 60% движений головой [8]. Мобильность комплекса делает его более уязвимим, что обусловливает дислокационные осложнения при травмах и патологических процессах КВО, в том числе ревматоидного генеза. Патогенез ААД при ревматоидном артрите связан с деструкцией капсульно-связочного аппарата и костных структур атлантоаксиального сочленения, приводящей к нестабильности. Неврологические осложнения обусловлены компрессией ствола мозга дислоцированным зубовидным отростком или ревматоидной гранулемой (паннусом) [9].
Дислокации при ревматоидном поражении КВО делятся на передние (49%), боковые (20%), задние (7%) и ротационные (крайне редкие). Они могут быть нефиксированными или ригидными. Ригидность дислокации обусловлена стадией артрита. В поздней стадии заболевания формируется фиброзно-костный анкилоз и деформация становится ригидной. В 38% случаев ААД сочетаются с базилярной инвагинацией, что связано с деструкцией латеральных атлантоаксиальных суставов [10].
Не всегда ревматоидное поражение шейного отдела позвоночника проявляет себя клинически. Так, по данным ряда авторов [11, 12], у 40—88% пациентов с рентгенологически подтвержденным ревматоидным поражением шейного отдела позвоночника клиника представлена только болевым синдромом, и лишь у 7—34% из них имеются неврологические нарушения. Клиническая картина при ААД проявляется целой гаммой неврологических расстройств, связанных с компрессией ствола мозга, верхних отделов спинного мозга и с нарушением кровотока в вертебробазилярном бассейне.
Материал и методы
В 2015—2016 гг. нами оперированы 5 пациентов с ААД ревматоидного генеза — 4 женщины и 1 мужчина в возрасте от 54 до 73 лет. У всех больных был диагностирован ревматоидный артрит. Длительность заболевания составляла более 20 лет. Все дислокации были передними. У 3 пациентов была дислокация паннуса. В 2 случаях нефиксированной, с наличием ААД была ригидной и сочеталась с инвагинацией зубовидного отростка в большое затылочное отверстие (БЗО). Величина ААД определялась передним атлантодентальным интервалом и варьировала от 6 до 10 мм.
Всем пациентам с ревматоидным поражением КВО, помимо стандартных методов предоперационного обследования, проводилась функциональная спондилография для оценки степени ригидности деформации, что имело ключевое значение для выбора тактики хирургического лечения.
Клиническая картина, кроме болевого синдрома, спастического тетрапареза и проводниковых расстройств чувствительности, в отдельных случаях была представлена атаксией, нейрогенной дисфункцией тазовых органов, бульбарными расстройствами, преходящими ишемическими нарушениями кровообращения в вертебробазилярном бассейне. Мотивом обращения больных в стационар был, как правило, не болевой синдром, а прогрессирующий неврологический дефицит.
Выраженность неврологических расстройств находилась в прямой зависимости от величины ААД. Показанием для оперативного лечения являлось увеличение переднего атлантодентального интервала до 6 мм и более.
Алгоритм принятия клинических решений о выборе метода хирургического лечения определялся стабильностью деформации. Мобильные ААД являлись показанием для непрямой декомпрессии путем проведения инструментальной коррекции дислокации и атлантоаксиальной фиксации из заднего доступа. При фиксированных ААД задняя фиксация дополнялась передней декомпрессией из транс-орального доступа.
Для анализа результатов хирургического лечения использованы шкалы C. Ranawat (табл. 1 и 2), 

Инструментальная коррекция деформации и атлантоаксиальная фиксация винтовыми металлоконструкциями выполнена 3 больным с нефиксированными дислокациями. Винты вводились в боковые массы С1 позвонка и транспедикулярно в тело С2 позвонка по методу J. Harms, после чего проводились инструментальное устранение дислокации и монтаж металлоконструкции. В одном случае, когда коррекция ААД была недостаточной, с целью увеличения подвижности осуществлен артролиз боковых атлантоаксиальных суставов, для доступа к которым проводилась мобилизация С2 корешка с двух сторон.
При ригидных ААД, сочетавшихся с базилярной инвагинацией, проведены комбинированные одномоментные оперативные вмешательства. Первым этапом в одном случае выполнен окципитоспондилодез С0—С2—С3, в другом — задняя фиксация С1—С2 позвонков по методу Harms. Вторым этапом произведена трансоральная декомпрессия мозга (резекция передней дужки атланта и зубовидного отростка С2 позвонка).
Наблюдение № 1
Больная А., 54 лет. Клинический диагноз: ревматоидное поражение КВО. Нефиксированная ААД. Спастический тетрапарез. Нейрогенная дисфункция тазовых органов. Транзиторные ишемические нарушения в вертебробазилярной системе.
В течение 20 лет страдает ревматоидным артритом с поражением суставов кистей и стоп, коленных суставов с их вторичной деформацией. Клиническая картина представлена болевым синдромом, грубым спастическим тетрапарезом со снижением силы в руках и ногах до 3 баллов, мозжечковой и сенситивной атаксией, нейрогенной дисфункцией тазовых органов по центральному типу, преходящими нарушениями мозгового кровообращения по типу «дроп-атак» при резкой смене положения головы (Ranawat III B, боль 2 балла). Наблюдался симптом Лермитта. Неврологическая симптоматика манифестировала за 2 года до госпитализации и постепенно прогрессировала.
При функциональной спондилографии выявлен нефиксированный характер деформации (рис. 1, а, 
Операция: в положении больной на животе с фиксированной в скобе Mayfield головой осуществлена установка винтов в боковые массы С1 позвонка и транспедикулярно в тело С2 позвонка, произведены инструментальная редукция дислокации и монтаж металлоконструкции.
Течение послеоперационного периода гладкое. В неврологическом статусе отмечены увеличение силы в руках и ногах до 4—5 баллов, купирование болевого синдрома, регресс чувствительных расстройств и нормализация мышечного тонуса в конечностях, отсутствие симптомов нарушения кровообращения в вертебробазилярном бассейне (Ranawat I, боль 0 баллов).
Контрольные РКТ и спондилография подтвердили воссоздание правильных анатомических взаимоотношений в КВО, в том числе при функциональных пробах, отсутствие компрессии ствола мозга (рис. 2, а‒г). 
Наблюдение № 2
Больная А., 68 лет. Клинический диагноз: ревматоидное поражение КВО. Ригидная ААД. Спастический тетрапарез.
Страдает ревматоидным артритом более 20 лет, с вторичной деформацией суставов кистей и стоп. Неврологический статус представлен грубым спастическим тетрапарезом со снижением силы в руках и ногах до 3 баллов, бульбарными нарушениями (Ranawat III B, боль 0 баллов). Неврологические расстройства появились за несколько месяцев до госпитализации.
При РКТ и функциональной спондилографии выявлена фиксированная ААД со смещением зубовидного отростка в БЗО и грубой компрессией ствола мозга (рис. 3, а—г). 
Операция: первым этапом в положении больной на животе произведена резекция края БЗО и задней полудужки атланта, артролиз боковых атлантоаксиальных суставов, окципитоспондилодез винтовой металлоконструкцией с коррекцией деформации. После поворота на спину выполнена трансоральная резекция нижних отделов ската, передней полудужки атланта, зубовидного отростка до твердой мозговой оболочки.
Послеоперационный период протекал без осложнений. В неврологическом статусе отмечены положительная динамика в виде увеличения силы в руках до 4 баллов и в ногах до 3 баллов, регресс чувствительных расстройств и нормализация мышечного тонуса в конечностях (Ranawat III А, боль 0 баллов).
Контрольная РКТ подтвердила отсутствие сдавления ствола мозга как за счет проведенной декомпрессии, так и за счет инструментальной коррекции деформации КВО (рис. 4). 
Результаты
Обсуждение
Раннее формирование ААД характерно для ревматоидного поражения КВО. Тяжелые неврологические осложнения, а также риск их развития, определяют показания к оперативному лечению. Учитывая неблагоприятный прогноз, оперативное лечение в этих случаях должно проводиться как можно раньше.
Цель хирургического лечения ААД ревматоидного генеза — устранение сдавления ствола мозга и надежная фиксация пораженной области. Использование декомпрессивной ляминэктомии, протяженных задних фиксаций в настоящее время необходимо признать избыточными при лечении ревматоидного поражения КВО. Возможность проведения инструментальной коррекции ААД и надежной «короткой» фиксации из заднего доступа позволяет выполнить декомпрессию ствола мозга, восстановив правильные анатомические взаимоотношения в КВО, минимизировать операционную травму и значительно улучшить функциональные исходы лечения. Эта возможность определяется не только современными техническими средствами, но и особенностями ААД. К таким особенностям относится, в частности, стабильность деформации, которая определяет тактику хирургического лечения ААД.
Ригидность ААД зависит от длительности течения ревматоидного артрита. При манифестации ревматоидного поражения дислокационные осложнения имеют нефиксированный характер. Неврологические осложнения обусловлены дислоцированным зубовидным отростком и ревматоидной гранулемой. В этих случаях устранение деформации возможно с помощью задней фиксации по методу Harms. Эта техника позволяет избежать протяженной фиксации и обеспечивает оптимальные функциональные исходы лечения. Более того, фиксация С1—С2 позвонков приводит к купированию воспалительного процесса и самопроизвольному рассасыванию паннуса.
На поздней стадии заболевания вследствие фиброзно-костного анкилоза ААД становятся фиксированными. Показания к операции в этих случаях определяются наличием неврологических расстройств.
Кажущаяся очевидной необходимость транс-оральной декомпрессии будет неоправданной в случае сохранения даже минимальной мобильности ААД. В данной ситуации проведение артролиза атлантоаксиальных суставов, задней фиксации С1—С2 позвонков по методу Harms и инструментальной коррекции ААД позволяет выполнить непрямую декомпрессию ствола мозга, избежав трансорального вмешательства.
Трансоральная декомпрессия при ревматоидном поражении КВО показана только в случаях ригидных ААД после проведения окципитоспондилодеза или задней фиксации С1—С2 позвонков по методу Harms.
Выводы
Все пациенты с ревматоидным артритом должны быть целенаправленно обследованы для ранней диагностики поражения КВО. Учитывая риск развития неврологического дефицита, наличие дислокационных осложнений является абсолютным показанием к проведению хирургического лечения.
Диагностика стабильности деформации является ключевым фактором, определяющим тактику хирургического лечения.
При нефиксированных ААД, даже при наличии неврологического дефицита, показана инструментальная коррекция деформации и атлантоаксиального спондилодеза из заднего доступа.
Ригидные ААД являются показанием к хирургическому лечению при наличии неврологических расстройств. В этих случаях требуется выполнение окципитоспондилодеза или задней фиксации С1—С2 позвонков и трансоральной декомпрессии.
Авторы заявляют об отсутствии конфликта интересов.
Комментарий
Вработеописано 5 клиническихслучаевхирургическоголечениянестабильностиватлантоаксиальном сочленении на фоне ревматоидного артрита. Авторы используют общепринятую тактику лечения пациентов в зависимости от характера нестабильности (передняя, задняя) и давности процесса. Применяются все варианты хирургических доступов (в том числе трансоральный), а также различные варианты ограниченной и распространенной стабилизации.
Статья представляет интерес в связи с редкостью описываемой патологии.


