аутоиммунный некроз лобной клиновидной и решетчатой пазух что это
Сфеноидит
Введение
Общие сведения об этой группе заболеваний, а также о строении и функциях околоносовых придаточных пазух (параназальных синусов) представлены в обзорном материале «Синусит».
Глубоко внутри черепной коробки находится крупная воздухоносная костная структура – т.н. основная кость (клиновидная, сфеноидальная), одна из наиболее сложно устроенных костей человеческого организма. Пневматизированная пазуха, называемая сфеноидальным или клиновидным синусом, занимает бо́льшую часть объема основной кости; расположена эта пазуха примерно в центре черепа, изнутри выстлана тонкой слизистой оболочкой и может быть разделена костной перегородкой на две условные, более или менее симметричные половины, которые выходят через соустье в сфеноэтмоидальный карман носовой полости. Перед клиновидной костью расположен решетчатый лабиринт, сзади и сверху – внутричерепные пространства, занимаемые головным мозгом; в частности, верхняя часть клиновидной кости имеет обособленное углубление сложной формы (т.н. турецкое седло), предназначенное для гипофиза.
, – воспаление слизистой оболочки клиновидных синусов, один из четырех основных вариантов синусита.
В силу труднодоступного глубокого расположения клиновидных пазух сфеноидит является наиболее сложным и наименее изученным синуситом. Кроме того, сфеноидит принято считать самой редкой (не более 5% от всех случаев) локализацией воспаления в околоносовых придаточных пазухах. При этом точных эпидемиологических данных нет. Сообщается, что практически всегда воспаление сфеноидальных пазух выступает как элемент полисинусита, т.е. сопровождает или является вторичным следствием воспаления верхнечелюстных синусов (гайморит), лобных (фронтит) или, чаще всего, решетчатых (этмоидит). В предыдущие десятилетия сфеноидит практически отсутствовал в медицинской отчетной документации как самостоятельная нозологическая единица.
Однако в последнее время появляются публикации, основанные, например, на результатах посмертной аутопсии (вскрытия) и патоморфологических исследований. Согласно этим работам, признаки свежего, хронического или перенесенного в прошлом воспалительного процесса обнаруживаются в клиновидных пазухах примерно в 10% случаев. Очевидно, что это коренным образом опровергает представления о сфеноидите как о редкой ЛОР-патологии.
Очевиден также дефицит исследований, посвященных сфеноидиту, – его этиопатогенетическим, клиническим, эпидемиологическим, возрастным аспектам. Этот дефицит ощущается как в отечественной, так и в мировой оториноларингологии, и нет сомнений в том, что «белые пятна» будут быстро заполняться достоверными научными данными. Скажем, в периодике последнего десятилетия уже отмечается, что сфеноидит на самом деле встречается чаще фронтита (воспаление лобных пазух) и главная проблема заключается в диагностике.
Причины
Реснитчатый эпителий устроен таким образом, чтобы слизистый секрет продвигался из пазухи в одном направлении – к дренажному устью, откуда он эвакуируется через носовые ходы. Однако местная иммунно-воспалительная реакция на инфекционные токсины и/или аллергены приводит к отеку и значительному утолщению слизистой. Анатомическое строение этмоидальной и сфеноидальной костей, несущих задние параназальные синусы, является весьма сложным; кроме того, в индивидуальных случаях широко варьирует площадь просвета, форма и, в целом, проходимость соустий. Поэтому всегда есть вероятность того, что воспаление в этой зоне разовьется по принципу «замкнутого круга»: отек сокращает возможность естественной вентиляции и эвакуации секрета через сузившийся канал, что приводит к застою и тканевой гипоксии, нарушая многочисленные функции слизистой оболочки, в т.ч. моторную функцию. При повышенной, в ответ на воспаление, экссудации это способствует быстрому накоплению и повышению вязкости секрета, что, в свою очередь, может полностью закупорить пазуху и привести к ее нагноению.
Описанный механизм является общим для всех риносинуситов и объясняет тот факт, что абсолютное их большинство развивается на фоне и вследствие острых респираторных вирусных инфекций (ОРВИ ). Вентиляционно-дренажная функция соустья почти у половины пациентов, – например, с острой катаральной формой, – остается частично сохранной, но именно «частично».
Первичные бактериальные или грибковые синуситы встречаются лишь в 1-2% случаев (инфекция может попасть в стерильный синус при интенсивном высмаркивании и дальнейшем восходящем распространении патогена, реже гематогенным или лимфогенным путем), однако устойчиво растет доля полимикробных и комбинированных инвазий, присоединяющихся к первичному инфекционно-воспалительному процессу вирусной этиологии. В литературе упоминается также протозойный сфеноидит (вызываемый микроорганизмами подцарства простейших), но это скорее теоретическая возможность.
Основными факторами, повышающими риск сфеноидита, являются:
Симптоматика
Клиническая картина собственно сфеноидита (в отличие от симптоматики прочих синуситов и полисинуситов) изучена недостаточно. Различают острое и хроническое течение, экссудативную и продуктивную формы, – но это, опять же, касается скорее синуситов вообще.
Острый сфеноидит протекает в экссудативной форме: катаральной, серозной или гнойной.
Хронический, кроме того, может приводить к значительным гистологическим и патоморфологическим изменениям: различают гиперпластический, полипозный, гнойно-полипозный, кистозный, смешанный варианты.
Выделения из полости носа значительно варьируют по количеству, оттенку, реологическим свойствам (вязкость, плотность), запаху. Ряд больных отмечают постоянный неприятный привкус во рту, что обусловлено стеканием скопившегося экссудата по задней стенке глотки.
Один из наиболее типичных признаков сфеноидита – головная боль тянущего, ноющего, давяще-распирающего характера, локализованная «за глазами», «где-то в глубине головы», с иррадиацией в затылочные и/или теменные зоны. Во многих случаях болевой синдром усиливается после ночного сна и не облегчается (в отличие от боли при других синуситах) применением местных сосудосуживающих средств.
Температура при сфеноидите остается, как правило, на субфебрильном уровне (исключение составляются бурные бактериальные инфекционно-воспалительные процессы, которые могут проявляться симптоматикой тяжелой интоксикации и лихорадочным состоянием).
Отмечается выраженное в той или иной степени общее недомогание, снижение аппетита, настроения, работоспособности, нарушения сна, слабость и другие неспецифические симптомы инфекции. Хронический сфеноидит в периоды ремиссии может протекать малосимптомно, хотя головные боли присутствуют практически всегда.
Возвращаясь к вопросу об анатомической позиции клиновидного синуса, следует отметить следующее. Непосредственное соседство с крупными нервными узлами (в частности, с перекрестом зрительных нервов) и ключевыми структурами головного мозга делает сфеноидит очень опасным в плане осложнений, – вероятно, самым опасным из всех синуситов. К известным и неоднократно описанным осложнениям относятся (флегмона глазницы), поражения зрительного нерва с исходом в косоглазие или тотальную слепоту, полное выпадение обонятельных функций (аносмия), воспаление мозговых оболочек (менингит), тромбоз кровоснабжающих сосудов мозга, сепсис, некоторые эпилептиформные синдромы (которые ранее считались этиологически неясными и лишь в последнее время стали гипотетически связываться именно со сфеноидитом – что требует, как и многие другие вопросы, дальнейших масштабных исследований).
Диагностика
В силу неоднократно упомянутых выше причин, диагностика сфеноидита является более сложной, чем распознание синуситов иной локализации. Традиционная рентгенография, которая по сей день остается наиболее часто назначаемой диагностической процедурой при подозрении на гайморит или фронтит, малоинформативна при исследовании сфеноидальных синусов: слишком много структур оказывается на пути рентгеновского излучения, в какой проекции ни делай снимок. Поэтому предпочтительным методом является компьютерная или магнитно-резонансная томография на аппаратах с высокой разрешающей способностью.
Применяется также эндоскопическая диагностика, пунктирование пазухи с отбором материала для лабораторного исследования (гистологического, бактериологического и т.д.).
Однако первым этапом во всех случаях выступает, конечно, сбор жалоб и анамнеза, а также тщательный осмотр ЛОР-органов (ото-, рино- и фарингоскопия).
Лечение
Во многих случаях восстановить надежный естественный дренаж и вентиляцию клиновидной пазухи возможно только хирургическим путем; если это доказано в ходе многопланового обследования, четко сформулировано лечащим оториноларингологом, подтверждено консилиумом или мнениями независимых экспертов – пренебрегать такой возможностью не рекомендуется. В самом деле, паллиативное и симптоматическое лечение (анальгетики, противовоспалительные средства, антибиотики и пр.) не способно устранить первопричины и условия, благоприятствующие рецидивам и обострениям. В случаях своевременного обращения за помощью и принятия решительных действий, – например, беспункционной ЯМиК-катетеризации (введение мягкого латексного катетера в пазуху, если выходное соустье остается проходимым), – удается произвести принудительную эвакуацию скопившегося содержимого и антисептическую обработку, что позволяет надежно прервать острый процесс. Однако консервативное местное лечение сфеноидита, особенно хронического, значительно менее эффективно, чем аналогичная комплексная терапия (включая физиотерапию) других синуситов. При наличии тканевой дегенерации или гиперплазии, новообразований, анатомических деформаций и аномалий ставится вопрос о хирургическом вмешательстве, которое сегодня может быть произведено микроэндоскопическим, эндоскопическим или открытым способом (по конкретным индивидуальным показаниям). Оставлять в центре черепа, – непосредственно под головным мозгом, – подобную мину замедленного действия слишком опасно.
Гранулематоз Вегенера: причины заболевания, симптомы, лечение
Гранулематоз Вегенера – это тяжелое заболевание, которое относится к системным васкулитам (генерализованным заболеваниям с поражением стенок кровеносных сосудов). Для этого заболевания характерно гранулематозное поражение, которое в первую очередь поражает верхние дыхательные пути, легкие и почки.
Причины возникновения и течение болезни
В патогенезе Гранулематоза Вегенера большое значение имеют такие иммунологические нарушения как отложение иммунных комплексов в стенках кровеносных сосудов и нарушение клеточного иммунитета. У пациентов наблюдается некротический васкулит, который поражает артерии среднего и малого калибра и сопровождается образованием полиморфно-клеточных гранулем, которые содержат гигантские клетки.
Клиническая картина
Продолжительность первого периода составляет 1-2 года. Большинство пациентов с признаками раннего Гранулематоза Вегенера имеют проявления острого синусита и острого ринита. На начальной стадии заболевания больные жалуются на заложенность носа, сухость и скудные слизистые выделения, которые в скором времени становятся гнойными, а потом появляется примесь крови. У некоторых пациентов с грануляциями в носовой полости и разрушением носовой перегородки наблюдаются носовые кровотечения. Одним их характерных симптомов Гранулематоза Вегенера является образование гнойно-кровянистых корок буро-коричневой окраски. Удаляются они в виде слепков, при этом слизистая истончается и приобретает синюшно-красный цвет, а местами наблюдается некротизация (отмирание) тканей. С развитием воспалительного процесса количество корок увеличивается, и они приобретают неприятный, гнилостный запах.
В некоторых случаях в носовых ходах наблюдается грануляционная ткань, которая имеет ярко-красный цвет. Чаще всего она располагается на раковинах, а также в верхних хрящевых отделах носовой перегородки, несколько реже местом её локализации становится задний отдел носовой перегородки. Если до неё дотронуться, то наблюдается кровоточивость, и из-за этого её часто принимают за опухоль носоглотки.
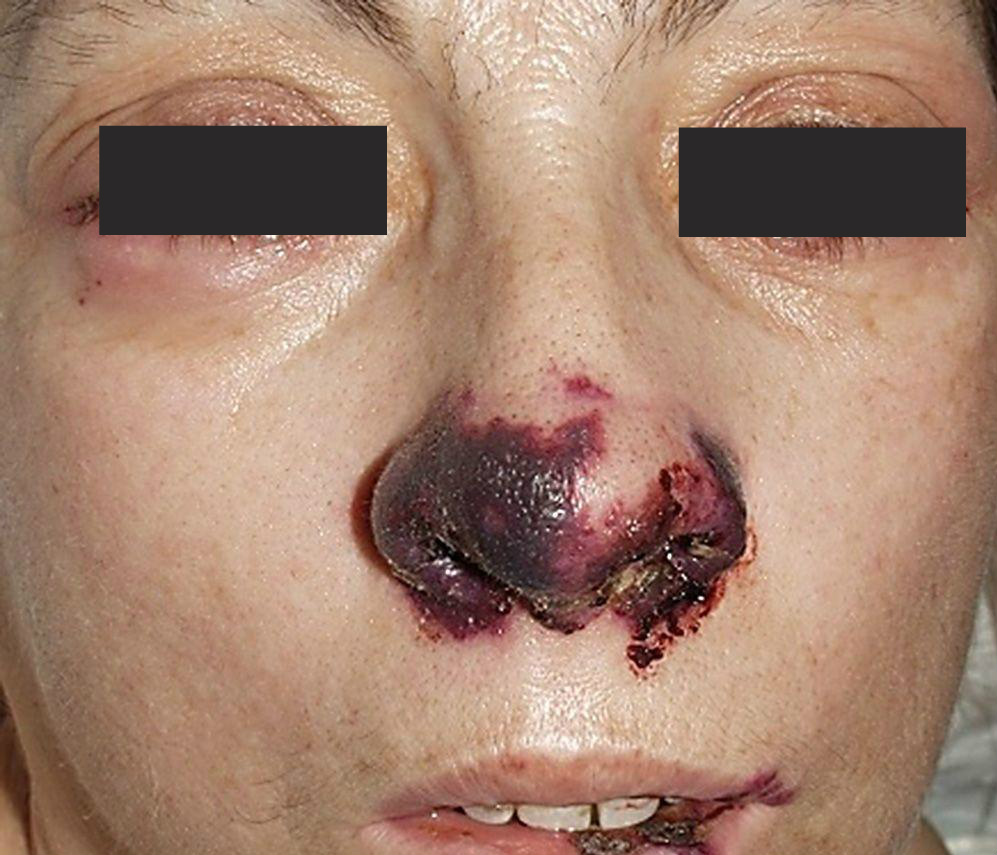
При Гранулематозе Вегенера характерно изъязвление слизистой оболочки в передних отделах носовой перегородки. В начале заболевания язва находится на поверхности, но постепенно углубляется и доходит до хряща. При дальнейшем прогрессировании заболевания язва некротизирует хрящ и образуется перфорация (отверстие) носовой перегородки, на краях которой располагается грануляционная ткань. При дальнейшем развитии процесса происходит некротизация костного отдела перегородки носа и наружный нос, лишившись каркаса опоры, становится седловидно деформированным.
При этом заболевании в первые 1-3 года другие органы могут и не вовлекаться в процесс, но очень часто уже через 3-4 месяца появляется интоксикация и происходит генерализация процесса с вовлечением других органов и систем. Наиболее часто в процесс вовлекается одна пазуха носа и протекает на фоне язвенно-некротического ринита. В случае обострения процесса наблюдается ухудшение общего состояния. При дальнейшем развитии заболевания в язвенно-некротический процесс постепенно вовлекается наружная (боковая) стенка носа, которая является стенкой гайморовой пазухи. В случае её некроза получается единое сообщение между полостью носа и пазухой. Наиболее часто поражается верхнечелюстная пазуха, а лобные и решетчатые несколько реже. Достаточно часто, несмотря на яркие проявления гайморита, при пункции пазухи гнойного выделения не обнаруживается. Достаточно редко происходит одновременное разрушение клиновидной пазухи и перегородки носа.
На поздних стадиях развития Гранулематоза Вегенера в полости носа наблюдается некротизированная слизистая оболочка, покрытая большим количеством корок, которые трудно удаляются в виде слепка. Около костных стенок пазух носа находятся специфические гранулемы, которые поражают мукопериост и нарушают питание кости. Перед тем как кость начнет разрушаться происходит процесс её деминерализации.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
При Гранулематозе Вегенера наиболее ярким и закономерным первичным проявлением заболевания является поражение верхних дыхательных путей. У трети пациентов наблюдается поражения уха, но средний отит только в редких случаях является первым признаком заболевания. В некоторых случаях возникают такие осложнения, как парез лицевого нерва, распространение патологического процесса на лабиринт, с развитием лабиринтита.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Системное поражение при гранулематозе Вегенера достаточно часто проявляется как сочетание ринологических и офтальмологических симптомов, проявляющихся как кератит (воспаления роговицы глаза). В случае если гранулематозные инфильтраты располагаются глубоко в области роговой оболочки, они могут изъязвляться, что приводит к образованию глубоких язв, которые имеют подрытые приподнятые края. В патологический процесс может вовлекаться и склера. Если процесс затрагивает поверхностные слои склеры, то возникает эписклерит, а в случае если воспаляются глубокие слои, то развивается склерит. В некоторых случаях развивается более тяжелое заболевание – увеит (воспаление сосудистой оболочки глазного яблока). При развитии кератосклеритов и кератосклероувеитов возникает отек конъюнктивы глаза, а пациенты жалуются на боль в глазу и ухудшение зрения, появление слезотечения и светобоязни, возникновению блефароспазм (стойкое спазматическое смыкание век). При возникновении таких симптомов необходима консультация врача офтальмолога.
Патологический процесс в области глаза чаще всего бывает односторонним. На поздних стадиях развития Гранулематоза Вегенера нередко развивается экзофтальм (выпученные глаза) или энофтальм (западение глазного яблока). Экзофтальм часто возникает, если в орбите имеется гранулематозная ткань и может рецидивировать. Энофтальм проявляется как поздний симптом Гранулематоза Вегенера. Он возникает из-за образования рубцов в тканях орбиты и атрофии зрительного нерва.
Гораздо реже встречаются язвенно-некротические изменения в гортани, глотке и трахее.
При этом слизистая оболочка гиперемирована (выражено покрасневшая), а на небных дужках, миндалинах, мягком небе и задней стенке глотки появляются бугорки, которые быстро изъязвляются. Эрозированную поверхность покрывает налет, который имеет серо-желтый цвет и трудно снимается, а поверхность под ним кровоточит. Пациенты жалуются на охриплость, боли в горле, стридорозное (шумное, свистящее) дыхание. Потом боль усиливается и наблюдается обильная саливация (слюнотечение). По мере нарастания симптомов возникает слабость, головная боль, разбитость, повышается температура.
На 2 и 3 стадиях развития Гранулематоза Вегенера наиболее частым клиническим проявлением является поражение лёгких. При этом возникает кашель, который иногда сопровождается отдышкой и кровохарканьем. В легких можно обнаружить округлые инфильтраты, которые могут быть единичными или множественными. При их распаде образуются полости с тонкими стенками, которые иногда заполнены жидкостью.
Классическим признаком 2 и 3 стадии развития Гранулематоза Вегенера является поражение почек. Характерными являются такие патологии как протеинурия (белок в моче), микрогемотурия (эритроциты в моче), прогрессирующая почечная недостаточность.
При Гранулематозе Вегенера поражение суставов, а также развитие язвенных поражений кожи отмечаются редко. Гораздо чаще наблюдаются такие общие симптомы, как слабость, повышение температуры, снижение веса.
Заболевание может протекать как в острой, так и хронической форме. Но чем острее было начало заболевания, тем тяжелее происходит его дальнейшее течение и быстрее наступает генерализация патологического процесса.
Аутоиммунный некроз лобной клиновидной и решетчатой пазух что это
Изолированное поражение клиновидной пазухи встречается достаточно редко — в 1—3% случаев от общего числа пациентов с заболеваниями околоносовых пазух [1]. Особенности топографической анатомии клиновидной пазухи создают большие трудности для диагностики, поскольку симптомы ее изолированного поражения зачастую неопределенны и неспецифичны [2, 3]. Самым частым проявлением изолированного поражения клиновидной пазухи является головная боль, которая отмечается у 70—90% больных [4]. В связи с этим больные с поражением клиновидной пазухи обычно обращаются к неврологам, терапевтам, окулистам и врачам других специальностей и нередко при ошибочном диагнозе длительно и безуспешно проходят лечение по поводу различных соматических заболеваний.
Цель исследования — изучить клинические симптомы изолированного поражения клиновидной пазухи.
Материал и методы
Проведен анализ 51 истории болезни пациентов, подвергнутых трансназальному вскрытию клиновидной пазухи за период с января 2014 г. по декабрь 2016 г. Возраст больных находился в пределах от 21 до 68 лет. Исследование проводилось на базе ЛОР-отделений ГБУ РО «Ростовская областная клиническая больница» и МБУЗ «Городская больница № 1 им. Н.А. Семашко» Ростова-на-Дону. Среди изучаемых данных были клинические проявления заболевания, характер и локализация головной боли, результаты лучевых методов исследования, операционные находки, скорость регресса клинических проявлений после хирургического вмешательства, результаты гистопатологического исследования операционного материала.
Результаты и обсуждение
В 32 случаях поражение клиновидной пазухи было заподозрено при обследовании больных, которые первично обратились к неврологу по поводу хронической головной боли и/или глазодвигательных нарушений. Этим пациентам проводилась магнитно-резонансная томография (МРТ), на основании которой была диагностирована патология клиновидной пазухи, подтвержденная данными спиральной компьютерной томографии (СКТ). Продолжительность заболевания пациентов на момент обращения к оториноларингологу составляла от 3 мес до 4 лет.
В этот же период (2014—2016 гг.) были проконсультированы 12 больных с подозрением на поражение клиновидной пазухи по данным МРТ, у которых СКТ патологии не выявила.
При эндоскопическом исследовании у 70% больных с изолированным поражением клиновидной пазухи патологических изменений в полости носа и носоглотке обнаружено не было, у 13 человек отмечено наличие полипов или отека слизистой оболочки в сфеноэтмоидальном пространстве на стороне поражения, у 17 — искривление перегородки носа, не позволяющее исследовать область соустья пораженной клиновидной пазухи, у 9 — гнойный экссудат, стекающий из соустья, которое было сужено за счет отека слизистой оболочки.
Всем больным было произведено трансназальное вскрытие пораженной клиновидной пазухи через общий носовой ход путем расширения естественного соустья под контролем жесткого эндоскопа. При этом в 17 случаях потребовалась ограниченная резекция перегородки носа для обеспечения хирургического доступа, у остальных больных соустье было идентифицировано после регрессации средней и верхней носовых раковин, тщательной анемизации, удаления полипозно-измененной слизистой оболочки.
На основании клинического обследования и результатов хирургического вмешательства было установлено наличие следующих видов изолированного поражения клиновидной пазухи: острый сфеноидит — у 3 больных (рис. 1, а, б); хронический сфеноидит — у 19 (см. рис. 1, в, г); грибковое тело — у 12 (рис. 2); киста клиновидной пазухи — у 10; мукоцеле — у 6 (рис. 3); остеомиелит клиновидной кости — у 1 (рис. 4).




Частота клинических симптомов у больных изучаемой выборки приведена в таблице.

Головная боль была ведущей жалобой у 50 больных исследуемой группы, у 28 (56%) пациентов — единственным симптомом заболевания. Локализация головной боли была следующей: гемикрания (n=11), диффузная головная боль (n=10), позади глаза на стороне поражения (n=8), в затылочной (n=8) и фронто-орбитальной (n=4) областях, в шейном отделе позвоночника (n=5), битемпоральная боль отмечена в 4 случаях.
Таким образом, по результатам исследования головная боль является самым частым клиническим проявлением поражения клиновидной пазухи, что совпадает с данными других публикаций. Так, Z. Wang и соавт. [5] на основании ретроспективного анализа 122 случаев изолированного поражения клиновидной пазухи отметили наличие головной боли у 62% больных. По данным других ретроспективных исследований, головная боль встречалась еще чаще: S. Kim и соавт. [4] регистировали ее у 65,5% оперированных больных, J. Socher и соавт. [6] — у 71,5%, D. Gilony и соавт. [7] — у 85%, F. Celenk и соавт. [8] — у 100%. Эта боль усиливается при резких движениях головы и не купируется анальгетиками [9—11].
Головная боль при изолированных поражениях клиновидной пазухи, как правило, возникает при отсутствии оттока содержимого из нее, характеризуется широкой иррадиацией в зависимости от типа пневматизации и анатомического строения пазухи [12, 13]. Для болевого синдрома при хроническом сфеноидите характерен симптом «постоянной болевой точки», локализация которой строго индивидуальна для каждого больного.
Разнообразие локализации головной боли при заболеваниях клиновидной пазухи объясняется особенностями иннервации — слизистая оболочка пазухи иннервируется тройничным нервом и афферентными волокнами крылонебного узла [8].
Головная боль при поражениях клиновидной пазухи реализуется при участии как минимум трех компонентов. Соматический компонент (в результате механического воздействия патологического содержимого на чувствительные нервные окончания) возникает в большинстве случаев заболеваний пазухи. При наличии деструкции костных стенок пазухи, например при мукоцеле, головная боль усиливается за счет присоединения растяжения твердой мозговой оболочки, покрывающей клиновидную площадку и дно передней черепной ямки. Наконец, важную роль в возникновении болевых ощущений играют провоспалительные цитокины, которые модулируют болевой порог и тригеминальную чувствительность [14—16].
Следует отметить, что головная боль у всех пациентов регрессировала через сутки после вскрытия клиновидной пазухи.
На втором месте по частоте клинических проявлений у обследованных больных оказалось затруднение носового дыхания, что совпадает с данными других исследователей [4, 6, 7].
Постназальный затек беспокоил 11 больных, причем у 2 из них при вскрытии пазухи было обнаружено грибковое тело. По данным литературы, постназальный затек при изолированном микозе клиновидной пазухи встречается в 40—62% случаев [17—19]. Заболевание, как правило, характеризуется длительным, малосимптомным течением. Первыми клиническими проявлениями у этой группы больных могут быть глазодвигательные нарушения [20], что наблюдалось у 3 человек. У этих больных присутствовали симптомы поражения глазодвигательного, блокового и отводящего нервов на стороне поражения: птоз, мидриаз, нарушение подвижности глазного яблока, диплопия, экзофтальм за счет снижения тонуса мышц орбиты. Во время операции у 2 больных был обнаружен гнойный экссудат в сочетании с грибковым телом, у 1 — только грибковое тело. При гистологическом исследовании содержимого пазух у всех больных была выявлена аспергиллома. Глазодвигательные нарушения регрессировали в течение 8—10 дней после вскрытия пазухи.
Относительно редко встречались такие формы поражения клиновидной пазухи, как мукоцеле и киста, дифференциальная диагностика которых основана на данных СКТ и операционных находках [21]. Единственным клиническим проявлением этих заболеваний была головная боль.
Осложнения изолированного поражения клиновидной пазухи были представлены глазодвигательными нарушениями и вторичным гнойным менингитом.
В неврологическое отделение с диагнозом «острое нарушение мозгового кровообращения» были госпитализированы 4 пациента, но после проведения СКТ и люмбальной пункции они были переведены в ЛОР-клинику в связи с наличием изолированного поражения клиновидной пазухи и вторичного гнойного менингита. Уточнение жалоб и анамнеза у них было затруднено из-за тяжести состояния. Диагноз «хронический гнойный сфеноидит» был установлен на основании данных СКТ и операционных находок. В течение 6 ч от момента появления общемозговых симптомов были прооперированы 2 пациента, после проведенного курса лечения они были выписаны в удовлетворительном состоянии через 2 нед после операции. Остальные 2 пациента с изолированным сфеноидитом, осложненным вторичным гнойным менингитом, поступили в ЛОР-клинику в тяжелом состоянии через 2 сут после появления признаков менингита. Оба были прооперированы в кратчайшие сроки, в дальнейшем находились в реанимационном отделении, однако в одном случае на момент выписки сохранялись симптомы психоневрологического дефицита, а в другом случае наступил летальный исход.
Наши наблюдения подтверждают, что МРТ применительно к сфеноидиту выполняет роль скринингового исследования. При наличии изменений на МРТ обязательно следует выполнять СКТ [22], поскольку чувствительность данных методов в диагностике воспалительных поражений составляет 61% и 95% соответственно [23, 24]. При подозрении на опухоль клиновидной пазухи методом выбора является МРТ, так как чувствительность СКТ и МРТ в этом случае составляет 72% и 100% соответственно [23, 24].
Среди хирургических доступов к клиновидной пазухе в настоящее время предпочтение отдается трансназальному вскрытию под контролем жесткого эндоскопа, реже используются трансэтмоидальный, транссептальный и трансптеригоидальный доступы [25].
Тщательное предоперационное обследование больного и правильная оценка анатомических особенностей строения пазухи позволяет свести послеоперационные осложнения к минимуму.
Выводы
1. Головная боль является самым частым, а в 56% случаев — единственным клиническим проявлением изолированного поражения клиновидной пазухи.
2. Отсутствие патологических изменений при эндоскопическом исследовании полости носа не позволяет исключить наличие изолированного поражения клиновидной пазухи.
3. Все больные, длительно страдающие подострой и хронической головной болью, должны быть обследованы с применением современных методов визуализации околоносовых пазух.
4. Наиболее информативным методом диагностики изолированного сфеноидита является СКТ.
5. Трансназальное вскрытие клиновидной пазухи через общий носовой ход путем расширения естественного соустья под контролем жесткого эндоскопа является методом выбора хирургического вмешательства при изолированных сфеноидитах.
Конфликт интересов: авторы заявляют об отсутствии потенциального конфликта интересов, требующих раскрытия в данной статье.
Концепция и дизайн исследования: В.К.
Сбор и обработка материала: В.К., Н.Б., В.Б.