белые пятна на коже ног что это
Депигментация кожи (витилиго). Отчего на коже появляются белые пятна, диагностика и возможные методы лечения
1. Что такое депигментация кожи?
Нарушение пигментации кожи может быть симметричным, односторонним или беспорядочным. Первые пятна обычно возникают до тридцатилетнего возраста. Депигментация может затрагивать не только кожу, но и волосы, ресницы, внутренние части рта. Присуще витилиго представителям всех рас и оттенков кожи. Известны случаи, когда образование пятен самопроизвольно прекращалось в течение жизни. Однако, часто потеря цвета распространяется и может захватить всё тело. Предполагается, что процесс затрагивает даже сетчатку глаз и мягкие мозговые оболочки.
2. Причины заболевания
Люди со светлыми пятнами на коже, как правило, не чувствуют себя больными. Тем не менее, замечено, что определённые аутоиммунные заболевания повышают вероятность появления витилиго. Замечено также, что рабочие некоторых химических производств подвержены схожим нарушениям пигментации кожи, что указывает на связь депигментации с влиянием внешних факторов. Однозначного ответа на вопрос о причинах и механизмах нарушения пигментации кожи не существует. Отмечается ряд факторов, чаще всего провоцирующих развитие депигментации:
3. Диагностика и лечение болезни
Поскольку признаки заболевания очевидны, в т.ч. и самому пациенту, диагностика не вызывает сложности. В остальном, самочувствие больного никак не меняется. Проблема здесь видится, прежде всего, как косметическая: пятна возникают, напомним, преимущественно на открытых участках тела. Лечения от витилиго не существует. Возможности медицинской помощи ограничены снижением темпа депигментации кожи и расширения пятен. Необходим комплексный подход к решению этой проблемы, особенно если первые признаки заболевания возникли в результате конкретных, заведомо известных провокаций. В одних случаях назначают приём витаминов или микроэлементов, в других необходимы препараты для поддержания нервной системы; применяется также фотохимиотерапия, лекарственные препараты фотосенсибилизирующего действия, стимулирующие выработку меланина, облучение ультрафиолетом.
Само по себе заболевание порой ведёт к психоэмоциональному напряжению из-за невротической фиксации больного на видимых проявлениях болезни. Иногда больному даже требуется психологическая помощь или обучение приёмам аутотренинга, чтобы предотвратить «зацикливание» заболевания в лавинообразную цепную реакцию, где витилиго провоцирует само себя на дальнейшее развитие. Иногда человек настолько угнетен изменениями в своей внешности, что настаивает на пересадке участков пигментированной кожи на видимые обесцвеченные места; также практикуется метод татуирования, при котором светлые пятна тонируются подходящим по цвету пигментом.
Депигментация кожи — заболевание, известное с давних времён, и у различных народов в ходу многочисленные способы восстановления цвета кожи. К примеру, в ряде африканских стран практикуется обезвоживание и строгая диета, приводящие порой к опасному истощению. Известны случаи, когда такое «лечение» оказывалось эффективным. Возможно, это следствие действия чисто психологических, аутосуггестивных механизмов регуляции, однако более вероятным представляется то, что в условиях жесткого ограничения в пище и воде погибают паразиты, живущие в организме и являющиеся причиной депигментации кожи; однако, заболевание может быть вызвано и совершенно иными причинами. В других культурах выработаны менее радикальные «народные» способы замедления депигментации и восстановления цвета кожи: мази, инсоляция, отвары и настои трав для приёма внутрь и наружного применения.
Белые пятна на коже – каковы возможные причины и когда беспокоиться?
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/09/Белые-пятна-на-коже-–-каковы-возможные-причины-и-когда-беспокоиться.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/09/Белые-пятна-на-коже-–-каковы-возможные-причины-и-когда-беспокоиться.jpg?fit=825%2C550&ssl=1″ />
Белые пятна на коже, как правило, безвредны. Но они очень заметны, поэтому представляют собой эстетическую проблему. Причины могут быть разными: от внутренних системных изменений, вирусов и грибков на коже до нехватки различных витаминов или лечения IPL (лечение импульсным светом).
Такие пятна могут быть разных размеров, охватывать разные части тела и поражать разные возрастные группы. Лечение зависит от причины.
Белые пятна на теле у детей
Хотя милиумы (молочные прыщи) могут возникать в любом возрасте, но они чаще встречаются у новорожденных. Это крошечные белые выпячивания появляются в основном на лице, а также и на остальных частях тела.
Они образуются, если кератин, имеющий решающее значение для формирования внешнего слоя кожи, блокируется в определенном месте. У детей они исчезают сами по себе через несколько недель, тогда как у взрослых они могут оставаться дольше.
Мили у взрослых
У взрослых белые пятна на лице появляются из-за неподходящего крема для лица или области вокруг глаз. Их ни в коем случае нельзя выдавливать, потому что это неклассические прыщики. Они более твердые и могут оставлять шрамы.
Дерматологические и косметические процедуры включают использование специальной иглы для удаления милиумов.
Однако есть и естественные способы:
Важно понимать, что натуральные средства помогают очень редко, если нет внутренних проблем.
Белые пятна на коже – заразные моллюски или водянистые бородавки
Если на коже появились гладкие белые пятна с углублением в центре и размером в несколько миллиметров, после расчесывания превращающиеся в струпья, то это быстро размножающийся безвредный вирус контагиозного моллюска. Он передается при прикосновении, а также при половом акте.
Эта вирусная инфекция проходит через 6-12 месяцев. Если они мешают или появляются новые, кожные изменения можно удалить:
Белые пятна на коже – авитаминоз
Белые точки на коже подобно акне может быть признаком недостатка незаменимых жирных кислот и витаминов А и D. Они появляются в основном на лице, руках, бедрах и ягодицах.
В этих случаях важно исключить насыщенные жиры и обогатить рацион полезными жирами, употребляя в пищу:
Кроме того, необходимо потреблять как можно больше зеленых овощей, богатых бета-каротином (морковь, спаржа, абрикосы, брокколи, перец и т. д.). Они основной источник витамина А. Для обеспечения организма витамином D следует принимать солнечные ванны в течение десяти минут в день.
Медицине также известен тип анемии, возникающей из-за дефицита витамина B12, — злокачественная анемия. Всасывание витамина B12 происходит в подвздошной кишке (задней части тонкой кишки), но сначала его необходимо объединить с белком (фактор Касла), вырабатываемым в желудке.
В том случае, если желудок не вырабатывает необходимый белок, то это может привести к образованию на теле белых пятен. Диагноз устанавливается на основе:
В курс лечения входят инъекции витамина B12.
Белые пятна на коже – витилиго
Витилиго – кожное заболевание. Симптом его – белые пятна на теле, особенно на голенях, возникающие из-за потери пигмента кожи и исчезновение меланоцитов (пигментных клеток эпителия). Сопровождается зудом на ранней стадии.
Выделяют три различных типа витилиго:
Обычно это безвредно, но может сопутствовать другим заболеваниям, таким как:
Белые пятна на коже могут иметь размер от нескольких миллиметров до нескольких сантиметров. Позже пятна сливаются и могут занимать большие площади, при этом зуд исчезает.
Это происходит примерно в возрасте 20 лет, и у 30% пациентов витилиго присутствует в семейном анамнезе. Когда дело доходит до лечения, важно избегать пребывания на солнце.
В настоящее время наиболее успешной терапией является метод физиотерапии – применение ультрафиолетовых лучей. Могут быть полезны кремы с кортикостероидами и синтетические препараты витамина D.
Последствия депиляции IPL
Поскольку IPL-депиляция не рекомендуется людям с более темным цветом лица, при неправильной оценке типа кожи могут появиться белые пятна. По той же причине следует избегать пребывания на солнце в течение двух недель после лечения.
Метод IPL также используется для удаления различных гиперпигментаций, а также пигментных пятен. Однако, поскольку кожа на некоторых частях тела (предплечьях, кистях рук и т. д.) чувствительна, то могут оставаться белые пятна или крошечные шрамы.
Грибки на коже – белые пятна
Белые пятна на теле, особенно на руках и ногах, возникают из-за теплой и влажной среды, жирной кожи, повышенной потливости, гормональных изменений и ослабленного иммунитета. Они светлее, чем остальные части тела, и указывают на поверхностную грибковую инфекцию кожи – Tinea лишай.
Его лечат спреями от различных поверхностных дерматомикозов и противогрибковым шампунем. Кроме того, после душа следует протереть тело более грубым полотенцем, чтобы удалить омертвевшие клетки кожи.
Некоторое время требуется, чтобы пигмент пораженной кожи сравнялся с остальным телом.
Белые пятна на теле в результате отрубевидного лишая могут быть разного размера и неравномерно распределены по поверхности кожи.
Белые пятна от солнца
Белые пятна на теле от солнца возникают из-за усиленного потоотделения. Чтобы избежать их появления, необхлдимо использовать солнцезащитные крема, тщательно протирать кожу после купания и сушить полотенца.
Белые пятна на коже стоп
Маленькие белые пятна на коже, обычно появляющиеся на конечностях, особенно на ногах, называются язвенными пятнами. Это сосудистая кожная аномалия. Они не опасны и не поддаются лечению.
Появление их связано с генетикой и курением. Пятна на ногах – признак плохого кровообращения в подкожных капиллярах. Они исчезают при кратковременном нажатии на кожу или поднятии конечностей. Более заметны при низких температурах. Появляются в возрасте от 20 до 40 лет и чаще встречаются у женщин.
Поскольку это безобидное явление, то проблема носит лишь эстетический характер.
Поэтому дерматологи рекомендуют следующее:
Белые пятна на коже стоп также могут указывать на некоторые заболевания, поэтому важно проконсультироваться с дерматологом.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
Можно ли вылечить витилиго? – симптомы, лечение, диагностика
Витилиго – это не просто появление дефекта на коже, а сигнал организма об имеющемся в нем нарушении. Некоторые патологические процессы прогрессируют скрыто, и не проявляются видимой симптоматикой. Избавиться от кожного проявления витилиго удается только после воздействия на главную причину его развития. Специалисты Медицинского центра «Будь здоров» рекомендуют отказаться от прохождения лечения витилиго в домашних условиях. Это действие может спровоцировать осложнения. Целесообразно обратиться к опытным врачам, получить консультацию и грамотные назначения.
Витилиго – пятна на коже
Витилиго – это дерматологическое заболевание, которое характеризуется разрушением меланина на ограниченном участке кожи. В итоге этот сегмент становится светлее остальной площади эпителия. Патология чаще всего наблюдается в возрасте от 10 до 30 лет. Без содействия опытного специалиста невозможно установить, как вылечить витилиго.
Основное проявление витилиго – образование на коже участков с ослабленной пигментацией. Их границы – четко очерчены, поверхность – светло-бежевая или белая. Дефект формируется на лице, руках, ногах, в области паха.
На фоне витилиго нередко развивается псориаз, облысение, заболевания органов желудочно-кишечного тракта, дерматит и другие отягощающие процессы.
В Интернете можно найти много фото витилиго, но только опытный врач устанавливает, что у обратившегося пациента – именно эта болезнь, а не похожие нарушения.
Факторы, которые предрасполагают к развитию этой болезни:
Установление причины витилиго – немаловажная часть оказания квалифицированной медицинской помощи. В клинике «Будь здоров» готовы обеспечить прохождение обследования в полном объеме. Диагностическое отделение укомплектовано всем необходимым, а квалификация практикующих врачей позволяет выявить даже редкие виды нарушений.
Как и другие нарушения, болезнь витилиго имеет несколько стадий развития:
Чем раньше выявлено нарушение – тем больше шансов избавиться от присутствующего дефекта и восстановить природный оттенок кожи с минимальными затратами времени. Для этого следует записаться на прием к врачам Медицинского центра «Будь здоров», а не проходить лечение витилиго народными средствами.
Чем опасно витилиго?
Непосредственно кожное проявление патологии не представляет опасности: это не более чем изменение оттенка эпителия. Но поскольку основное нарушение, будучи неустановленным, продолжает оставаться в организме, возможно развитие:
Витилиго неблагоприятно отражается на психоэмоциональном состоянии. У пациента возникают проблемы с самооценкой, склонность к изоляции, а раздражительность – нередко перерастает в неврозы.
Передается ли витилиго?
Врачи давно установили, что такое витилиго, и каким способом передается эта особенность. Официально доказано: нарушение не имеет инфекционного происхождения, его можно унаследовать от близких родственников. Заболевание передается в пределах одной семьи посредством набора соответствующих генов. Уже после рождения каждый ребенок, чьи родственники страдают витилиго, имеет высокую предрасположенность к развитию этой патологии. При контакте с человеком, у которого на коже присутствует характерное изменение пигментации, болезнь не передастся.
Как и чем лечить витилиго?
Устранение заболевания требует грамотного и комплексного подхода. Врачи Медицинского центра «Будь здоров» готовы предоставить помощь, направленную на восстановление физического и психологического состояния.
Лечение витилиго начинают с выяснения первопричины его развития. Поэтому пациенту назначают прохождение обследования. Диагностика предполагает:
Другие методы диагностики состояния пациента зависят от особенностей клинического случая. Для получения большего объема информации о возникшей патологии врач может назначить МРТ, КТ, рентгенологическое и гистологическое исследование.
В Медицинском центре «Будь здоров» используют высокоточное, безопасное оборудование популярных марок. Каждый обратившийся пациент сможет пройти полноценное обследование, на основании результатов которого, врачи поставят достоверный диагноз, и составят нужное лечение.
Для устранения витилиго используют такие группы препаратов:
Кроме медикаментов, для устранения витилиго применяют аппаратные косметологические методики. Востребованные процедуры – лазерное воздействие, дермабразия, осветляющие шлифовки и пилинги. Эти методы помогают пациентам разного возраста избавиться от проявлений неравномерного распределения меланина. Пользу указанных процедур подтверждают фото витилиго у детей и взрослых, выполненные до и после прохождения перечисленных манипуляций.
При неэффективности консервативной терапии врачи рекомендуют хирургическое вмешательство. Проводят трансплантацию тканей – замещение осветленных участков кожи здоровыми клетками.
Врачи Медицинского центра «Будь здоров» используют проверенные, надежные методы ликвидации витилиго. Каждый пациент проходит эффективное и безопасное лечение.
Как замаскировать пятна витилиго?
Благодаря правильному подбору средства удается закамуфлировать даже выраженные проявления витилиго, когда контраст между здоровой и светлой кожей – минимум 2 тона. Можно замаскировать участок ослабленной пигментации эпителия с помощью такого сочетания: корректор, тональный крем, пудра. Если использовать только 1 косметический продукт – результат окажется нестойким.
Независимо от того, возникло ли витилиго у детей либо у взрослых – во всех случаях появления дефекта следует уделить внимание вопросу улучшения здоровья. Поскольку состояние кожи никогда не ухудшается без причинного фактора – его нужно устанавливать. Чтобы пройти обследование и эффективное лечение, необходимо записаться на прием в Медицинский центр «Будь здоров». До этого времени применять какие-либо методы – противопоказано.
Витилиго
Витилиго – это патология, которая характеризуется обесцвечиванием эпидермиса. На коже появляются светлые пятна (обычно неправильной, произвольной формы), которые остаются такими навсегда и не восстанавливают свой цвет. Чем темнее кожа, тем заметнее эффект.
Локализуется витилиго на любых местах – на руках, ногах, туловище, лице, волосистой части головы и даже во рту. Причем предсказать локализацию невозможно – цвет кожных покровов теряется без какой-либо логики.
Особенности витилиго
Опасаться людей с такой особенностью точно не стоит, а если она проявилась у вас, то вашей жизни и здоровью ничего не угрожает. Правда, обратиться к врачу и проверить основные показатели организма все равно нужно.
Причины и основные проявления
На данный момент медицина на 100% не знает, каковы причины витилиго. Но есть понимание того, как этот процесс происходит. За цвет нашей кожи отвечают специальные клетки-меланоциты и количество меланина в них. Когда такие клетки начинают гибнуть, участки кожи обеспечиваются.
Факторы, которые запускают этот процесс, пока находятся под вопросом. Но врачи предполагают, что этому способствуют следующие моменты:
Часто установить причину проявления не представляется возможным, но некоторые факторы врачи стараются хотя бы исключить, чтобы в организме не было других проблем.
Как начинается и протекает заболевание: клинические проявления
Чаще всего первые признаки заболевания проявляются в возрасте до 20 лет. Причем болезнь витилиго сразу начинается в тех местах, которые больше контактируют с солнцем – на руках, лице, ногах.
Пятна могут располагаться симметрично, захватывая большие участки тела, но могут появляться и только на одной стороне тела либо захватывать относительно небольшой участок. Нередко пятна прогрессируют в течение относительно короткого времени (год или два), а затем прекращают свой рост. В начале болезни витилиго очень трудно сказать, какое количество тканей будет поражено, остановится ли она на определенном уровне. Чаще всего встречаются случаи, когда пятна постепенно разрастаются, захватывают все больше кожных покровов.
Диагностика витилиго
Процесс диагностики относительно простой. Врач-дерматолог осматривает кожные покровы (в том числе и под ультрафиолетовой лампой), чтобы исключить другие заболевания – псориаз, дерматит или что-то другое. Затем пациенту предлагают сдать дополнительные анализы, чтобы посмотреть, нет ли анемии, аутоиммунных заболеваний, диабета.
Для подтверждения диагноза часто нужна биопсия – изучение маленького участка кожи, чтобы исключить нежелательные образования и процессы.
Лечение витилиго в Москве
Столкнувшись с такой проблемой, пациент, конечно, интересуется, как вылечить витилиго. Сразу уточним, что 100% действенных способов не существует. Некоторые варианты лечения позволяют значительно затормозить процесс осветления тканей – однако всегда есть риск, что он начнется заново. Легче всего добиться результатов на первых этапах заболевания.
Сейчас есть препараты для лечения витилиго, но их эффективность не слишком высокая, поэтому врачи отдают предпочтение комплексному подходу. В зависимости от конкретной ситуации лечение витилиго осуществляется при помощи:
Поскольку витилиго у людей дает нежелательный эстетический эффект, при не слишком выраженных пятнах цвет кожи выравнивают за счет здоровых участков – их осветляют, что делает пятна менее заметными.
К кардинальным методам лечения витилиго относится пересадка кожи, что не рекомендуется врачами, поскольку вместо эстетической проблемы можно получить риск серьезных осложнений.
Самолечение: работает ли?
Домашние способы – это не лечение, а, скорее, профилактика витилиго. Чтобы поддерживать кожу в хорошем состоянии и защищать ее от лишнего стресса рекомендуется:
Считается, что состояние кожи улучшают отвары и компрессы (например, из семян редьки), а также настойки для внутреннего применения – на основе ромашки, зверобоя, душицы и других трав. Важно понимать, что все эти средства не помогут остановить болезнь или повернуть ее вспять. Это вспомогательные варианты для поддержания иммунитета. Но будьте осторожны: натуральные средства также имеют побочные эффекты и могут вызывать аллергию.
Вопросы-ответы
Ответим на наиболее популярные вопросы, связанные с причинами и лечением витилиго.
Можно ли вылечить витилиго?
Конкретные прогнозы может дать врач в процессе лечения, когда будет видно, насколько действует выбранная схема. Но помните, что имеющиеся пятна окончательно не исчезнут и всегда возможны рецидивы.
Что такое витилиго у девушек?
У девушек, как и мужчин, детей и пожилых людей, витилиго – это обесцвеченные участки кожи, которые появляются в результате разрушения меланина. Это не заразно и не опасно.
Как вылечить заболевание навсегда?
К сожалению, нет такого способа, который помог бы избавиться от проблемы навсегда и «откатить» последствия заболевания обратно, до равномерной кожи без пятен.
Чем опасно витилиго?
Сам по себе этот синдром не опасен – главное, исключить другие заболевания, что и делают врачи во время диагностики. В остальном эта проблема чисто эстетическая – она не влияет на продолжительность и качество жизни.
Если у вас на коже появились светлые пятна, обратитесь к опытным дерматологам, чтобы исключить нежелательные заболевания и/или назначить эффективное лечение.
В шаге от онкологии: предраковые заболевания кожи и слизистых оболочек
Что такое предрак кожи?
Предрак кожи – это предопухолевое состояние кожи, на фоне которого возможно развитие злокачественного новообразования. Его диагностикой и лечением занимаются такие специалисты, как дерматологи, дерматовенерологи, хирурги и онкологи.
Предраковые состояния делятся на два типа: факультативные и облигатные. Факультативные обладают низким риском трансформации в рак кожи – перерождение в опухоль происходит менее чем в 6 % случаев. Облигатные состояния обладают более высоким риском – трансформация происходит в более чем 10 % случаев.
Какие факторы способствуют трансформации предраковых состояний в рак кожи и слизистых оболочек?
По отношению к организму человека эти факторы можно разделить на внешние и внутренние.
Внешние факторы:
Внутренние факторы:
Облигатные предраки кожи и слизистых оболочек
К облигатным предраковым состояниям, т.е. предракам с высоким риском трансформации в злокачественное новообразование (>10% случаев) относят:
Факультативные предраки кожи и слизистых оболочек
К факультативным предраковым состояниям, т.е. предракам низкого риска( Предраковые заболевания кожи и слизистых оболочек
В зависимости от вида провоцирующего фактора и локализации выделяют:
ПРЕДРАКОВЫЕ ПОРАЖЕНИЯ КОЖИ ВИРУСНОЙ ЭТИОЛОГИИ
ПРЕДРАКОВЫЕ ПОРАЖЕНИЯ КОЖИ, КОТОРЫЕ ОБУСЛОВЛЕНЫ ВРОЖДЕННОЙ ПОВЫШЕННОЙ ЧУВСТВИТЕЛЬНОСТЬЮ К УЛЬТРАФИОЛЕТУ
ЛУЧЕВЫЕ ПОВРЕЖДЕНИЯ КОЖИ, ВСЛЕДСТВИЕ КОТОРЫХ МОГУТ ВОЗНИКАТЬ ПРЕДРАКОВЫЕ И РАКОВЫЕ ПОРАЖЕНИЯ КОЖНОГО ПОКРОВА
КЕРАТОЗЫ ПРЕДРАКОВЫЕ
ПРЕДРАКОВЫЕ ПОРАЖЕНИЯ ГУБ И СЛИЗИСТЫХ ОБОЛОЧЕК
ДОБРОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ С МЕЛАНООПАСНЫМ ПОТЕНЦИАЛОМ
Самые часто встречающиеся предраковые заболевания кожи
Рассмотрим подробнее самые частые и представляющие наибольшую актуальность предраковые состояния кожи и слизистых оболочек, а также расскажем о методах их лечения.
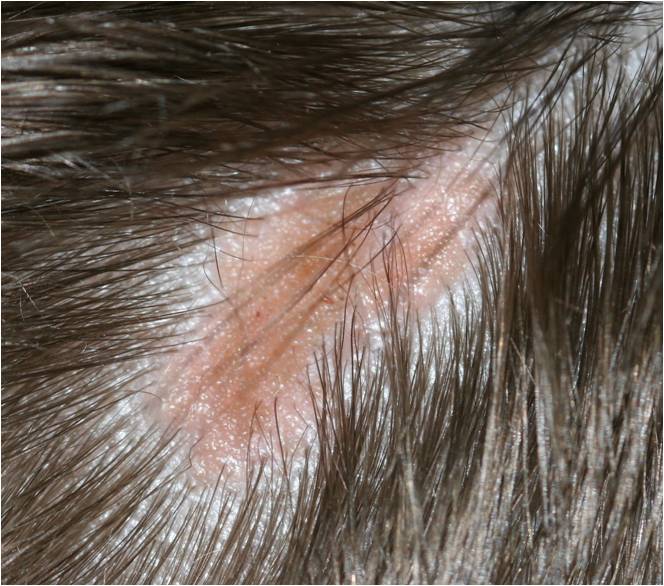
Что такое актинический кератоз?
Это заболевание обусловлено врожденной повышенной чувствительностью к ультрафиолету и является одним из самых часто втречаемых предраковых состояний.
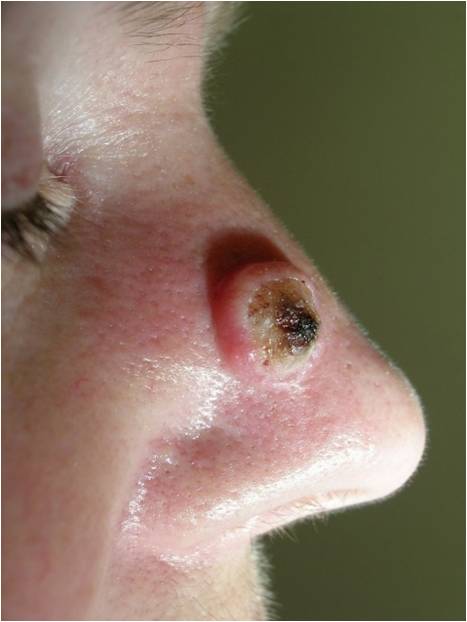
Актинический или «солнечный» кератоз возникает в результате постоянного или периодического повреждения кожи солнечным излучением на протяжении длительного времени (несколько лет).
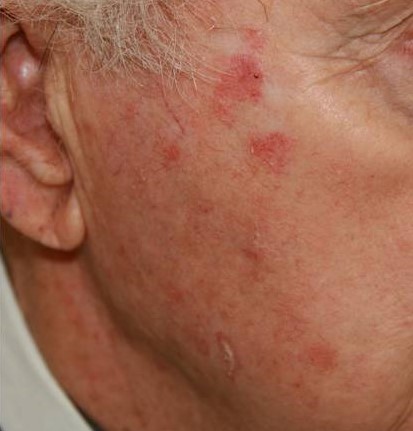
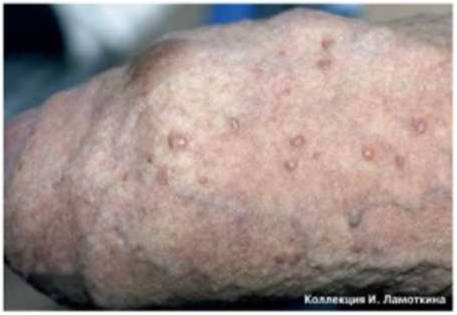
Очаги актинического кератоза обычно представляют собой шероховатые пятна на открытых участках кожи, например, на голове и лице. Особенно часто патология встречается у пожилых людей: у лиц старше 50 лет распространенность заболевания составляет до 60%.
Высыпания актинического кератоза могут появиться и в более раннем возрасте, например, у людей, которые часто загорают или работают на открытом воздухе (моряк, строитель, фермер и др. профессии).
В группе риска также светлокожие люди, а особенно с голубыми/зелеными глазами и светлыми или рыжими волосами. У этих людей в коже содержится меньше защитного пигмента, она более восприимчива к солнечным ожогам и фотоповреждениям.
Актинический кератоз часто наблюдается у людей с иммуносупрессией, и особенно у следующих категорий пациентов:
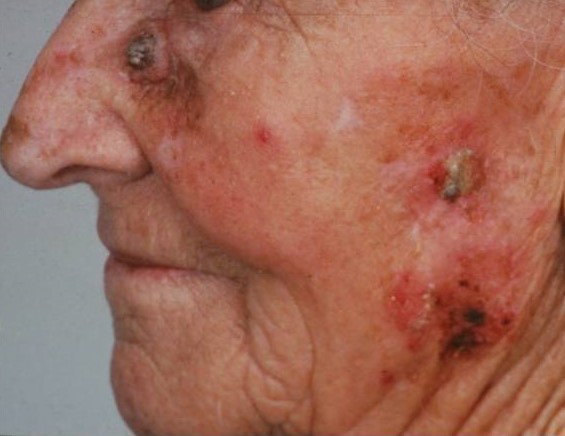
Сами по себе очаги актинического кератоза неопасны, но чем больше количество очагов, тем выше риск перерождения в плоскоклеточный рак. Так, при множественных очагах (более 20 единиц) риск возрастает до 20 %.
Диагностику и лечение актинического кератоза проводит врач-дерматолог (дерматовенеролог). Для профилактики и лечения применяются витамины А, Е, В3 (никотинамид) и солнцезащитные средства с максимальными факторами защиты. Рекомендуется применение аптечных увлажняющих кремов-эмолентов. Выбор метода лечения зависит от нескольких факторов: количество очагов, их локализация, размер и толщина, площадь поражения и общее состояние здоровья пациента. В качестве лечения возможно наружное применение мазей (третиноин, имиквимод, диклофенак, 5-фторурацил), криодеструкция очагов с помощью жидкого азота, уделание лазером, фотодинамическая терапия, хирургические методы и др. При наличии «подозрительных» клинических и дерматоскопических признаков выполняется биопсия с гистологическим исследованием для ранней диагностики плоскоклеточного рака и своевременного лечения у врача онкологического профиля.
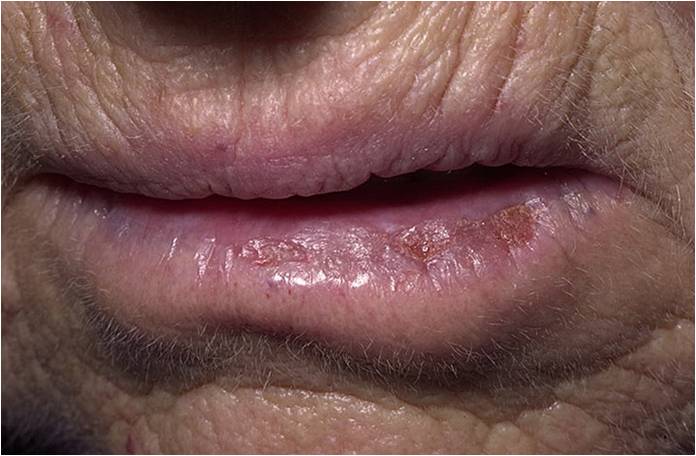
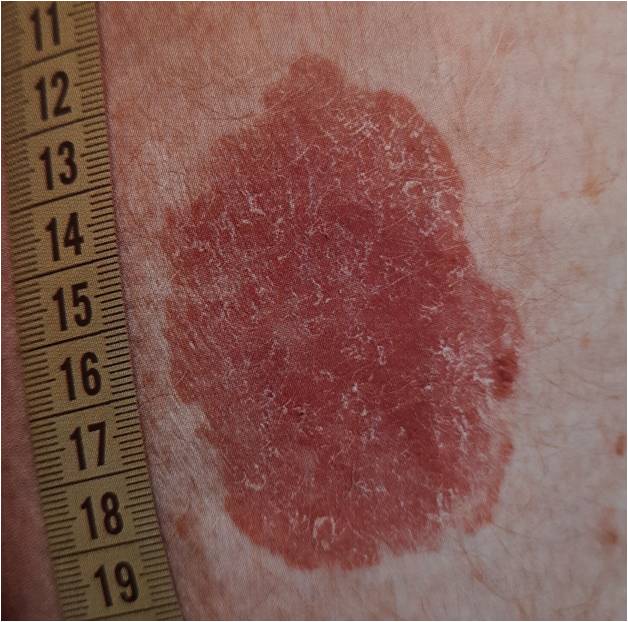
Что такое актинический хейлит?
Вариантом актинического кератоза на красной кайме губ является актинический хейлит. При этом трансформация актинического хейлита в плоскоклеточный рак данной локализации является более опасной, так как примерно в 11 % случаев наблюдаются отдаленные метастазы. Поэтому актинический хейлит требует своевременной диагностики и лечения, а для профилактики необходимо регулярное применение солнцезащитных средств для губ.
Что такое папулез бовеноидный?
Из предраковых состояний кожи, обусловленных вирусным поражением, наиболее актуален бовеноидный папулез.
В развитии болезни принимают участи вирусы папилломы человека высокого онкогенного риска 16, 18, 31, 33 типов. Таким образом, бовеноидный папулез является облигатным предраком, то есть существует более высокий риск возникновения онкологического заболевания. Следует отметить, что эти же типы ВПЧ являются причиной остроконечных кондилом (или аногенитальных бородавок) – заболевания, передающегося преимущественно половым путем. Поэтому можно иногда наблюдать одновременно очаги бовеноидного папулеза и кондиломы.
Проявляется бовеноидный папулез узелково-пятнистыми высыпаниями преимущественно на головке полового члена у мужчин и на вульве у женщин.
Диагностику и лечение бовеноидного папулеза проводит врач- дерматолог (дерматовенеролог) и врач-гинеколог. Рекомендуются все меры профилактики инфекций, передаваемых преимущественно половым путем, своевременное комплексное лечение аногенитальных бородавок с устранением ВПЧ у всех половых партнеров.
Для профилактики используется вакцинация от онкогенных типов ВПЧ (вакцины «Гардасил» и «Церварикс»), раствор аммония глицирризинат. В лечении применяются 5-фторурациловая, проспидиновая мази, криодеструкция, лазерное удаление, химическая деструкция (солкодерм, кондилин).
Подробнее о прививках от вируса папилломы человека можно прочитать здесь.
Что такое лучевые повреждения кожи?
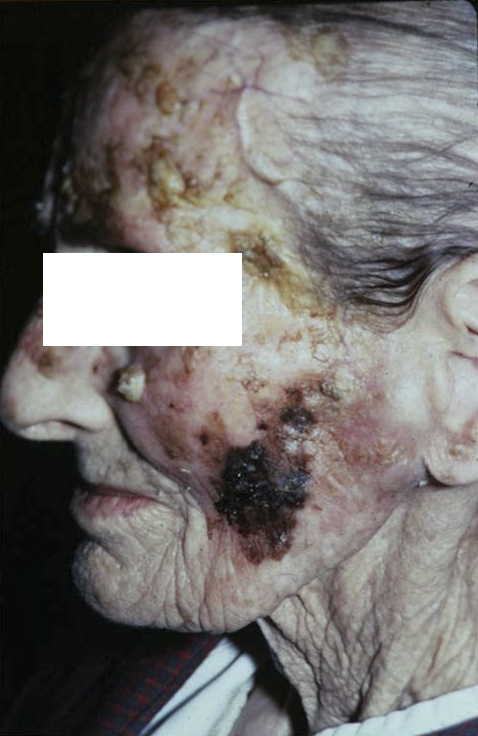
Это поражения кожного покрова, возникающие под воздействием ионизирующего излучения: рентгеновского, электронного и гамма-излучения. Облучение может быть терапевтическим, например, лучевая терапия опухолей, аварийным (т.е. случайным) или профессиональным (например, у рентгенологов).
Специалисты разделяют лучевые повреждения кожи на два типа: ранние и поздние. Между ними существует промежуточный период, он начинается через 6-12 месяцев после завершения ранней лучевой реакции и длится от нескольких месяцев до многих лет.
Ранние лучевые повреждения
Это изменения кожного покрова, которые развиваются во время облучения кожи и в первые 3 месяца после воздействия. К ним относятся лучевые дерматиты: эритематозный, сухой, буллезный, а также острая лучевая язва. В зависимости от тяжести радиационного поражения выделяют три степени лучевого повреждения кожных покровов.
При первой степени возникает эритематозный (эритема – краснота) или сухой дерматит. При второй степени появляется буллезный (влажный) дерматит. При третьей степени развивается острая лучевая язва.
Появление эритематозного и сухого дерматитов является допустимой лучевой реакцией кожи. Как правило, это не приводит к развитию поздних осложнений. На месте буллезного (влажного) дерматита нередко могут возникнуть поздние лучевые повреждения.
Наиболее сложным является лечение острой лучевой язвы, после которой также развиваются поздние лучевые повреждения.
Поздние лучевые повреждения кожи
К поздним лучевым повреждениям кожи относят атрофию (истончение), фиброз (болезненное уплотнение), кератоз (разрастание), язвы, доброкачественные, а также злокачественные опухоли кожного покрова.
На фоне поздних лучевых изменений кожи ЗНО появляются в промежутке от 5 до 26 лет после лучевой терапии.
Диагностику и лечение таких повреждений проводят врач-дерматолог (дерматовенеролог), врач-онколог и врач-хирург.
При атрофии, фиброзе необходим тщательный уход за пораженной кожей, исключение контакта с раздражающими агентами и солнцем. Применяются жирные, питательные кремы с витаминами. При воспалительной реакции в очаге поражения применяют кортикостероидные мази.
При лучевом кератозеприменяются 5-фторурациловая, проспидиновая мази, криодеструкция, лазерное удаление, хирургическое иссечение.
При развитии хронических лучевых язв проводится иссечение с последующей кожной пластикой.
Кроме того, применяются методы лечение, направленные на стимуляцию процессов регенерации тканей (заживления).
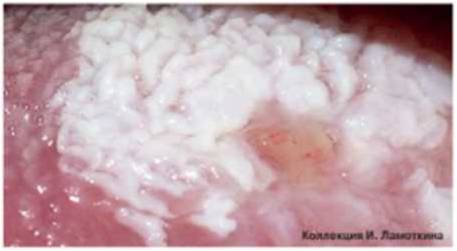
Что такое кератоз предраковый? Формы предракового кератоза
Кератоз – состояние (заболевание) кожи, которое характеризуется утолщением рогового слоя. Кератозы преимущественно относятся к факультативным предраковым состояниям, т.е. низкого онкориска.
Диагностику и лечение кератозов предраковых проводят врач-дерматолог (дерматовенеролог) и врач-хирург.
Удаляют кератозы с помощью СО2- лазера, иссечения, криодеструкции жидким азотом. Необходима симптоматическая терапия заболевания кожи, которое предшествует развитию реактивных кератозов.
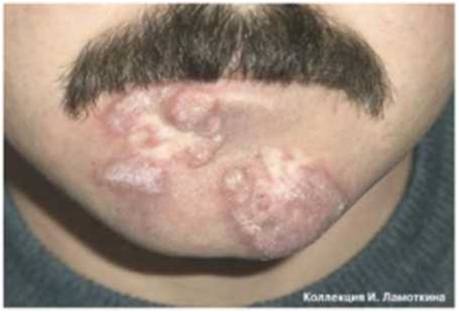
Что такое лейкоплакия?
Из предраковых поражений губ и слизистых оболочек наибольшую актуальность представляет лейкоплакия(лейкокератоз). В основе ее лежит патологическое усиление ороговения слоев плоского эпителия, которые в норме не ороговевают. Развивается под действием экзогенных раздражителей (курение, алкоголь, трение зубных протезов и др.), ВПЧ 11 и 16 типов. Лейкоплакия относится к облигатным предракам, т.е. высокого онкориска.
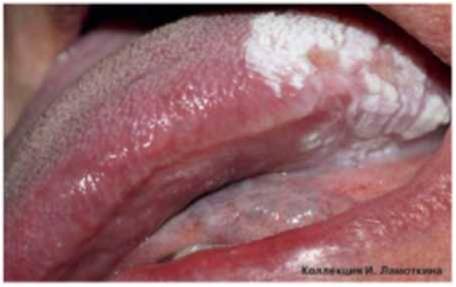
Может возникать в полости рта, на красной кайме губ, головке полового члена и крайней плоти, вульве и половых губах, слизистой шейки матки, мочеиспускательного канала и мочевого пузыря.
Формы лейкоплакии
Истинную лейкоплакию разделяют на гомогенную и негомогенную или эритролейкоплакию. Гомогенная лейкоплакия – преимущественно белое, плоское, однородное образование. Имеет единообразное строение по всей поверхности. Негомогенная лейкоплакия представляет собой чередование белых и красных участков (эритролейкоплакия), которые могут быть неравномерными и плоскими, узловыми (крапчатыми), изъязвлёнными или веррукозными. Предполагается, что при негомогенных оральных лейкоплакиях риск озлокачествлевания клеток в 4-5 раз выше, чем при гомогенных.
Истинную лейкоплакию необходимо отличать от ложной, развивающейся при красной волчанке, красном плоском лишае и других болезнях и синдромах. Кроме того, не относятся к предракам и мягкая лейкоплакия и белый губчатый невус Кеннона.
Лейкоплакия курильщиков развивается у заядлых потребителей табака, особенно курящих трубки. Плоская лейкоплакия является начальной формой поражения. Лейкоплакия веррукозная характеризуется бородавчатыми разрастаниями, эрозивно-язвенная – поражением в виде дефектов слизистой оболочки (эрозий) и язв. Эритроплакия характеризуется фиксированными красными пятнами у злостных потребителей табака и крепкого алкоголя.
Среди всех предраковых поражений полости рта оральная эритроплакия имеет наибольший риск злокачественной трансформации. Кроме того, эритроплакия часто наблюдается вместе с лейкоплакией, такое состояние называется эритролейкоплакией. Данное поражение слизистой с высокой вероятностью уже включает или в скором времени превратиться в злокачественное новообразование.
Как выявляется и лечится лейкоплакия?
Диагностику и лечение предраковых поражений губ и слизистых оболочек проводят врачи дерматологического, стоматологического, онкологического и хирургического профиля.
В лечении применяются отказ от курения, крепкого алкоголя, острых и горячих блюд, устранение травмирующих факторов и патологии ЖКТ. Применяются витамины А, Е, группы В, ферментные препараты и системные ретиноиды (изотретиноин).
Для удаления применяются хирургическое иссечение, СО2- лазер, электроэксцизия, криодеструкция жидким азотом.
Для раннего выявления поражений слизистой полости рта при осмотре стоматолога используется люминесцентная стоматоскопия, которой оснащенырайонные стоматологические поликлиникив Санкт-Петербурге и она входит в программу ОМС.
В основе исследования заложен принцип разного свечения особой длины волны («зеленый свет») здоровой слизистой оболочки и измененной предраком, либо пораженной раком.
Если у пациента во рту «высветилось» что-то подозрительное, стоматолог направляет его в городской/областной кабинет специализированной диагностики, где хирург-онколог проводит биопсию, цитологию, другие обследования. При подтверждении рака пациент направляется на лечение в специализированное отделение онкологического профиля.
В НМИЦ онкологии им. Н.Н. Петрова диагностику и лечение злокачественной патологии слизистой полости рта проводят специалисты хирургического отделения опухолей головы и шеи.
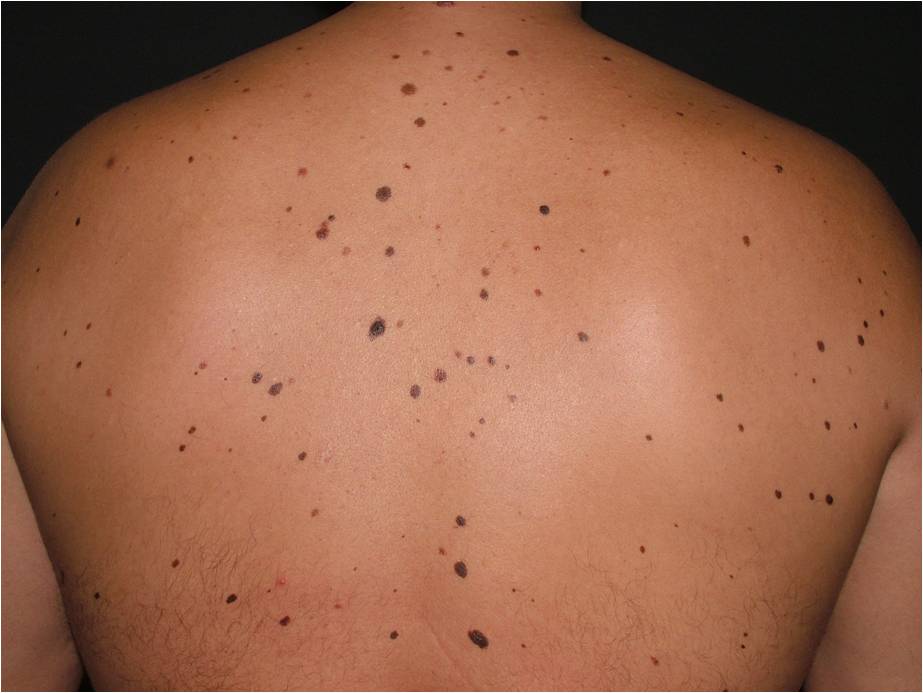
Какие родинки обладают меланоопасным потенциалом?
Среди доброкачественных новообразований с меланоопасным потенциалом наибольшую актуальность представляют:
Невусы меланоцитарные врожденные подразделяются на мелкие – размерами до 1,5 см, риск развития меланомы – от 1 до 5 %; средние – размерами от 1,5 до 20 см, риск развития меланомы – от 1 до 6,3 %: рекомендуется наблюдение у дерматолога и хирургическое иссечение с гистологическим исследованием при выявлении изменений.
Рекомендуется наблюдение у дерматовенеролога 1 раз в 3-6 месяцев – дерматоскопия каждого элемента на коже и фотодокументирование (картирование) неравномерных родинок для наблюдения в следующих случаях:
Гигантские невусы имеют размер более 20 см или 5 % и более площади поверхности тела, риск развития меланомы – от 6,3 % до 33,3 %.
Гигантские врожденные невусы целесообразно удалять как можно раньше, так как высок риск развития меланомы даже в первые 3-5 лет жизни пациента. Лечение осуществляют у хирурга-онколога с помощью иссечения и пластической коррекции.
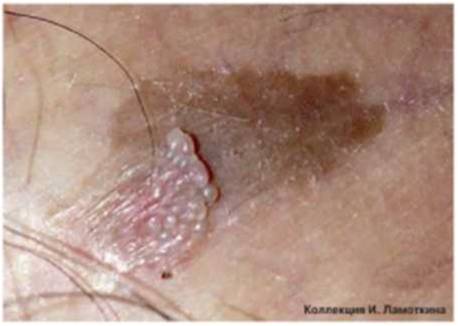
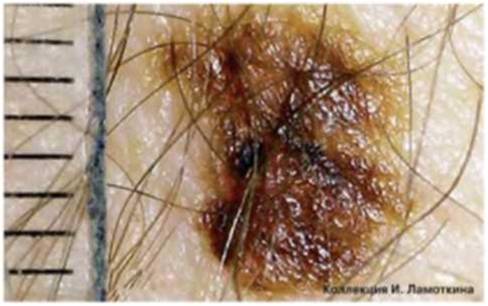
Что такое атипичные (диспластические) невусы?
Атипичный или диспластический или атипический невус – это приобретенное пигментное образование, вариант доброкачественных меланоцитарных невусов, обладающий следующими характеристиками:
Различают единичные ( 5) диспластические невусы. Также выделяют наследственный и ненаследственный вариант.
Окончательный диагноз «диспластический невус» устанавливается только после гистологического исследования. Таким образом, далеко не все родинки, внешне похожие на диспластические, окажутся таковыми после удаления и исследования. В структуре диспластического невуса – лентигиозная меланоцитарная дисплазия 1, 2, 3 степеней.
Диспластические невусы не всегда перерождаются в онкологчиеское заболевание. На фоне диспластических невусов меланома кожи развивается лишь в 9 % случаев.
Большинство из них со временем уменьшаются или разрешаются, или трансформируются вовнутридермальные меланоцитарные невусы (Ламоткин И.А., 2017).
Необходимо исключить травмирование родинок (скрабы, пилинги, массаж, цепочки, косметические чистки, частое расчесывание, эпиляции и др.)
Показано наблюдение дерматолога с дерматоскопией и фотофиксацией невусов 1 раз в 6 месяцев, хирургическое иссечение изменяющихся или подозрительных невусов.
Что такое синдром диспластических невусов?
Невусный диспластический синдром или FAMMМ – синдром фамильной (семейной) атипичной множественной меланомы. Он диагностируется, если у пациента множественные (>50) меланоцитарные невусы, среди которых есть атипичные (диспластические) и имеется случай меланомы у родственников 1-2 степени.
Развитие меланомы отмечается в 35 % случаев у пациентов с FAMMМ синдромом. При FAMMМ синдроме рекомендуетсянаблюдение онколога, дерматолога, офтальмолога 1 раз в 3 месяца.
Как наблюдать за родинками дома?
При наблюдении за родинками дома необходимо обратиться к дерматологу, если в родинке сочетаются или появляются следующие симптомы:
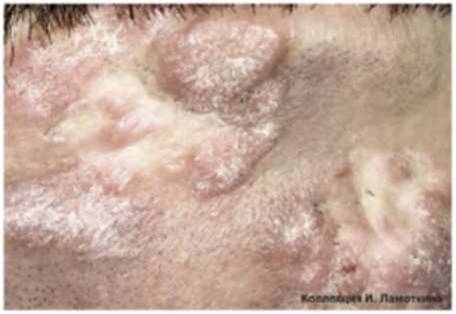
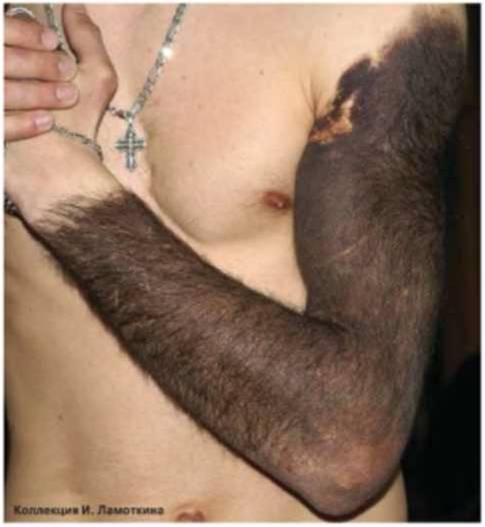
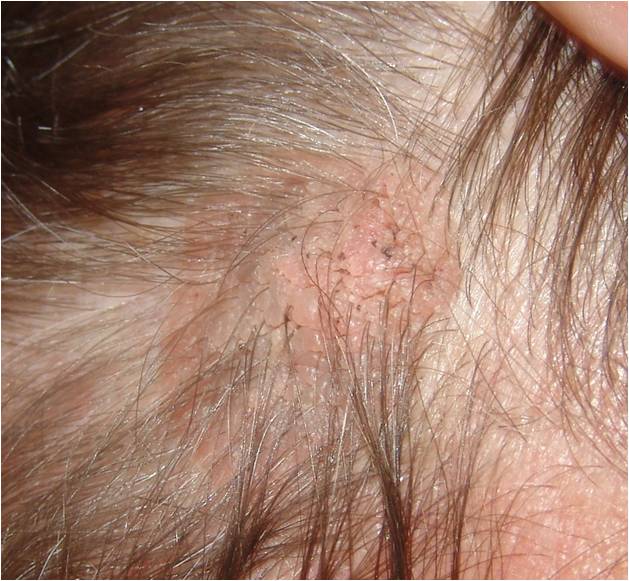
Что такое невус сальных желез?
Невус сальных желез Ядассона – это врожденный порок развития, доброкачественная опухоль, представленная измененными сальными железами и волосяными фолликулами.
Локализуется на волосистой части головы и лице. Внешне имеет вид лишенной волос бляшки желто-розового цвета овальной или неправильной формы с бородавчатой поверхностью.
У 10 % пациентов на месте невуса развивается рак. Высокий риск злокачественного перерождения сального невуса является показанием для его удаления.
Рекомендуется хирургическое иссечение в пубертатном периоде, наблюдение дерматолога, хирургическое иссечение при наличии изменений.
CО2-лазер, электрокоагуляция и криодеструкция применяются для удаления очагов небольшой площади без признаков озлокачествления.
Что такое кожный рак in situ?
Это особая форма кожного рака (рак in situ), т.е. локальный внутриэпителиальный прединвазивный злокачественный процесс, не выходящий за пределы кожи. Наибольшую актуальность из таких процессов представляет болезнь Боуэна, эритроплазия Кейра, кератоакантома и меланоз Дюбрея (злокачественное лентиго), которые ранее относили к предраковым заболеваниям.
По современным представлениям болезнь Боуэна – это внутрикожный неинвазивный плоскоклеточный рак кожи. Эритроплазия Кейра – это болезнь Боуэна на коже половых органов.Кератоакантома или сальный моллюск является высокодифференцированным плоскоклеточным раком.
Диагностика проводится дерматологом и онкологом, а лечение – хирургом-онкологом.
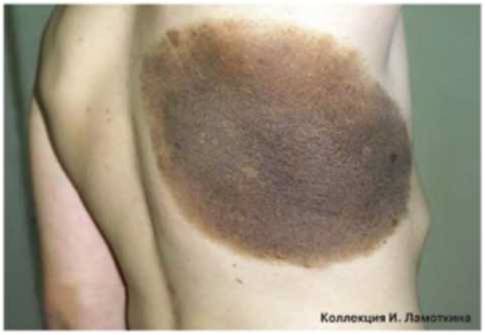
Что такое меланоз Дюбрея?
Меланоз Дюбрея или злокачественное лентиго чаще всего наблюдается на открытых участках кожи у зрелых и пожилых людей. Начинается с маленького коричневого пятна, медленно распространяющегося по периферии. Характерна неравномерная пигментация и усиление пигментации по периферии очага. Является локальным злокачественным процессом, не выходящим за пределы кожи (рак in situ) и характеризуется пролиферацией атипичных меланоцитов в эпидермисе. Отличается медленным ростом и постепенно трансформируется в лентиго-меланому.
Диагностика проводится врачами дерматологического и онкологического профиля. Лечение проводит хирург-онколог. Рекомендуется хирургическое иссечение, СО2-лазерное удаление, применяют близкофокусную рентгенотерапию, фотодинамическую терапию.
Методы диагностики предраков кожи и слизистых оболочек
Для диагностики предраков кожи применяются следующие методы диагностики:
Как проходит консультация дерматолога?
Консультация дерматолога проходит в следующие этапы:
Дерматолог может порекомендовать пациенту:
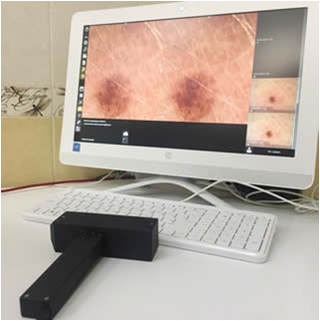
Что такое дерматоскопия и цифровая дерматоскопия?
Дерматоскопия – это неинвазивный метод прижизненной диагностики, позволяющий рассматривать микроскопические структуры кожи (эпидермиса и сосочковой части дермы). Синонимы – эпилюминесцентная микроскопия, дермоскопия, поверхностная микроскопия кожи, микроскопия в отраженном свете.
Позволяет до 27 % увеличить точность диагноза по сравнению с обычным клиническим осмотром. Не имеет противопоказаний, дает возможность получить мгновенный результат уже на первичном приеме. Позволяет различать пигментные, сосудистые, роговые и соединительнотканные структуры кожи.
У цифровой дерматоскопии более точная диагностика за счет получения изображений высокого качества и их вывода на экран монитора FullHD.
Имеется возможность детального динамического наблюдения новообразований – сохранение полной дерматологической картины для дальнейших наблюдений при повторных визитах. Возможно формирование «паспорта кожи» у пациентов высокого риска появления меланомы. Имеется функция картирования всех родинок на теле с привязкой к каждой родинке их дерматоскопической картины.
Как защитить кожу от солнца и развития предрака?
Избегать ультрафиолетового излучения
Исключить избыточный ультрафиолет (солярий, исключить загар и пляж с 10:00 до 17:00), не загорать под прямыми солнечными лучами, находиться в тени и применять солнцезащитный крем.
Носить правильную одежду
Рекомендовано ношение одежды с длинным рукавом, головной убор с широкими полями, солнцезащитные очки с ультрафиолетовым фильтром. На данный момент разработана специальная одежда для защиты от ультрафиолетовых лучей из очень плотной ткани или ткани с солнечными фильтрами. Необходимо знать, что черный цвет защищает лучше, чем белый, а защита ослабевает с повышением влажности.
Пользоваться солнцезащитным кремом
Непосредственно перед выходом на улицу на открытые участки кожи (не забудьте уши и губы) необходимо применять аптечные солнцезащитные кремы (гель, эмульсия, спрей, твердый стик) с комплексной защитой: UVВ-лучей (SPF 50+) + UVA-лучей (PPD).
Солнцезащитные кремы (санскрины, от англ. sunscreen) не применяются для увеличения времени нахождения под прямыми солнечными лучами и не делают вас полностью невосприимчивым к солнечным лучам.
Наносить крем следует каждые два часа, а также после плавания или при обильном потоотделении (даже если крем водостойкий).
Кроме того, наносить крем необходимо в достаточном количестве: рекомендуется как минимум 6 полных чайных ложек (36 г) солнцезащитного крема, чтобы покрыть тело среднего взрослого человека. Дерматологи часто говорят о золотом правиле защиты от агрессивных солнечных лучей: «Два слоя крема лучше чем один».
При нанесении руководствуйтесь методом «чайной ложки»: половину чайной ложки (3 мл) лосьона от загара на каждую руку, лицо и шею, а затем полную чайную ложку (6 мл) на каждую ногу и переднюю и заднюю части тела).
После пребывания на улице, пляже и вечером рекомендованы увлажняющие кремы для ухода за кожей с антиоксидантами (витамины С,Е. растительные антиоксиданты), пища, богатая антиоксидантами (фрукты, овощи, ягоды, и др.)
Какие витамины обладают защитным эффектом?
К витаминам, обладающим защитным эффектом от повреждения солнцем, относятся следующие:
Профилактика развития предрака кожи
Для профилактики развития предрака кожи и слизистых оболочек необходимо следующее:
ЛИТЕРАТУРА
Вебинар на тему