болезнь пилигрима штида что это
Болезнь пилигрима штида что это
Синонимы синдрома Штиды-Пеллегрини. Тени Stieda. Перелом Stieda. M. Pellegrini—Stieda. M. Kohler— Stieda — Pellegrini. Посттравматическая паракондилярная оссификация бедра (Mouchet). Пароссальная сопутствующая тень. М. Pellegrini.
Определение синдрома Штиды-Пеллегрини. Обызвествление мягких тканей большеберцового мыщелка бедра.
Авторы. Stieda Alfred — немецкий хирург, Кенигсберг, 1869—1945. Pellegrini Augusto — итальянский хирург, Флоренция. Kohler Alban — немецкий рентгенолог, Висбаден. 1874—1947. Впервые синдром описали Pellegrini в 1905 г. и Stieda в 1908 г.
Симптоматика синдрома Штиды-Пеллегрини:
1. Развитие заболевания после прямого или косвенного-повреждения коленного сустава.
2. Отечность и боль при давлении на верхние отделы внутреннего мыщелка. Усиление болей при движениях.
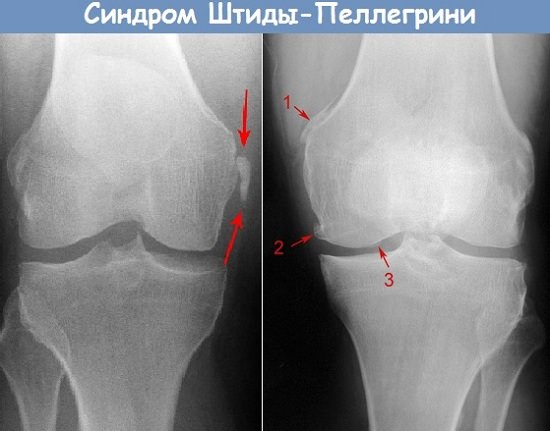
3. Рентгенологические данные: маленькие, узкие, преимущественно линейные костные тени на большеберцовой стороне в области перехода диафиза в мыщелок бедра. Эти тени близко расположены друг к другу (I стадия Stieda по Volkmann), или образуют сосудоподобную фигуру в области сгибательного угла внутренней поверхности мыщелка (II стадия Stieda по Volkmann).
Этиология и патогенез синдрома Штиды-Пеллегрини. Разрыв верхней части внутреннего мыщелка в месте прикрепления m. gastrocnemius и m. adductor magnus. Основной причиной в настоящее время считают вторичное костеобразование после распространенного повреждения связочного и сухожильного аппарата, а также оссифицирующуюся гематому (тени появляются впервые через 3 недели после травмы) (стадия II, Stieda).
Согласно наблюдениям Pellegrini, речь идет о метапластическом костеобразовании в lig. collaterale tibiale. По мнению Volkmann, изменения, развивающиеся в результате разрыва верхних отростков внутренних поверхностей связок, не относятся к собственно теням Stieda.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ПЕЛЛЕГРИНИ-ШТИДЫ БОЛЕЗНЬ
ПЕЛЛЕГРИНИ-ШТИДЫ БОЛЕЗНЬ (A. Pellegrini, итал. хирург; A. Stieda, нем. хирург, 1869— 1945; син.: перелом Штиды, синдром Штиды — Пеллегрини) — посттравматическая оссификация параартикулярных тканей в области медиального надмыщелка бедренной кости.
Клин., рентгенол, и патологоанатомическая картина болезни с характерным для нее обызвествлением большеберцовой коллатеральной связки коленного сустава описана в 1905 г. Пеллегрини. В 1908 г. Штида опубликовал 5 аналогичных наблюдений. Он считал, что околомыщелковая тень на рентгенограмме появляется в результате отрывного перелома надмыщелка бедренной кости после травмы или резкого сокращения большой приводящей мышцы бедра, но это в дальнейшем не подтвердилось.
Заболевание наблюдается у лиц обоего пола, преимущественно мужчин в возрасте 25—45 лет. Развивается обычно после прямого удара в область медиального мыщелка бедренной кости, насильственного отведения голени или резкого некоординированного сокращения приводящих мышц бедра. Травма сопровождается кровоизлиянием в сухожилие большой приводящей мышцы или большеберцовую коллатеральную связку. На месте кровоизлияния с течением времени в результате периостальной оссификации или метаплазии соединительнотканных элементов может развиться обызвествление или окостенение (см. Оссификаты). Микроскопически участок оссификации представляет собой костную ткань, состоящую из тонких пластинок, между к-рыми имеются широкие костномозговые пространства.
Основные симптомы П.—Ш. б.— нарушение функции конечности, боль в области медиального надмыщелка бедренной кости при движениях в коленном суставе и пальпации, длительный отек коленного сустава, ограничение его подвижности, позднее — атрофия мышц бедра. В целях диагностики проводят рентгенол, исследование. Через 3 нед. после травмы на рентгенограммах области коленного сустава обнаруживается костная тень в форме скобки, серпа или треугольника в типичном месте — у верхнего края медиального надмыщелка бедренной кости параллельно его корковому веществу, отделенная от надмыщелка светлым промежутком (рис.).
Дифференциальный диагноз проводят с краевым переломом мыщелка бедренной кости или отрывом пластинки коркового вещества сухожилием большой приводящей мышцы. Эти повреждения выявляются сразу после травмы, а на мыщелке определяется дефект, соответствующий месту отрыва костного фрагмента.
Сходную клин, картину имеет эпи-кон ди лит мыщелка бедренной кости, но при нем отсутствуют рентгенол, признаки болезни.
В острой стадии заболевания показана иммобилизация конечности гипсовой лонгетой на 2 нед. Хороший терапевтический эффект дают диатермия, электрофорез с новокаином, диадинамические токи Бернара, ультразвук. В запущенных случаях рекомендуются 3—4 инъекции 15 — 20 мл 1% р-ра новокаина в область надмыщелка вокруг обызвествленного участка или гидрокортизона с новокаином с интервалом между инъекциями 3—4 дня. Крайне редко, при безуспешном длительном консервативном лечении, показано удаление оссификата с тщательным гемостазом.
После операции в части случаев формируется новый оссификат на месте удаленного.
Прогноз благоприятный, лечение приводит к восстановлению функции конечности, иногда рентгенологически обнаруживается обратное развитие обызвествления.
Профилактика заболевания заключается в своевременном и полноценном лечении повреждений коленного сустава.
Библиография: Корж А. А. Гетеротопические травматические оссификации, с. 91, М., 1963; Pellegrini A. Ossificazio-ne traumatica del legamento collaterale tibiale dell’ articolazione del ginocchio sinistro, Clin. moderna, v. 11, p. 433, 1905; Stieda A. t)ber eine typische Verletzung am unteren Femurende, Langenbecks Arch. klin. Chir., Bd 85, S. 815, 1908.
Болезнь Пеллегрини-Штида
Консультация специалиста
Ортопед Силаев Александр Константинович, ортопед-травматолог хирург
Болезнь Пеллегрини-Штида
Болезнь Пеллегрини – Штида развивается в результате травм коленных сочленений. Данный синдром характеризуется формированием оссификатов костей. На начальных стадиях редко проявляются симптомы, что приводит к поздней диагностике и лечению и, как следствие, рискам осложнений.
Предрасположенность к данному синдрому отмечают у представителей мужского пола в возрастной категории от двадцати пяти до сорока пяти лет, ведущих деятельность в сферах тяжелых физических работ, либо же в спортивных сферах.
Причины возникновения болезни Пеллегрини-Штида
Основным фактором формирования синдрома служит механическое травмирование прямого типа области центрального надмыщелка бедренной области, либо же резкое отведение голени, а также резкие сокращения тканей большой приводящей мышцы зоны бедра. Отмечают ряд состояний патологического характера, обусловливающих возникновение синдрома:
При травмировании колена может проявляться кровотечение внутреннего типа.
Симптомы заболевания и диагностика
Специалисты отмечают ряд наиболее распространенных симптомов болезни Пеллегрини-Штида:
При диагностике заболевания необходимо внимательно собрать анамнез и провести осмотр больного с пальпацией. Также используют рентгенологические методики обследования. На ранних этапах симптомы совпадают с симптоматикой ушибов различного характера, поэтому необходимо проведение тщательной процедуры диагностического характера.
По прошествии четырех недель с момента получения травмы рентгенологическая диагностика позволяет обнаружить оссификат неправильной формы, нередко в виде своеобразного серпа либо скобы. При этом кость бедра отделяется небольшим просветом.
На сегодняшний день врачи травматологи-ортопеды клиники «АндроМеда» применяют консервативное лечения болезни Пеллегрини-Штида и методики хирургического характера.
Консервативный метод лечения включает в себя медикаментозный и физиотерапевтический методы. Назначается курс инъекций новокаина либо другого обезболивающего с гидрокортизоном в зону образования костного типа. При этом в комплексе проводится терапия ультразвукового типа, электрофорез, процедуры диатермии и курс других видов терапии в зависимости от особенностей заболевания.
Оперативное вмешательство необходимо при неэффективности терапии консервативного типа на протяжении трех месяцев, а также определение положения оссификата очень близко к стволам нервного типа и его врастание в полость сустава и рисках других осложнений.
Очень важным фактором является грамотное проведение послеоперационной терапии, так как существуют прямые риски рецидива. В процессе реабилитации используют электрофорез, гидрокинезотерапию и гимнастику лечебного характера.
В случаях своевременного обращения к специалистам и правильном назначении терапии прогноз в большинстве случаев благоприятный и наблюдается полное выздоровление пациента.
Болезнь Пеллегрини-Штида — цены в Санкт-Петербурге (СПб) лечения
Узнать цены, сколько стоит лечение болезни Пеллегрини-Штида в СПб, во сколько обойдутся все расходы на хирургическую операцию лечения болезни Пеллегрини-Штида — можно по телефонам клиники или на первом приеме у врача-специалиста нашей клиники.
| Лечение болезни Пеллегрини-Штида, цена | 2 000-10 000 руб. |
| Консультация врача-специалиста по лечению болезни Пеллегрини-Штида, цена | 600-1 600 руб. |
Как записаться
Записаться на лечение болезни Пеллегрини-Штида в СПб онлайн можно прямо сейчас на сайте, заполнив «Записаться на прием» или по телефону клиники
Болезнь Пеллегрини-Штида: причины, симптомы и методы лечения
Пеллегрини — Штида болезнь (m. Pellegrini — Stied), перитендинит коленного сустава, тени или перелом Штида, болезнь Штида — Пеллегрини, посттравматическая паракондилярная оссификация бедра, параоссальная сопутствующая тень Пеллегрини, Келлера — Пеллегрини — Штида болезнь. Впервые описал в 1905 г. итальянский врач Pellegrini A., а в 1907 г. — немецкий хирург Stied A. Оссификат, расположенный в мягких тканях в области внутреннего мыщелка бедра. Что это такое, какие причины возникновения и симптомы, а также методы лечения, рассмотрим дальше.
Особенности и общее описание
Болезнь Пеллегрини-Штида — это патологическое разрастание кости, характеризующееся латентной клинической картиной. Если говорить научным языком, то речь идет об оссификации параатикулярных тканей в зоне надмыщелка колена. Возникает заболевание чаще всего по причине травмы или регулярной микротравматизации на фоне существенных нагрузок на сочленение.
Развитие патологического процесса начинается с образования в мышечных тканях порывов сухожилий, некротизированных очагов. Прогрессирование может осложняться реактивным периартритом. Сначала в патологический процесс вовлекается сухожилие, а затем синовиальные ткани. Периартрит приводит к тендобурситу. В результате этого мягкие ткани в структуре колена отекают. При этом пациент уже испытывает трудности с передвижением, его мучают постоянные сильные боли. Грамотно подобранная терапия приводит к исчезновению симптомов. В противном случае выявляются остаточные проявления болезни Пеллегрини-Штида, что приводит к трансформации ее в хроническую патологию.
Описание заболевания
А. Пеллегрини описывал заболевание по клиническим и рентгенологическим исследованиям. По его предположению, патологическая морфология представляет кальциноз большеберцовых связок коленного сустава. А. Шти́да описал формирование гетеротопических оссификатов как результат отрыва костных отломков бедренного надмыщелка из-за травмирования или непреднамеренного резкого сокращения мышц бедра.
По мнению российских медиков в основе заболевания искаженная реакция восстановительных ресурсов на необходимость восстановления обызвествленных и поврежденных гетеротопическими костными наростами тканей.
Метаплазия возникает также на основе генетической предрасположенности, из-за травм, внутренних кровоизлияний и отмирания тканей.
Патология характеризуется возникновением очагов костных образований гетеротопического типа, которые растут независимо от основных костных тканей на околосуставных мягких тканях.
В МКБ-10 в классах M70-M79, объединяющих «Другие болезни мягких тканей», болезнь Пеллегрини-Штиды обозначена кодом M76.4 под названием «Большеберцовый коллатеральный бурсит».
Болезнь имеет насколько форм развития:
При простом развитии периартрита боли минимальные, ощущаются в пораженном суставе при резких движениях. Начинается незначительное ограничение подвижности, возможно легкое прихрамывание.
Острый периартрит развивается после травмы или при отсутствии своевременного лечения.
Хронический периартрит, или «блокированный сустав», развивается несколько лет, в мягких тканях формируются необратимые изменения.
Различают первичную и вторичную форму синдрома Пеллегрини-Штиды. Вторичный синдром развивается на фоне другого заболевания.
Основные причины
Предрасположенность к заболеванию имеют мужчины в возрасте от 25 до 45 лет, ежедневная работа которых непосредственно связана со спортом или физической активностью. Провоцирующими факторами выступают прямая механическая травма бедра, резкое отведение голени. Кроме того, сопутствовать болезни Пеллегрини-Штида могут следующие факторы:
Также медики предупреждают о наследственной предрасположенности к патологии. Это обусловлено генетическими особенностями разрастания костей. Наличие близких родственников с ее проявлениями резко увеличивает вероятность повторения диагноза в семье. Однако даже в этом случае понадобится пусковой механизм в виде травмы.
Причины синдрома
Факторы, увеличивающие риск возникновения периартрита:
Воздействие одного или нескольких из этих факторов провоцирует повышенное окостенение в районе медиальных надмыщелков колена. Огромное значение в развитии болезни играет наследственность и наличие болезни у одного из ближайших родственников. Это связано с генетически заложенными особенностями разрастания костей. Но даже в таком случае для развития заболевания Пеллегрини-Штида понадобиться тяжелая травма или длительная микротравматизация.
Клиническая картина
Длительное время болезнь Пеллегрини-Штида коленного сустава может протекать бессимптомно. При этом пациенты часто жалуются на дискомфорт в этой области, который только усиливается после физической нагрузки или занятий спортом. По мере прогрессирования недуга клиническая картина дополняется отечностью, появлением боли, покраснением кожи вокруг пораженного сустава, повышением температуры в этой области. Кроме того, могут возникать трудности с передвижением, меняется походка и появляется хромота. В случае продолжительного патологического процесса сокращается объем двигательной активности. На финальных стадиях заболевания человек утрачивает способность совершать полноценные движения в коленном суставе, возникает анкилоз.
Симптомы обызвествляющего периартрита

Покраснение кожи в области колена — один из симптомов болезни
Важные проявления патологии – поражение тканей, уплотнения и узелки в мышечных тканях, болезненные при пальпации или во время движения. Сами мышцы становятся напряженными. Признаки патологии зависят от места ее локализации.
Синдром Пеллегрини-Штиды в коленном суставе характеризуется патологией мышечных сухожилий, локализуется на окружающих сустав мягких тканях.
Болезнь существенно ухудшает качество жизни: приносит дискомфорт, нарушение сна из-за болей, страдания. При отсутствии своевременного лечения ограничивается работоспособность, возможность свободного движения.
Методы диагностики
Заподозрить болезнь Пеллегрини-Штида коленного сустава доктор может уже после физического осмотра и пальпации пораженной области. Для подтверждения диагноза пациенту назначается рентгенографическое исследование одновременно в нескольких проекциях. При выраженном патологическом процессе на снимке четко визуализируются избыточные костные разрастания в области больного коленного сустава. С целью определения степени поражения требуется проведение МРТ и КТ. Обязательным является и анализ крови для определения количества кальция в организме.
Симптомы болезни Пеллегрини-Штида
Начало патологических изменений характеризуется образованием в надкостных мышечных тканях порывов сухожилий, очагов некроза. Внешних проявлений еще нет, поэтому болезнь Пеллегрини-Штиды на коленных суставах часто остается без лечения.
Прогрессирование болезни проявляется выраженной симптоматикой, реактивным периартритом. Сначала поражается сухожилие, затем патология затрагивает синовиальные ткани.
Характерные признаки заболевания коленного сустава:
Болезнь Пеллегрини Штида может иметь схожие симптомы и признаки с другими заболеваниями коленного сустава, поэтому для постановки точного диагноза обратитесь к врачу.
Консервативная терапия
Проводить лечение болезни Пеллегрини-Штида возможно двумя способами. Один из них — консервативный, другой — оперативный. К первому варианту прибегают на начальных стадиях недуга. Обычно назначают нестероидные противовоспалительные препараты. В случае прогрессирования болезни требуется воздействие новокаиновых блокад и гормональных средств. Все медикаменты, а также их дозировку, врач подбирает в индивидуальном порядке.
Одновременно с приемом лекарственных препаратов рекомендуется физиотерапевтическое лечение с целью улучшения кровообращения в зоне поражения. Особой эффективностью характеризуются следующие процедуры: электромассаж, грязевые аппликации, магнитно-лазерные процедуры, ультразвук, электрофорез.
Диагностические приемы
Для подтверждения болезни Пеллегрини-Штида, кроме анамнеза и пальпации, назначают рентгенологический метод обследования. На четвертой неделе после травмы на снимках визуализируется неправильной формы оссификат — в виде серпа или скобки. Бедренную кость от образования отделяет тонкая черточка просветления. Встречаются случаи негативного рентгенологического обследования, когда пальпаторные данные подтверждают наличие нехарактерной твердой структуры коленного сустава. Тогда следует повторно сделать снимок конечности в ротационном положении (внешнем или внутреннем) на 20 градусов. Дифференцируют синдром с отрывным закрытым переломом внутреннего надмыщелка кости бедра.
Необходимость проведения операции
Лечение болезни Пеллегрини-Штида коленного сустава хирургическим путем показано при сокращении объема двигательной активности в пораженной конечности. В ходе операции врач удаляет разросшуюся кость и измененный хрящ. Последний заменяется собственными аналогичными элементами пациента, забранными из других отделов тела.
После хирургического вмешательства требуется продолжительный период реабилитации во избежание случаев рецидива. Пациенту назначается гемостаз, электрофорез с «Лидазой», гидрокинезотерапия и курс ЛФК.
Лечение патологии
Терапия заболевания Пеллегрини-Штида должна быть комплексной и включать терапевтические методики, которые используются на ранних стадиях развития процесса. В тяжелых случаях применяется оперативное вмешательство. Как дополнительный метод до основной терапии используют народные методы лечения. На начальных этапах болезни используют нестероидные противовоспалительные препараты, которые снимают признаки воспаления и уменьшают болевой синдром. А также показаны миорелаксанты, хондропротекторы и витаминные комплексы.
Полезной будет фитотерапия с использованием отваров противовоспалительных трав.
При уменьшении объема двигательной активности конечность проводится операция. В ее ходе удаляется разросшаяся кость, а измененный хрящ удаляется и заменяется собственными хрящевыми тканями, взятыми из других частей тела. После выполнения оперативного вмешательства пациенту требуется длительный период реабилитации. Для этого проводится комплекс физиотерапевтических мероприятий, назначается лечебный массаж и восстановительная гимнастика.
Прогноз на выздоровление
При своевременном и грамотном лечении, а также соблюдении со стороны больного терапевтических рекомендаций, прогноз на выздоровление благоприятный. После реабилитационного периода пораженная конечность со временем восстанавливает свои функции. Однако вероятность возвращения недуга не исключается.
Профилактика случаев рецидива сводится к предупреждению травм колена, исключению интенсивных занятий спортом и физических нагрузок. Только при таком подходе можно избежать повторения болезни или ее трансформации в хроническую стадию.
Необходимое лечение
В терапии обызвествляющего периартрита коленного сустава применят следующие методы лечения:
После проведенного хирургического вмешательства есть риск повторного формирования обызвествленной структуры. Для снижения шансов рецидива проводят тщательный гемостаз, назначают электрофорез с «Лидазой», курс «Индометацина», гидрокинезотерапию и лечебную гимнастику. При полном объеме терапии прогноз для жизни и здоровья пациента благоприятный. Своевременное лечение способствует абсолютному возобновлению функций нижней конечности.
Болезнь Форестье
Длительное время считалось, что болезнь Форестье ограничивается оссификацией связок позвоночника, но с середины 70-х гг. все большее распространение получает представление о генерализованном характере патологического процесса, который захватывает многие связки и сухожилия как позвоночника, так и периферического скелета. Первоначальные изменения в виде очагов метаплазии соединительной ткани в хрящевую, а затем костную выявляются в местах прикрепления связок и сухожилий к костям (болезнь Форестье также характеризуется образованием остеофитов и шпор, кальцификацией мягких тканей). Наиболее постоянно процесс эктопического костеобразования отмечается в передней продольной связке позвоночника, собственной связке надколенника, местах прикрепления сухожилий мышц к подвздошным костям, подошвенном апоневрозе, иногда в задней продольной связке позвоночника.
Заболевание редкое, в 2 раза чаще встречается у мужчин, чем у женщин, преимущественно в возрасте старше 50 лет.
Болезнь Форестье может развиваться на фоне сахарного диабета, чаще наблюдается у больных с ожирением и артериальной гипертензией.
Патоморфология: Передняя продольная связка позвоночника имеет внутренний камбиальный слой и для позвоночника является надкостницей, которая при определенных условиях продуцирует костную ткань. Такие условия создаются при отрывах связки от места ее прикрепления, что приводит к характерным изменениям, обозначаемым спондилезом. При болезни Форестье передняя продольная связка также активно продуцирует кость. Этот процесс начинается вблизи межпозвонковых дисков, причем одновременно на нескольких уровнях позвоночного столба. По мере продуцирования кости передняя продольная связка отодвигается от позвоночника, все время непосредственно покрывая позвоночный столб, а, вовсе не отслаиваясь от него, как пишут некоторые авторы. Эти гиперостозные напластования, прочно сросшиеся с телами позвонков, покрывают их спереди и по бокам, лишая их в конце концов всякой подвижности.
Частота фиксирующего гиперостоза с возрастом повышается.
Клинические проявления: характерны жалобы на дискомфорт, скованность, реже на боли в грудном отделе позвоночника. Эти ощущения усиливаются утром после сна, к концу рабочего дня, после физической нагрузки, длительного нахождения в одной позе, на холоде. При распространении процесса на шейный и поясничный отделы позвоночника указанные ощущения могут отмечаться и в этих отделах. У одних больных неприятные ощущения постоянны, у других возникают эпизодически. Степень выраженности их варьирует, но редко бывает значительной.
Нередко, особенно в преклонном возрасте, жалобы полностью отсутствуют. В единичных случаях при очень значительном утолщении передней продольной связки позвоночника может возникнуть сдавление пищевода, что затрудняет прохождение твердой пищи.
Параллелизм между клинической или рентгенологической картиной заболевания отсутствует.
Первые клинические симптомы могут начаться за 10—15 лет до появления характерных рентгенологических изменений.
В то же время, иногда болевой синдром (разной выраженности и характера) нельзя с полной уверенностью отнести к симптомам именно этой патологии, поскольку у пациентов, как правило, имеются и другие дистрофические изменения позвоночника.
Чаще всего больных беспокоят:
•скованность в грудном (реже в шейном и поясничном) отделе позвоночника в утренние и вечерние часы
•иногда дисфагия (вследствие давления шейными остеофитами на пищевод)
•боли в пяточных костях, локтевых суставах и плечевых суставах, реже в области таза
•отмечаются локальные участки болезненности мягких тканей, кальцификация связок надколенника, ахилловых сухожилий, квадрицепсов.
Боли обычно кратковременные, но могут принимать стойкий характер.
Количество периферических гиперостозов, выявленных рентгенологически, всегда значительно превышает число болевых зон. Видимо, клиническая симптоматика определяется не самими гиперостозами связок и сухожилий, а эпизодическим развитием реактивного воспаления этих структур в процессе оссификации.
В случае значительной выраженности периферических гиперостозов, особенно в локтевых или пяточных областях, их можно пропальпировать. При реактивном воспалении этих структур отмечаются локальная болезненность, иногда припухлость окружающих тканей.
В случае оссификации задней продольной связки позвоночника и сдавления спинного мозга развиваются неврологические нарушения, характерные для шейной миелопатии, вплоть до тетраплегии.
Рентгенологическая картина фиксирующего гиперостоза позвоночника, если рассматривать изменения на уровне одного сегмента, особенно в начале заболевания, ничем не отличается от таковой при спондилезе поскольку в том и в другом случае механизм костеобразования и его локализация одинаковы.
Но причины этих изменений различны:
•при спондилезе костеобразование происходит на одном ограниченном участке, протекает быстро и прекращается
•при болезни Форестье оно начинается сразу на многих участках и длительно, неуклонно нарастает
Причина, вызывающая костеобразовательную функцию передней продольной связки, пока неизвестна.
На ранних этапах заболевания отличить болезнь Форестье от остеохондроза и спондилеза, если рассматривать лишь один сегмент и при анализе снимка в прямой проекции невозможно. Облегчает задачу выявление распространенного процесса при болезни Форестье, для чего иногда необходимо исследовать все отделы позвоночника и необходим просмотр рентгенограмм, произведенных в боковой проекции:
•при остеохондрозе и спондилезе позвоночника отчетливо видно, что оссификации подверглись лишь структуры на уровне межпозвоночных дисков
•для болезни Форестье характерна оссификация передней продольной связки как на уровне межпозвоночных дисков, так и прежде всего на уровне тел позвонков
Все анатомические образования на заднем участке позвоночного столба при фиксирующем гиперостозе изменений не претерпевают. Дугоотростчатые, крестцово-подвздошные, реберно-позвоночные суставы не страдают.
На рентгеновских снимках в прямой проекции в выраженных случаях позвоночник окружен по бокам лентовидными образованиями костной плотности с неровными контурами, как бы стекающими вдоль позвоночного столба, выгибаясь на уровне межпозвоночных дисков и соприкасаясь с телами позвонков. Позвоночник на определенных уровнях становится как бы закованным вновь образованной костной тканью (анкилозирующий гиперостоз позвоночника).
Специфика гиперостоза на различных уровня позвоночного столба:
•При вовлечении в процесс шейного отдела костные напластования видны обычно не в виде сплошной полосы, а фрагментарно на уровне от С3 до Тh2-Тh3.
•Поражение грудного отдела всегда больше выражено в его средней части и справа.
•Поясничный отдел поражается на всем протяжении, но вначале костеобразование идет в основном в околодисковых зонах, больше слева. Мощные костные разрастания в околодисковых зонах придают позвоночнику характерный вид.
Каких-либо характерных лабораторных изменений, в том числе повышения показателей воспаления, при исследовании крови не находят; довольно часто отмечают гипергликемию.
Дифференциальная диагностика
1. На ранней стадии формирования фиксирующего гиперостоза его необходимо дифференцировать прежде всего от спондилеза, а в случае поражения поясничного отдела такое разделение требуется даже при выраженных формах заболевания. Правильный диагноз помогают установить распространенность поражений при фиксирующем гиперостозе и исследование грудного отдела в сомнительных случаях. Рентгенографию необходимо проводить обязательно в двух проекциях.
2. Начальные формы болезни Форестье необходимо отличать также от болезни Бехтерева (анкилозирующий спондилит).
Для фиксирующего гиперостоза характерно:
•узлы костеобразования вблизи межпозвонковых дисков
•даже в начальных стадиях, отсутствие остеопороза, поражений крестцово-подвздошных и дугоотростчатых суставов, изменений крови и биохимических показателей
•пожилой возраст больных
Болезнь же Бехтерева сопровождается:
•изменением тел позвонков, принимающих прямоугольную форму с заостренными углами
•образованием тонких нежных костных перемычек от позвонка к позвонку через диски
•выраженным остеопорозом позвоночника
•поражением, как правило, крестцово-подвздошных суставов, реже дугоотростчатых
•характерными изменениями крови и биохимических показателей
•возникает преимущественно у лиц молодого возраста
Рентгенологическая картина сформировавшегося выраженного фиксирующего гиперостоза настолько патогномонична, что дифференциальной диагностики не требуется.
Диагноз основывается на данных рентгенографии позвоночника.
Диагноз болезни Форестье считается достоверным, если:
•определяется непрерывное окостенение передней продольной связки на протяжении не менее четырех последовательных сегментов позвоночника вдоль переднелатеральной его части
•при условии отсутствия в этой области признаков остеохондроза, а также рентгенологических признаков сакроилеита.
•при рентгенографии различных отделов периферического скелета выявляются окостенение мест прикрепления сухожилий и связок к костям в виде шпор, бахромы, а иногда оссификация капсул суставов
Лечение
•специфического лечения не разработано
•при неприятных ощущениях в области позвоночника применяют массаж, тепловые процедуры, ЛФК, различные виды физиотерапии, бальнеотерапию, нестероидные противовоспалительные средства (индометацин и др.)
•при болях в периферических отделах скелета наиболее эффективны инфильтрация болезненных зон кортикостероидами и анестетиками, назначение фонофореза гидрокортизона, аппликации противовоспалительных мазей
Прогноз для жизни благоприятный при отсутствии поражения задней продольной связки позвоночника.