болит сидалечник в две ягодица отдает боль ужасная что делать
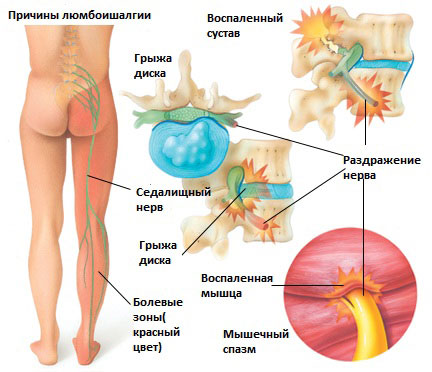
Люмбоишалгия
Для люмбоишалгии характерны один или несколько симптомов:
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
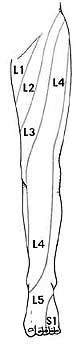
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
Симптомы
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
По результатам консультации будут назначены диагностика и/или лечение.
Боль в ягодице – возможные причины возникновения
Содержание
Ягодица состоит из мышц, жировых тканей и множества различных кровяных сосудов и нервных окончаний, повреждения которых чреваты опасностью для общего здоровья человека. Возникновение боли в ягодице может свидетельствовать о различных патологиях мышечной, нервной, соединительной или костной ткани. Они, в свою очередь, могут быть вызваны травмой пояснично-крестцового отдела, инфекционным и воспалительным процессом, заболеванием мышц и связок ягодичной области.
Болезненные ощущения способны возникать как непосредственно в самой ягодице, так и отдаваться в эту зону при поражениях других органов (внутренних органов, позвоночника, крестца, копчика). Также они могут распространяться на всю нижнюю конечность, бедро, поясницу, паховую область.
В зависимости от того, что явилось первопричиной боли в ягодице, характер болевого синдрома в данной области может сильно отличаться. Это может быть как едва ощутимый дискомфорт, так и довольно мучительная боль. Поэтому настолько важна профессиональная диагностика – только поняв, из-за чего возникли болевые ощущения, удается не только ликвидировать их, но и вылечить основное заболевание и не допустить его осложнения.
Почему может возникать боль в ягодице?
Рассмотрим основные причины болезненных ощущений в ягодичной области:
Диагностика причин боли в ягодицах и их лечение
Чаще всего заболеваниями этой области занимаются хирурги, ортопеды, неврологи, травматологи, дерматологи. Изначально вы можете обратиться к врачу общего профиля – терапевту, который направит вас к соответствующему специалисту.
Для диагностики причины болей в ягодице применяют:
Исходя из результатов выбранного комплекса диагностики, пациенту могут быть назначены:
Обращайтесь в медицинский центр «Шифа»!
В нашем медицинском центре мы используем лучшее диагностическое оборудование современных брендов, что позволяет нам проводить точные и достоверные исследования, не ошибаясь с диагнозом. После выяснения причин болезненного синдрома в зоне ягодиц вам будет назначено грамотное и профессиональное лечение.
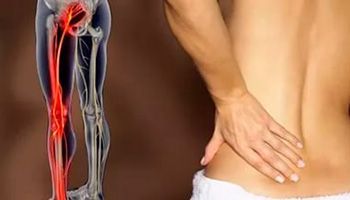
Боль в седалищном нерве
Нередко в Клинику боли ЦЭЛТ обращаются пациенты с жалобами на то, что у них болит седалищный нерв. Причина этого явления — ишиас: воспаление седалищного нерва, которое может возникнуть даже у абсолютно здоровых людей. Седалищный нерв — это парный нерв крестцового сплетения, который является самым толстым и самым длинным в организме человека. Он начинается в поясничной области, проходит через копчик, заднюю поверхность таза, по ногам и доходит до ступней.
Вот почему, когда болит седалищный нерв, болевые симптомы распространяются на поясницу и на нижние конечности. Ишиас не является отдельным заболеванием— как правило, он возникает вследствие других болезней. Если у вас болит седалищный нерв и вы не знаете, что делать, обращайтесь в нашу Клинику боли. Очень важно своевременно выявить причину такой симптоматики и начать лечение первичного заболевания.
Причины, по которым болит седалищный нерв
Ишиас (или, как его ещё называют, невралгия седалищного нерва) возникает вследствие следующих заболеваний:
Клинические проявления ишиаса
В большинстве случаев поражается один из седалищных нервов, поэтому и боль локализуется с одной стороны, однако поражение обоих нервов также встречается. Когда болит седалищный нерв, лечение, в первую очередь, направлено на уменьшение болевых ощущений. Они бывают настолько сильными, что пациент не может совершать движений не только конечностями, но и туловищем, поскольку каждое из них (в том числе и глубокие вдохи/выдохи) усиливают боль. Она имеет стреляющий или жгучий характер и отдаёт в ягодицу и ногу. Помимо этого, наблюдаются следующие клинические проявления:
Наши врачи
Диагностика боли в седалищном нерве
Болит седалищный нерв, и вы не знаете, чем его лечить? Обращайтесь за врачебной помощью! Специалисты Клиники боли ЦЭЛТ выяснят причину, которая вызвала это заболевание, и назначат его эффективное лечение. Перед тем как приступить к нему, наши врачи проводят осмотр пациента, проверяют рефлексы и определяют чувствительность кожи и собирают анамнез. Помимо этого, назначается:
В случае подозрения на наличие новообразования в области позвоночника назначается радиоизотопное диагностическое исследование.
Лечение боли в седалищном нерве
Для успешного лечения боли в седалищном нерве в Клинике боли ЦЭЛТ применяются современные методики:
Хотите быть здоровым и исключить из своей жизни приступы боли? Обращайтесь в Клинику боли ЦЭЛТ!
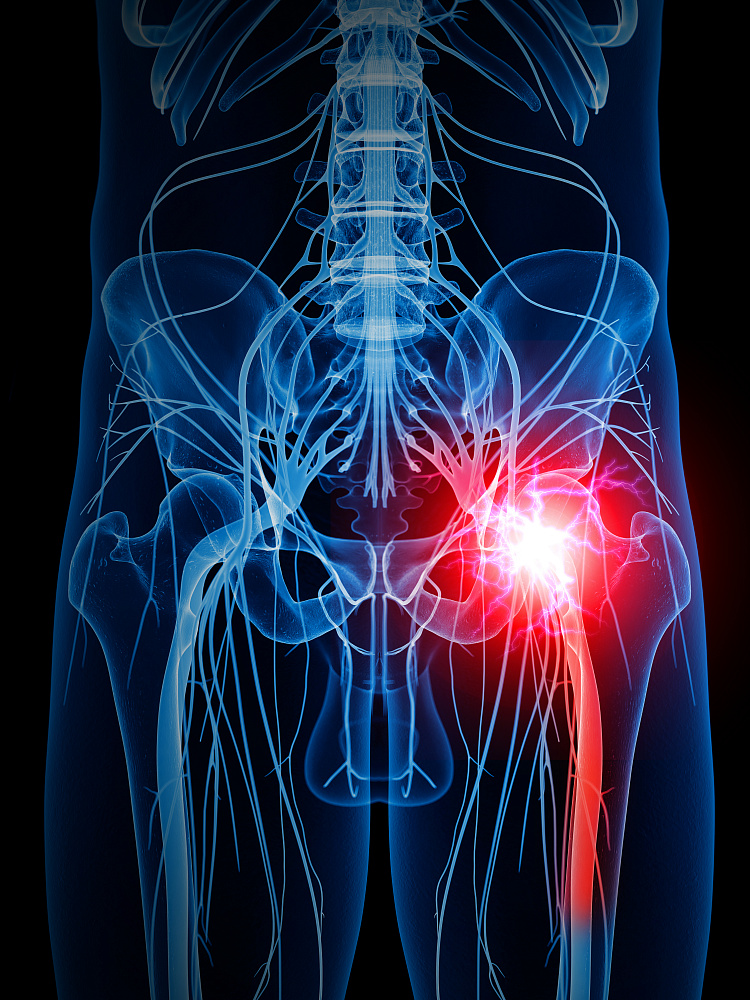
Защемление седалищного нерва причины, симптомы, методы лечения и профилактики
Защемление седалищного нерва или ишиас — сдавление и обусловленный им воспалительный процесс, который может быть как синдромом, так и проявлением других патологий. Проблема дает о себе знать болью разной интенсивности — от незначительного дискомфорта до изматывающих ощущений, нарушениями чувствительности в области таза, бедер и ягодиц, нарушениями походки. Многие пациенты жалуются на ухудшение подвижности ног, ослабление мышц и общее недомогание с повышением температуры тела.
Защемление могут спровоцировать остеохондроз, спондилолистёз, грыжи межпозвоночных дисков, синдром спинномозгового канала и другие патологии опорно-двигательного аппарата. Чтобы не допустить серьёзных осложнений, связанных с нарушением иннервации, при защемлении седалищного нерва следует немедленно обратиться к неврологу или ортопеду и пройти назначенный курс лечения.
Симптомы защемления седалищного нерва
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 17 Декабря 2021 года
Содержание статьи
Причины
Самая распространенная причина защемления седалищного нерва — остеохондроз. При заболевании происходит повреждение хрящей позвоночника, нарушение функций межпозвонковых дисков с сокращением расстояния между ними. Когда диски располагаются близко друг к другу, могут ставиться расположенные рядом нервы, в том числе седалищный.
К другим причинам развития патологии относятся:
Реже защемление седалищного нерва происходит на фоне других заболеваний и патологий, в том числе абсцессов, тромбов крупных сосудов, инфекционных процессов в области поясницы, фибромиалгии. Иногда нерв оказывается сдавленным растущими новообразованиями позвоночника, суставов, окружающих мышц — как доброкачественными, так и злокачественными.
Диагностика
Диагностикой ишиаса занимается врач-невропатолог. Он записывает жалобы, проводит осмотр пациента, тесты на синдромы посадки, Сикара и Легаса. Назначает аппаратную диагностику, чтобы исключить другие заболевания со схожей симптоматикой, например, болезнь Бехтерева, спондилит или миеломную болезнь. В числе рекомендованных аппаратных обследований — рентген, МРТ и КТ.
В клинике ЦМРТ проводят диагностику защемления седалищного нерва и выявляют патологию при помощи следующих аппаратных исследований:
Синдром грушевидной мышцы. Способы лечения.
Синдром грушевидной мышцы. Способы лечения.
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).
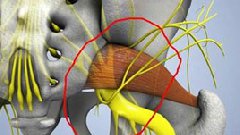
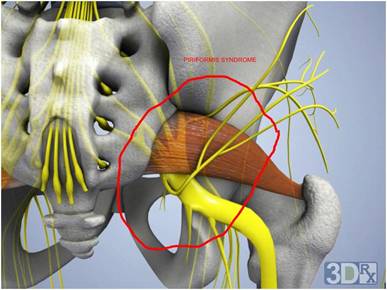
Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).
Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.
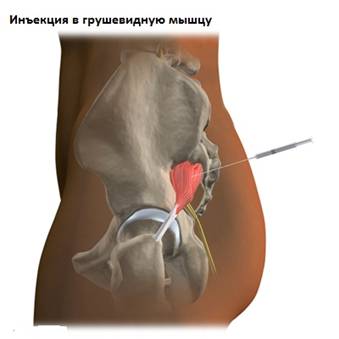
Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.