Что такое костный ревматизм
Артрит и ревматизм причины, симптомы, методы лечения и профилактики
Ревматизм – патология, возникающая после перенесенной стрептококковой инфекции. Она характеризуется воспалением соединительной ткани кровеносных сосудов, сердца и суставов. Нередко ревматизм начинается после ангины. Жертвами болезни становятся дети старше 3 лет и подростки с генетической предрасположенностью. Ревматизм способен атаковать нервную систему. В таком случае у пациента диагностируется хорея Если больной жалуется на боли в суставах, учащенное сердцебиение и одышку, возможно, что у него ревмокардит. Важно уметь отличать ревматизм от ревматоидного артрита. Для первого заболевания характерно поражение сердца, а для второго – костно-мышечной системы. При ревматоидном артрите пациента беспокоит утренняя скованность суставов, болевой синдром и распухшие кисти рук. Болезнь чаще всего у женщин, чем у мужчин. Это связано с особенностями гормональной системы. При отсутствии лечения артрит может привести к инвалидности.
Причины возникновения
На развитие ревматизма оказывают влияние следующие факторы:
Ревматоидный артрит возникает при частых простудных заболеваниях, хронических инфекционных патологиях, постоянных стрессах и травмах суставов. Также на его развитие влияет наследственная предрасположенность и переохлаждения.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Декабря 2021 года
Содержание статьи
О чем говорят артрит и ревматизм
Первые симптомы ревматизма обычно проявляются спустя 14-20 дней после ангины или фарингита. Пациент испытывает общее недомогание и боль в суставах, может резко повыситься температура тела.
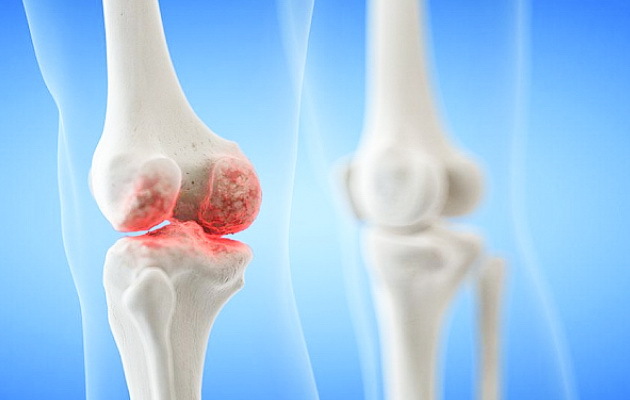
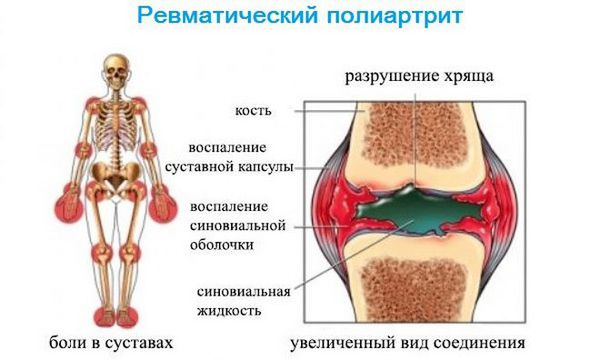
Иногда ревматизм протекает скрытно: температура поднимается незначительно, сердце и суставы работают, как у здорового человека. Обычно больной начинает бить тревогу, когда появляются артриты. Ревматизм способен поражать средние и крупные суставы. Пациента беспокоят боли в локтях, запястьях, коленях и стопах. Болевой синдром может резко возникнуть и так же исчезнуть. Но при этом заболевание продолжает прогрессировать, и в дальнейшем симптомы будут более выраженными.
При ревматизме человек испытывает слабость, повышенное потоотделение и одышку. Такие симптомы характерны для ревмокардита – воспаления сердца. У 25% пациентов заболевание вызывает порок сердца.
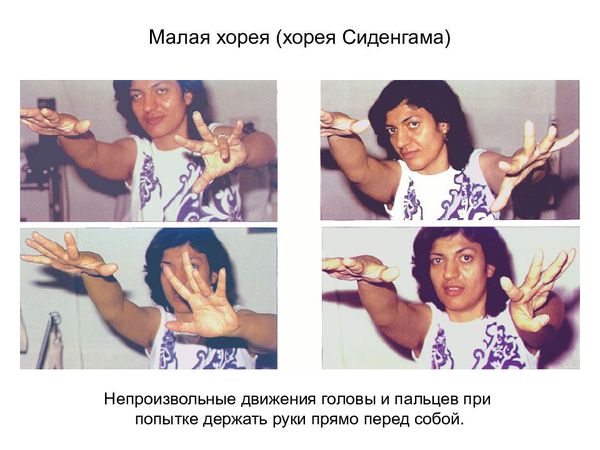
Если ревматизм поражает нервную систему, то у больного начинают непроизвольно двигаться мышцы конечностей, лица, шеи и туловища. У него отмечается нарушение почерка, несвязная речь и гримасы.
Ревматоидный артрит сопровождается болями в суставах, чувством усталости и сильной слабостью, повышенной потливостью, мышечной болью и повышением температуры тела. С прогрессированием заболевания пациента начинают беспокоить постоянные ноющие суставные боли, кожа вокруг сустава краснеет, появляется отечность. При пальпации человек ощущает боль, образуются ревматоидные узелки и наблюдается утренняя скованность.
С чем можно перепутать артрит и ревматизм
Артрит нередко путают с ревматизмом. Однако ревматизм возникает при наличии инфекционного агента, поражающего сердца, и только в некоторых случаях приводящее к проблемам с суставами.
Симптомы артрита схожи с клиническими признаками подагры. При подагре повышается уровень мочевой кислоты в крови, что приводит к отложению солей мочевой кислоты в суставе. Для заболевания характерна острая боль в суставах утром или ночью, опухание сустава, покраснение кожи вокруг него, повышение артериального давления, изжога, тошнота и отсутствие аппетита. Лечить подагру следует нестероидными противовоспалительными препаратами, глюкокортикостероидами, средствами, снижающими выработку мочевой кислоты, и гормональными средствами
Что делать?
При появлении негативной симптоматики следует обратиться за помощью к врачу и не заниматься самолечением. Любые эксперименты в домашних условиях грозят опасными последствиями. При неправильном лечении ревматизм может привести к развитию стеноза клапанов, аритмии и сердечной недостаточности. Из-за формирования рубцов в сердце нарушается частота его сокращений, что провоцирует снижение кровотока.
Когда нужно обращаться к врачу? К какому врачу?
Обратиться к врачу необходимо при наличии таких признаков:
Лечением ревматизма и ревматоидного артрита занимается врач-ревматолог. Для диагностики этих заболеваний он анализирует клиническую картину и жалобы пациента, затем направляет его на сдачу биохимического и общего анализа крови. Также могут потребоваться рентгенография суставов, ультразвуковая диагностика суставов и внутренних органов, магнитно-резонансная томография и исследование синовиальной жидкости. При подозрении на ревматизм в 99% случаев проводят электрокардиографию. Она помогает выявить заболевание сердечной мышцы.
Как лечить?
Улучшить состояние пациента можно только при непрерывном и комплексном лечении. Оно заключается в применении медикаментов, выполнении физиопроцедур, ношении бандажей и ортопедических стелек для уменьшения нагрузок на пораженные суставы.
Медикаментозное лечение
Для снятия болевого синдрома и воспаления при артрите и ревматизме врач назначает нестероидные противовоспалительные препараты. Их вводят внутримышечно или внутривенно. В некоторых случаях используют глюкокортикостероиды. Снять мышечный спазм можно с помощью миорелаксантов. Для уменьшения отечности эффективно применять специальные мази. Если артрит возник на фоне стрессов, то в курс лечения входят антидепрессанты.
При ревматизме также назначают антибиотики пенициллинового и цефалоспоринового ряда, гамма-глобулины. Сочетание медикаментов зависит от степени тяжести патологии и вовлечения в процесс других органов.
Если ревматизм протекает с осложнениями, то могут понадобиться другие лекарственные средства. При сердечной недостаточности необходимо принимать препараты, снижающие артериальное давление, мочегонные лекарства и гликозиды. При поражениях центральной нервной системы применяют ноотропы и успокоительные средства.
Хирургическое лечение
Если медикаментозное лечение не принесло желаемого результата, требуется оперативное вмешательство. При ревматоидном артрите хирург проводит протезирование коленных и тазобедренных суставов. При защемлении запястного нерва назначают операцию в области канала запястья. Для предотвращения эрозии сустава и околосуставных тканей необходима синовэктомия.
Хирургическое лечение при ревматизме необходимо при выявлении у больного порока сердечной мышцы. К современным методикам терапии клапанных пороков относятся протезирование клапана, вальвулопластика открытого типа и вальвулопластика баллонного типа.
Консервативная терапия
Во время лечения артрита или ревматизма следует придерживаться диетического питания. В рационе должны присутствовать продукты, содержащие витамины A, С, E и группы B, микроэлементы и аминокислоты.
Хорошо зарекомендовали себя в борьбе с симптомами артрита и ревматизма такие физиотерапевтические процедуры:
Они снимают острый болевой синдром, улучшают микроциркуляцию крови, восстанавливают функции суставов и уменьшают отек.
Для профилактики застойных явлений и восстановления полноценного функционирования суставов полезно посещать массажиста и выполнять упражнения лечебной физкультуры.
Для расслабления мышц, снятия припухлости, улучшения кровообращения и уменьшения боли при ревматизме и артрите назначают иглорефлексотерапию. Облегчить течение артрита, снять боль и повысить иммунитет можно с помощью фитотерапии.
Когда симптомы ревматизма поутихнут, пациенту рекомендуют санаторно-курортное лечение на срок до 2 месяцев. В санатории он продолжает прием противовоспалительных препаратов и соблюдает диету. Также ему назначают лечебную гимнастику для нормализации работы сердца и легких.
Источники
Научная статья по специальности «Медицина и здравоохранение» на тему: «Современные способы лечения ревматизма», М. Н. Туребаев, М. Б. Жалымбетова, Л. А. Жусупбекова, С. Д. Сафина, Р. Х. Есмаканова, Д. К Тунгатарова
Текст научной статьи по специальности «Ревматология» на тему: «Дифференциальная диагностика ревматоидного артрита и подагры», С. А. Владимиров, М. С. Елисеев, С. Г. Раденска-Лоповок, В. Г. Барскова
Текст научной статьи по специальности «Медицина и здравоохранение» на тему: «Системные проявления ревматоидного артрита», Е. Л. Насонов, Д. Е. Каратеев, Д. В. Бестаев
Большая медицинская энциклопедия, раздел «Артриты»
Ревматизм суставов
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
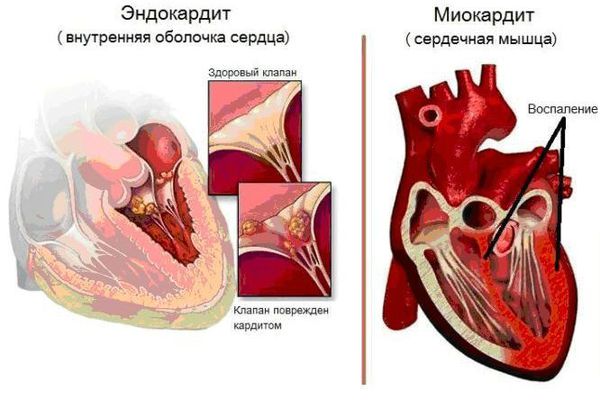
Поражение суставов при ревматизме — постинфекционно-иммунологическое заболевание с воспалением соединительной ткани сердечно сосудистой, дыхательной и суставной систем. Страдают дети и подростки в возрасте 6-15 лет, у взрослых патологию диагностируют крайне редко. Возникает после перенесенного фарингита, ангины. Характеризуется воспалением, лихорадкой, слабостью, суставной болью. Клиническая картина зависит от пораженного органа или системы.
Рассказывает специалист ЦМРТ
Дата публикации: 12 Июля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины ревматизма суставов
Основные причины воспаления соединительной ткани сердца и суставов следующие:
Патология активизируется при снижении иммунитета.
Симптомы патологии
При ревматическом поражении суставов наблюдаются следующие симптомы:
Чаще патология сопровождается кардитом. Особенность болезни — полное излечение при своевременном назначении адекватной противоревматической терапии.
Стадии развития
По классификации выделяют активную и неактивную фазы течения болезни. По характеру и продолжительности течения делят на следующие стадии:
По клиническим проявлениям:
Также выделяют дерматологическую форму — кольцевидная эритема, и хорею с выраженными неврологическими симптомами.
Как диагностировать
Что такое ревматизм суставов и как диагностируют патологию (симптомы схожи с большинством болезней суставов). Диагноз ставит врач ревматолог на основании результатов:
Инструментальная диагностика включает: рентген, ЭКГ, УЗИ, КТ.
МРТ – предпочтительный метод диагностики, выявляющий структурные изменения тканей в суставах, окружающих тканей, локализацию и распространенность инфекционно-воспалительного процесса.
К какому врачу обратиться
Лечением ревматизма суставов занимается врач-ревматолог. После диагностики могут понадобиться консультации инфекциониста, кардиолога, ортопеда или невролога. Восстановлением после лечения занимается физиотерапевт, врач ЛФК.
Ревматизм причины, симптомы, методы лечения и профилактики
Ревматизм — заболевание соединительных тканей воспалительного характера, чаще поражает систему сердца или опорно-двигательный аппарат. При отсутствии лечения болезнь затрагивает центральную нервную систему, провоцирует нарушение кровообмена. Требуется консультация врача.
Симптомы ревматизма
Существует несколько признаков, по которым можно распознать прогрессирование ревматизма:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Декабря 2021 года
Содержание статьи
Причины и факторы риска ревматизма
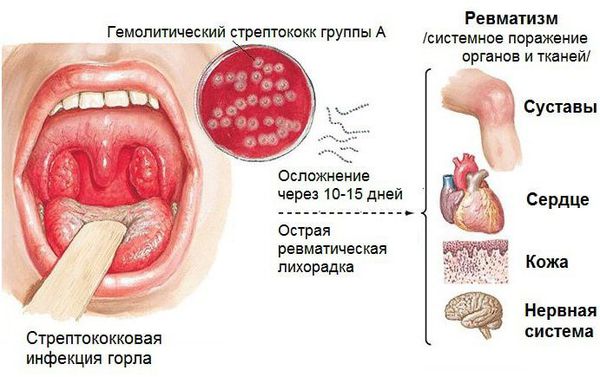
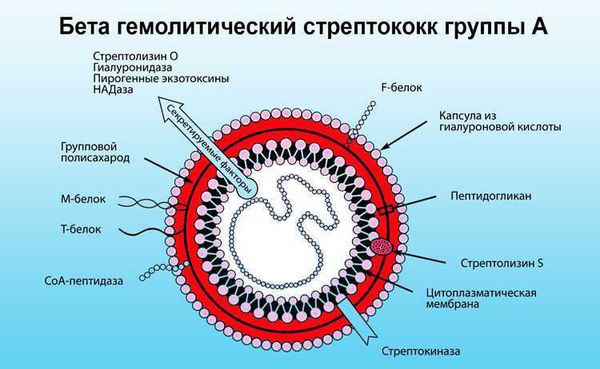
Развитие ревматизма всегда связано с инфицированием бета—гемолитическим стрептококком группы А, которые вызывает тонзиллиты, фарингиты, отиты, скарлатину и рожистое воспаление.
При этих заболеваниях организм борется с бактериями, с помощью антител — специальных белковых молекул, которые прикрепляются к особым участкам на поверхности микробов. Однако похожие участки есть на поверхности клеток соединительной ткани сердца, суставов и сосудов, и иногда антитела атакуют их и вызывают воспаление.
Чаще недуг прогрессирует после поражения стрептококками. Выделяют несколько факторов, увеличивающих вероятность развития ревматизма:
Стадии развития ревматизма
Выделяют две стадия болезни.
Разновидности
Выделяют несколько видов заболевания:
Ревматизм сердца
Характеризуется постоянными болезненными ощущениями в сердце, одышкой, учащенном ритме сердечной системы. Возможно образование отеков, которые сопровождаются чувством тяжести. Объясняется увеличением размером печени.
Ревматизм суставов
Характеризуется повреждением опорно-двигательного аппарата, сопровождающегося нарастающими болезненными ощущениями в крупных суставных тканях. Пораженная область отекает, ограничивается движение сустава. Избавиться от боли помогают нестероидные медикаментозные средства.
Кожный ревматизм
Характеризуется увеличением проницаемости капиллярных сосудов. В области ног возникают кровоизлияния, на кожных покровах образуются безболезненные уплотнения.
Ревматический плеврит
Диагностируется в 1 из 20 случаев прогрессирования ревматизма. Характеризуется развитием интенсивных болезненных ощущений, которые усиливаются при вдохе, а также увеличением температуры до 40 градусов. Возможны приступы сухого кашля, шумы в области грудной клетки. По мере развития заболевания отмечают лихорадку, одышку.
Ревматизм нервной системы
Абдоминальный синдром
Заболевание характеризуется внезапным развитием. У больного повышается температура, прогрессирует тошнота, нарушения стула, схватки желудочно-кишечного тракта.
Диагностика
Для постановки диагноза назначают ЭКГ, ультразвуковое исследование сердца, рентгенографию. Используют лабораторные методы: пациента направляют на общий анализ крови и иммунологический анализ. В сети клиник ЦМРТ для обнаружения заболевания рекомендуют прохождение следующих процедур:
Что такое ревматизм (острая ревматическая лихорадка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Семизаровой И. В., ревматолога со стажем в 33 года.
Определение болезни. Причины заболевания
Термин «ревматизм» в настоящее время употребляется в основном русскоязычной медициной. Согласно официальной международной терминологии, название заболевания — » острая ревматическая лихорадка». В обывательском понимании под термином «ревматизм» неверно подразумеваются исключительно заболевания опорно-двигательного аппарата.
Факторы риска развития ОРЛ
Этиология
Симптомы ревматизма
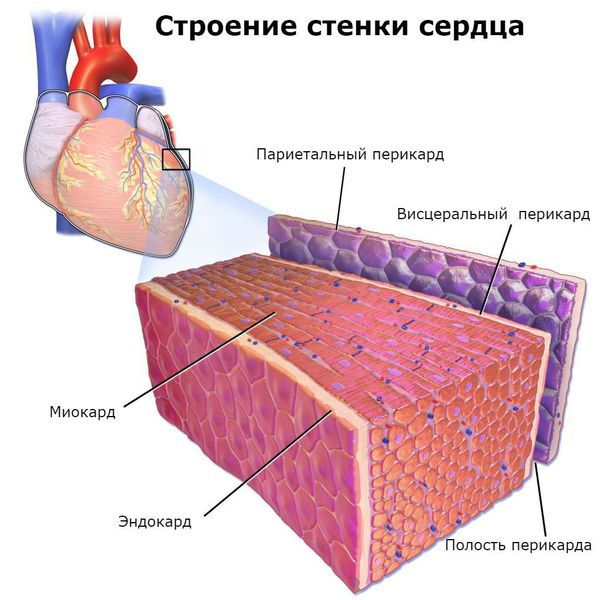
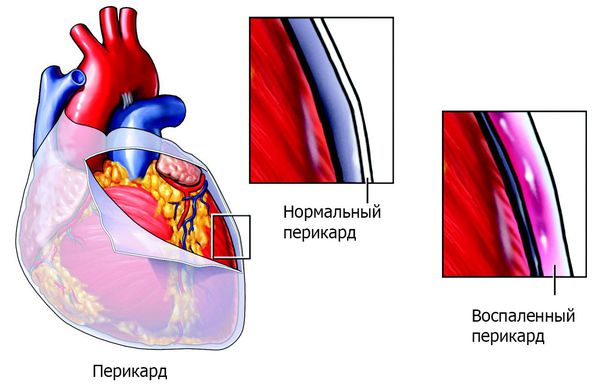
Основным, а в большинстве случаев и единственным проявлением ревматизма является поражение сердца, вызванное воспалением — ревмокардит (кардит). При ревмокардите происходит одновременное поражение миокарда и эндокарда. Это главный синдром, определяющий тяжесть и исход заболевания.
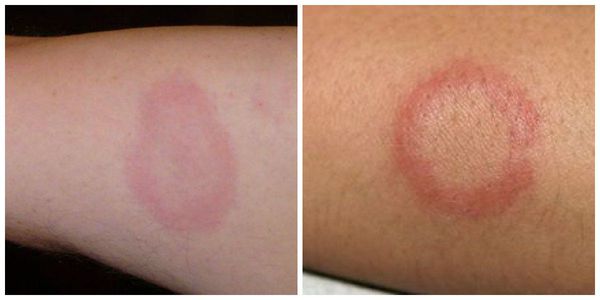
Кольцевидная эритема — редкое, но специфическое клиническое проявление ОРЛ. Она появляется в период наибольшей активности процесса примерно у 7-17 % детей. Кольцевидная эритема представляет собой незудящую сыпь бледно-розовой окраски. Она не возвышается над уровнем кожи, появляется на ногах, животе, шее, внутренней поверхности рук. Элементы сыпи имеют вид тонкого ободка, который исчезает при надавливании. Диаметр элементов — от нескольких миллиметров до ширины детской ладони.
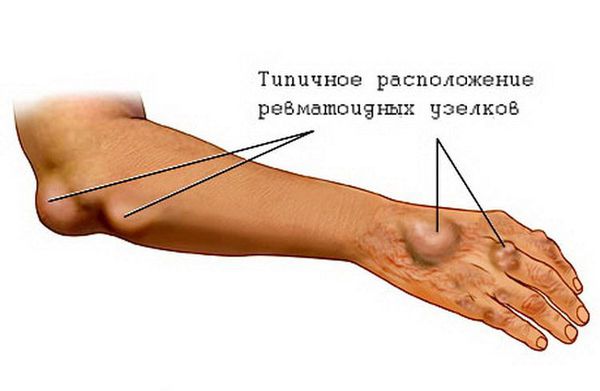
Подкожные ревматические узелки также являются редким признаком ОРЛ. Это округлые, плотные, безболезненные образования, варьирующие по размерам от 2 мм до 1-2 см. Они образуются в местах костных выступов (вдоль остистых отростков позвонков, краёв лопаток) или по ходу сухожилий (обычно в области голеностопных суставов). Иногда представляют собой скопления, состоящие из нескольких узелков. Часто сочетаются с тяжёлым кардитом.
Патогенез ревматизма
В ответ на проникновение стрептококковой инфекции организм начинает вырабатывать противострептококковые антитела. В то же время образуются иммунные комплексы, циркулирующие в крови и оседающие в микроциркуляторном русле. Стрептококк синтезирует токсины и ферменты. К токсинам относятся:
Ферменты — это гиалуронидаза, стрептокиназа и дезоксирибонуклеаза, они участвуют в развитии воспаления.
Установлено, что исход ревматизма определяется частотой формирования порока сердца, а частота формирования пороков сердца, в свою очередь, зависит от тяжести перенесённого ревмокардита. Известно также, что процент пороков сердца после первичного ревмокардита снизился в 2,5 раза. Следовательно, исход ревматизма стал более благоприятным.
Классификация и стадии развития ревматизма
Классификация и стадии развития заболевания
Код ревматизма по МКБ10 — 100-102.
По классификации Н.Д. Стражеско и В.Х. Василенко есть несколько стадий нарушения кровообращения:
По классификации Нью-Йоркской ассоциации кардиологов есть несколько функциональных классов (ФК):
Осложнения ревматизма
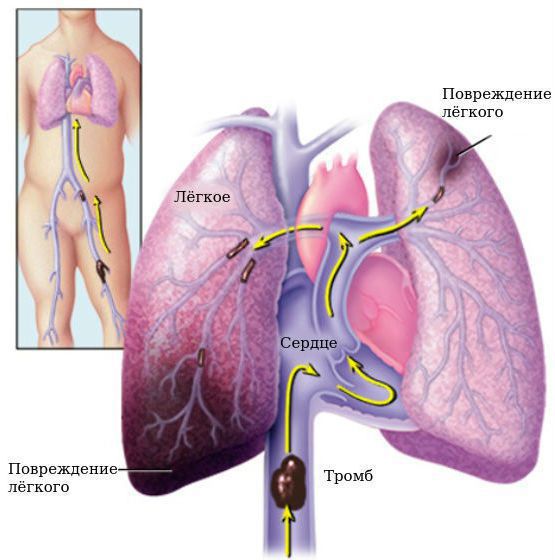
Осложнения при ОРЛ: тромбозы глубоких вен, тромбоэмболия лёгочных артерий, застойная сердечная недостаточность, инфекционный эндокардит, нарушение ритма и проводимости.
Тромбоэмболия лёгочной артерии — угрожающее жизни состояние, при котором из вен нижних конечностей или из левого предсердия отрывается тромб и закупоривает всю лёгочную артерию (при этом наступает смерть) или мелкие её ветви (в этом случае прогноз более благоприятный).
Сердечная недостаточность — это симптомокомплекс, характеризующийся одышкой, сердцебиениями, отёками нижних конечностей, увеличением печени. В начальной стадии эти признаки не так сильно выражены и могут быть обратимы. В конечной стадии они необратимы и заканчиваются летальным исходом.
Инфекционный эндокардит — инфекционное полипозно-язвенное воспаление эндокарда (внутренней оболочки сердца). При этом заболевании страдает не только сердце, но и другие внутренние органы. На сердечных клапанах образуются скопления микроорганизмов (вегетации), они могут отрываться от сердца и с током крови попадать в другие органы, например в мозг, почки, кишечник. Там они вызывают закупорку сосудов (тромбозы) с соответствующей тяжёлой клиникой вплоть до летального исхода.
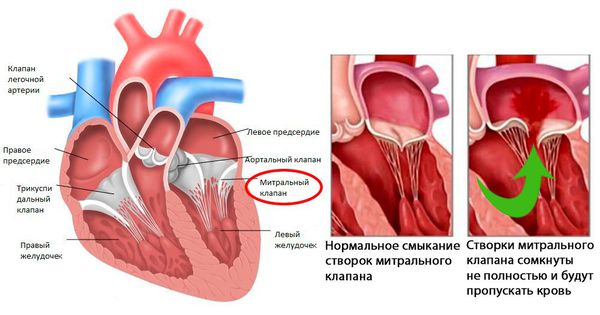
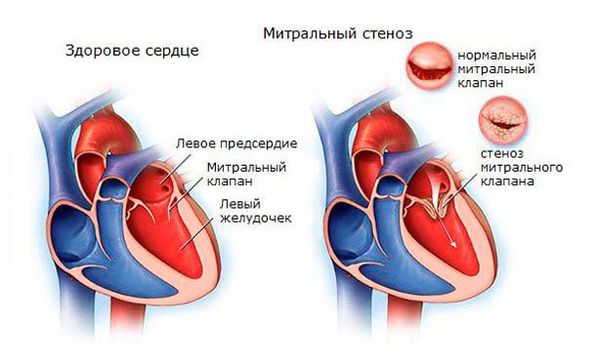
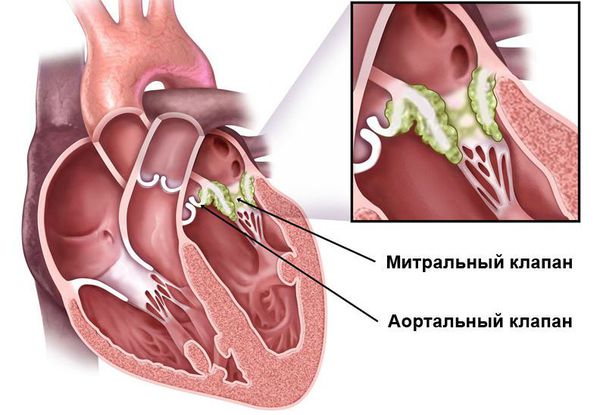
После перенесённой ОРЛ возможно формирование порока сердца. При возвратном (вторичном) ревмокардите число случаев последующего формирования порока сердца возрастает, особенно в подростковом возрасте. Ревматический процесс вызывает укорочение створок клапана (недостаточность) или сужение клапанного отверстия (стеноз). В результате возникают нарушения сердечного кровообращения и камеры сердца увеличиваются в размерах. Затем возникает и прогрессирует сердечная недостаточность.
Диагностика ревматизма
Для диагностики ОРЛ используют критерии Киселя — Джонса. Они были пересмотрены Американской кардиологической ассоциацией в 1992 году, а в 2003 году преобразованы Ассоциацией ревматологов России. Это очень важный шаг, так как он способствовал раннему распознаванию и правильной трактовке клинических явлений. Критерии Киселя — Джонса разделили на две группы: большие и малые.
К большим относятся:
Данные, подтверждающие предшествовавшую БГСА-инфекцию (бета-гемолитическую стрептококковую А инфекцию)
Вероятность ОРЛ высока, если подтверждено два момента:
Лабораторная диагностика
Инструментальные методы
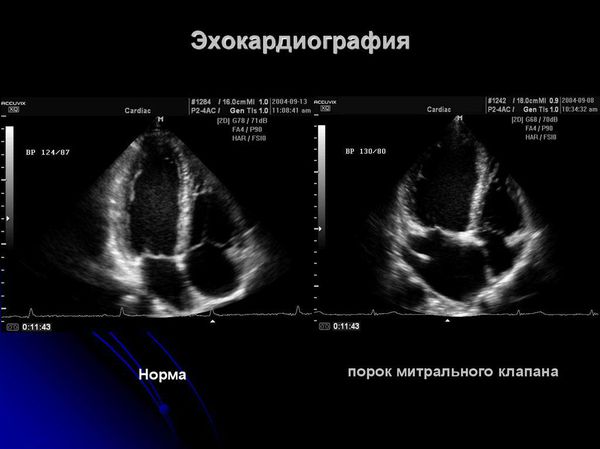
Для оценки поражения сердца применяют:
Дифференциальный диагноз
Лечение ревматизма
При ОРЛ, особенно с выраженным кардитом, больные должны соблюдать постельный режим в течение 2-3 недель. В дальнейшем необходимо включать комплексы лечебной гимнастики.
НПВП (нестероидные противовоспалительные препараты) назначают в следующих случаях:
НПВП имеют выраженный противовоспалительный эффект и в течение 10-14 дней помогают снизить проявления лихорадки, артрита, приводят к положительной динамике кардита, улучшению лабораторных показателей. При длительном применении НПВП могут вызвать побочные реакции: изменение клеточных элементов крови, поражение слизистой желудочно-кишечного тракта и др. [1] [3] [5] С целью контроля периодически проводят исследования кала на скрытую кровь, по показаниям выполняют фиброгастроскопию, определяют лейкоциты и тромбоциты в периферической крови.
Симптоматическая терапия заключается в коррекции сердечной недостаточности, которая может развиться у больных с ревматическими пороками сердца или активным воспалением тканей, образующих клапаны сердца. Симптоматическое лечение подразумевает использование по показаниям сердечных гликозидов, диуретиков, и-АПФ и бета-блокаторов. Для лечения хореи назначают противовоспалительные препараты, при выраженных гиперкинезах дополнительно применяют нейротропные средства: фенобарбитал 0,015-0,03 г 3-4 раза в сутки или «Финлепсин» 0,4 г\ сут.
Прогноз. Профилактика
При своевременном и правильном лечении прогноз благоприятный. Если формируется порок сердца, то в дальнейшем необходима хирургическая коррекция (протезирование, пластика).
Профилактика
В соответствии с рекомендациями Комитета экспертов Всемирной организации здравоохранения (ВОЗ) различают первичную профилактику ревматической лихорадки (профилактику первичной заболеваемости) и вторичную (профилактику рецидивов болезни).
Первичная профилактика — это комплекс общественных и индивидуальных мер, которые направлены на предупреждение заболеваемости ангинами, фарингитами. Комплекс включает закаливание, повышение жизненного уровня, улучшение жилищных условий, обязательные прогулки на свежем воздухе.
Очень важно раннее лечение ангин и других острых заболеваний верхних дыхательных путей, вызванных стрептококком. Любое лечение ангины должно продолжаться не менее 10 дней. В этом случае возможно полное излечение стрептококковой инфекции.
Вторичную профилактику начинают ещё в стационаре, сразу после окончания 10-дневной терапии пенициллинами или макролидами. Важно иметь в виду — чем меньше возраст пациента при первой атаке, тем выше риск рецидива. Длительность вторичной профилактики определяется индивидуально.
Одновременно с осуществлением вторичной профилактики больным ОРЛ в случае присоединения острых респираторных инфекций, ангин, фарингита рекомендуется проведение текущей профилактики. Последняя предусматривает назначение 10-дневного курса лечения пенициллином.