Что такое лаэ в медицине
Место и роль расширенной аорто-подвзошно-тазовой лимфаденэктомии в лечении рака нижнеампулярного отдела прямой кишки
Лимфогенное метастазирование является одной из причин того, что вероятность развития рецидива после операций по поводу рака прямой кишки весьма высока. Поэтому в хирургии рака прямой кишки система лимфооттока всегда рассматривалась как одна из главных мишеней, воздействие на которую могло бы улучшить отдаленные результаты.
Основные зоны регионарного метастазирования рака прямой кишки были определены Miles еще в 1908 г. Он показал, что распространение опухолевого процесса происходит в трех направлениях: восходящем, латеральном и нисходящем.
Частота их поражения представлена в табл. 1.
Основным достоинством этой классификации степени поражения лимфатического аппарата прямой кишки является то, что, в отличие от общепринятой классификации UICC (Union International Contra la Cancrum), при определении индекса N ориентируются не на количество пораженных лимфатических узлов, а на степень удаленности пораженного лимфатического узла от первичной опухоли.
Частота поражения различных групп лимфатических узлов при восходящем метастазировании
Частота метастатического поражения узлов, %
Takahashi T. et al., 1 997 [1 5]
Hida J. et al., 1997 [7]
Частота поражения различных групп лимфатических узлов при латеральном метастазировании
Частота метастатического поражения узлов, %
Takahashi T. et al., 1 997 [1 5]
Hida J. et al., 1997 [7]
Тем не менее, учитывая вариабельность анатомии лимфатического аппарата прямой кишки, довольно часто (до 80%) вышеупомянутые закономерности не соблюдаются, т.е. может не быть строго ориентированного регионарного метастазиро-вания рака прямой кишки. При раке нижне- и среднеампулярного отделов прямой кишки обнаруживаются метастазы в лимфатические узлы по ходу верхней прямокишечной артерии (в 9,4% и 14,3% соответственно), при раке же верхнеампулярного отдела в 19% наблюдений метастазы выявляются вдоль подвздошных сосудов.
Типы лимфаденэктомий
Первичный рак прямой кишки характеризуется тем, что опухоль остается длительное время локализованной и относительно медленно растет по сравнению с другими опухолями пищеварительного тракта. Локализованный и медленный рост характерен также и для метастазов в лимфатические узлы. Исходя из этой биологической особенности рака прямой кишки, было сделано предположение о том, что, увеличив объем лимфаденэк-томии, можно достичь снижения количества рецидивов.
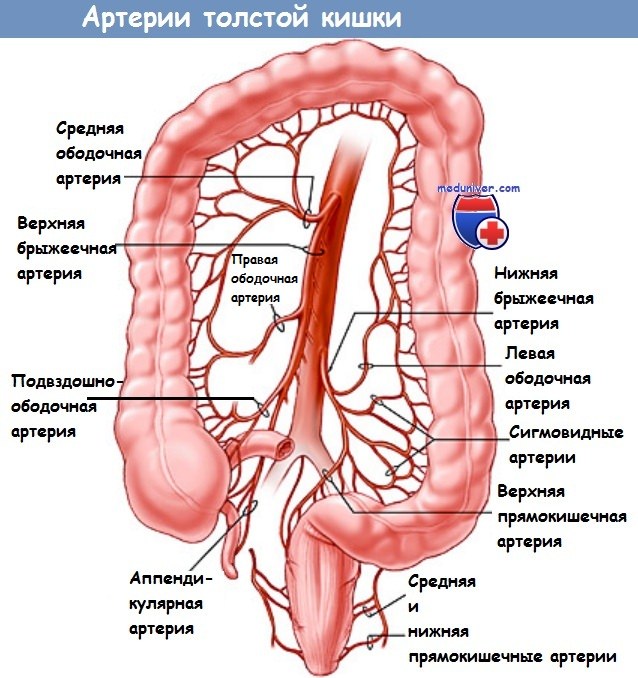
Прежде всего, необходимо сказать, что подразумевается под понятием «увеличение объема лимфаденэктомии», поскольку именно терминологическая путаница зачастую обусловливает значительное расхождение в результатах у разных авторов. Для обозначения более полного удаления лимфатических коллекторов был предложен целый ряд терминов: «расширенная лимфа-денэктомия», «аорто-подвздошно-тазовая лимфа-денэктомия», «аортоподвздошная лимфаденэкто-мия с селективной тазовой лимфодиссекцией», «латеральная лимфодиссекция». Все это свидетельствует о том, что расширенная лимфаденэктомия не представляет собой единую стандартную методику, а является группой методов. Аор-то-подвздошная лимфаденэктомия, являющаяся неотъемлемой частью большинства методик и направлена на предотвращение метастазирования по восходящему пути, выполняется большинством хирургов сходным образом: производится высокая перевязка нижней брыжеечной артерии (у места отхождения от аорты), после чего отсе-паровывается париетальная фасция с клетчаткой и лимфатическими сосудами от аорты, нижней полой вены и общих подвздошных сосудов. А вот вопрос о способах удаления латеральных лимфатических коллекторов до сих пор является не решенным. Исторически сложившиеся школы западных и японских хирургов придерживаются двух противоположных точек зрения: если в Японии расширенная лимфаденэктомия с латеральной лимфодиссекцией активно практикуется вот уже несколько десятилетий, то в Европе и США от нее практически отказались.
Группы лимфатических узлов, удаляемые при различных типах лимфаденэктомий
Восходящий путь димфооттока
^тер^ьный путь димфооттока
Вновь интерес к расширенной лимфаденэктомии появился в 80-е годы, когда Heald и соавт. предложили выполнение тотальной мезоректумэктомии, т.е. удаление совокупности тканей и органов, находящихся в пределах фасциальной оболочки прямой кишки, включающей в себя параректальную клетчатку, сосуды и лимфатические узлы.
Несмотря на более чем положительные результаты (менее 5% местных рецидивов), большинство колоректальных хирургов не смогли их воспроизвести, в связи с чем вновь появился интерес к использованию более расширенных методов лимфа-денэктомии в хирургическом лечении рака прямой кишки.
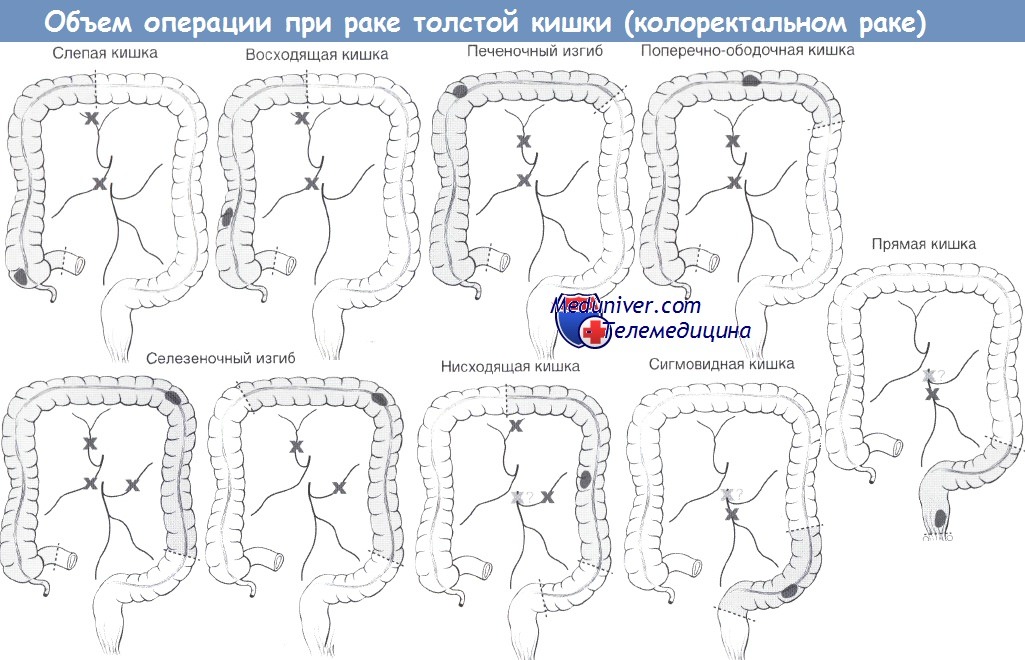
Необходимо сказать о том, что включает в себя понятие «расширение лимфаденэктомии». T. Taka-hashi предложил выделять несколько вариантов лимфаденэктомии: ограниченная лимфаденэкто-мия, стандартная лимфаденэктомия и расширенная лимфаденэктомия. Группы лимфатических узлов, удаляемые при различных типах лимфаденэк-томий, представлены в табл. 3.
Однако такое деление не является общепринятым. Тотальной мезоректумэктомии соответствует ограниченная лимфаденэктомия в классификации T. Takahashi. Кроме того, было предложено производить высокую перевязку нижней брыжеечной артерии у места ее отхождения от аорты и удалять лимфатические узлы по ходу подвздошных сосудов. T. Takahashi рассматривает эту процедуру как стандартную лимфаденэктомию. Расширенная лимфаденэктомия включает в себя тотальную мезоректумэктомию, высокую перевязку нижней брыжеечной артерии, а также латеральную лимфодиссекцию, при которой удаляются узлы по ходу подвздошных сосудов и в запирательном пространстве.
Большинство авторов сходятся во мнении, что расширенная лимфаденэктомия мало влияет на показатели пятилетней выживаемости у больных с раком в стадии Dukes А. Данные по влиянию расширенной лимфаденэктомии на пятилетнюю выживаемость у пациентов с раком стадии Dukes В и Dukes С представлены в табл. 4 и 5.
Из приведенных публикаций видно, что данные по влиянию расширенной лимфаденэктомии на пятилетнюю выживаемость весьма противоречивы. Некоторые авторы показывают, что расширенная лимфаденэктомия увеличивает пятилетнюю выживаемость, другие считают, что она не оказывает никакого влияния или даже снижает пятилетнюю выживаемость. Вероятнее всего, это связано с несовершенством методик определения стадии опухолевого процесса, о которых упоминалось выше. По мнению R. Glass и соавт. [6], также высока доля субъективизма при выборе пациента для расширенной лимфа-денэктомии, в результате чего ей подвергаются пациенты с более поздней стадией заболевания чаще, чем пациенты с более ранней стадией, которым выполняется традиционная лимфодис-секция. В этом кроется еще одна из причин того, что данная операция не дает ожидаемого увеличения выживаемости. Кроме того, необходимо отметить, что сложилось два диаметрально противоположных мнения по вопросу о расширении лимфаденэктомии при операциях по поводу рака прямой кишки. Западные хирурги считают, что эффект этой процедуры весьма сомнителен и редко выполняют ее, в то же время японские хирурги полагают, что расширенная лим-фодиссекция высокоэффективна и должна рутинно выполняться при операциях по поводу рака прямой кишки.
Пятилетняя выживаемость у больных с раком Dukes В
Takahashi T. et al., 1 974-1 983 [1 5]
Koyama Y. et al. 1 984 [9]
Takahashi T. et al., 1 984-1 988 [1 5]
Hojo K. et al., 1 989 [8]
Пятилетняя выживаемость у больных с раком Dukes С
Takahashi T. et al., 1 974-1 983 [1 5]
Koyama Y. et al. 1 984 [9]
Takahashi T. et al., 1 984-1 988 [1 5]
Hojo K. et al., 1 989 [8]
Осложнения расширенной лимфаденэктомии
Влияние расширенной лимфаденэктомии на непосредственные результаты лечения недостаточно полно отражено в литературе. Некоторые авторы отмечают несколько большую продолжительность операции и кровопотерю. По мнению других, существенных различий по количеству послеоперационных осложнений между пациентами, подвергшимися расширенной и традиционной лимфаденэктомии, нет.
В последних работах описывается техника сохранения автономных нервов (nerve-sparing surgery) с целью предотвращения развития мочевой и половой дисфункций. Предлагается несколько вариантов этой методики:
Таким образом, метастатическое поражение лимфатических узлов значительно ухудшает прогноз для больного. Сравнение традиционных и современных методов определения лимфатических узлов показывает, что до 55% пораженных метастазами лимфатических узлов остаются не выявленными. Наименьшим последствием этого является неправильная оценка стадии заболевания. Более существенно то, что использование традиционной техники удаления прямой кишки ведет к оставлению части пораженных лимфатических узлов, а значит, к ухудшению отдаленных результатов у каждого четвертого оперированного. Это диктует необходимость внедрения в арсенал онкопроктологов методов различных видов лимфаденэктомий, несмотря на высокий процент дизурических и половых расстройств после таких вмешательств. Только такой подход может в дальнейшем способствовать предупреждению местных рецидивов и отдаленных метастазов, обеспечивая как можно более полное удаление путей лимфооттока от прямой кишки.
Несмотря на кажущуюся целесообразность выполнения латеральной лимфодиссекции у больных нижнеампулярным раком, такая операция не получила широкого распространения.
Причин подобного негативного отношения несколько.
1. Противоречивые данные о показателях 5-летней выживаемости после выполнения такого рода вмешательств. Однако в ряде случаев (особенно при включении в исследование только больных с распространенностью опухоли Dukes B и Dukes С) было показано увеличение показателей 5-летней выживаемости по сравнению со стандартной лимфаденэктомией (С-ЛАЭ). Следует отметить, что все исследования носили ретроспективный характер (табл. 6).
2. Усложнение и удлинение времени вмешательства наряду с увеличением кровопотери и объема перелитой крови, без увеличения госпитальной летальности по сравнению со стандартной хирургией (табл. 7).
3. Высокая частота мочеполовых расстройств, которые отмечаются всеми авторами (табл. 8).
С 1999 г. в ГНЦ колопроктологии начато проспективное рандомизированное исследование.
Критериями включения больных в исследование служили:
Критерии исключения больных из исследования.
Л. На дооперационном этапе:
Показатели 5-летней выживаемости после выполнения расширенной ЛАЭ по сравнению со стандартной ЛАЭ
Выпадение влагалища после удаления матки: причины, симптомы, лечение, операция.
Выпадение влагалища
Выпадение влагалища – это состояние, характеризующееся смещением одной или нескольких стенок влагалища относительно своего естественного положения. Формально выпадение стенок влагалища свойственно любому опущению, вместе с тем этот термин чаще применяется при описании пролапса, развивающегося после удаления матки. В тоже время часто используется термин неполное выпадение стенок влагалища, который характеризует начальные степени выпадения матки и влагалища.
Симптомы

Кроме того для выпадения любой из стенок влагалища характерно чувство инородного тела во влагалище, выделения из влагалища, сухость опустившейся наружу слизистой влагалища, травматизация выпадающих стенок влагалища с возможным формированием язв, дискомфорт при половом контакте, а также тянущие боли внизу живота
Причины
Природа выпадения стенок влагалища многофакторный и длительный процесс. Основной причиной заболевания являются роды, во время которых повреждается поддерживающий аппарат тазового дна. Этот фактор становится критически важным в случае затяжных родов, крупного плода, родоразрешения с использованием акушерских щипцов или вакуум экстрактора.
Конечно, это только пусковой механизм, так как чаще всего имеется предрасполагающий фактор – наследственная слабость соединительной ткани. Другой механизм развития заболевания заключается в хронически высоком внутрибрюшном давлении, которое значительно увеличивает нагрузку на связочный аппарат тазового дна. Основными виновниками данного состояния являются тяжелый физический труд, хронические заболевания легких, сопровождающиеся сильным кашлем, и хронические запоры.
Еще одной причиной, которая приводит к выпадению стенок влагалища, является операции по удалению матки. Дело в том, что чаще всего эти вмешательства выполняются в качестве метода лечения опущения матки и стенок влагалища. К сожалению, в этой ситуации это нередко приводит к еще большему повреждению поддерживающего аппарата тазового дна и рецидиву заболевания, доходящему до 50%. Формируется так называемое выпадение культи влагалища или постгистерэктомический пролапс, при котором стенки влагалища частично и полностью выворачиваются наружу.
Диагностика
Диагностика выпадения стенок влагалища состоит в выполнении стандартного гинекологического осмотра, на котором определяется задействованный в патологическом процессе отдел влагалища и степень опущения. Всего выделяют 4 степени выпадения стенок влагалища:
При первых двух степенях пациентка может не чувствовать выпадения и оно часто протекает бессимптомно и требует лишь наблюдения. 3-4 степень опущения это запущенная стадия заболевания, при котором необходимо лечение.
Лечение
Лечение выпадения стенок влагалища выполняется только в случае значительного снижения качества жизни больных и нарушения функции внутренних органов. Принципиально все виды помощи можно разделить на консервативные и оперативные.
К первому типу относятся тренировки мышц тазового дна и пессарии. Упражнения при выпадении стенок влагалища малоэффективны, так как чаще всего имеется повреждение связочного аппарата тазового дна, который тренировками не восстановить. Это особенно актуально при постгистерэктомическом пролапсе. Пессарии представляют собой устройства, которые как распорка не дают выпасть опустившимся стенкам влагалища наружу. Данный метод можно рассматривать, как временную меру, когда по каким-либо причинам оперативное лечение провести невозможно. Более того использование пессариев сопровождается дискомфортом во влагалища, ведет к хроническому воспалению и выделениям, что требует регулярного посещения гинеколога.
Единственно действенным методом лечения является хирургический. Вместе с тем и наиболее сложным, так как выполнение операций после удаления матки сопряжено с высоким риском осложнений и рецидивов. Вмешательства при выпадении стенок влагалища могут проводиться как через брюшную полость, так и через влагалище. Первый вариант кроме дорогостоящего оборудования и стоимости лечения сопряжен с большой длительностью операции, требующей хорошего состояния здоровья пациентки. Так же ему свойственны специфические осложнения: риск повреждения органов брюшной полости и мочеточников и послеоперационные проблемы с дефекацией. Более популярным является трансвагинальный тип реконструкции, который имеет меньшую длительность операций, а значит легче переносится больными.
Практически полностью исключается повреждение органов брюшной полости. Более того он позволяет одномоментно выполнить реконструкцию обеих стенок влагалища и промежности. При этом риск развития осложнения связанных с использованием синтетических протезов, как у абдоминальных операций, так и у трансвагинальных одинаковый и напрямую зависит от опыта хирурга. Наибольшую популярность сейчас приобретают гибридные операции, которые совмещают в себе преимущества использования синтетических материалов и собственных тканей пациентки.
Что такое лаэ в медицине
а) Место проведения. Стационар, операционная.
б) Альтернатива:
• Лапароскопический доступ.
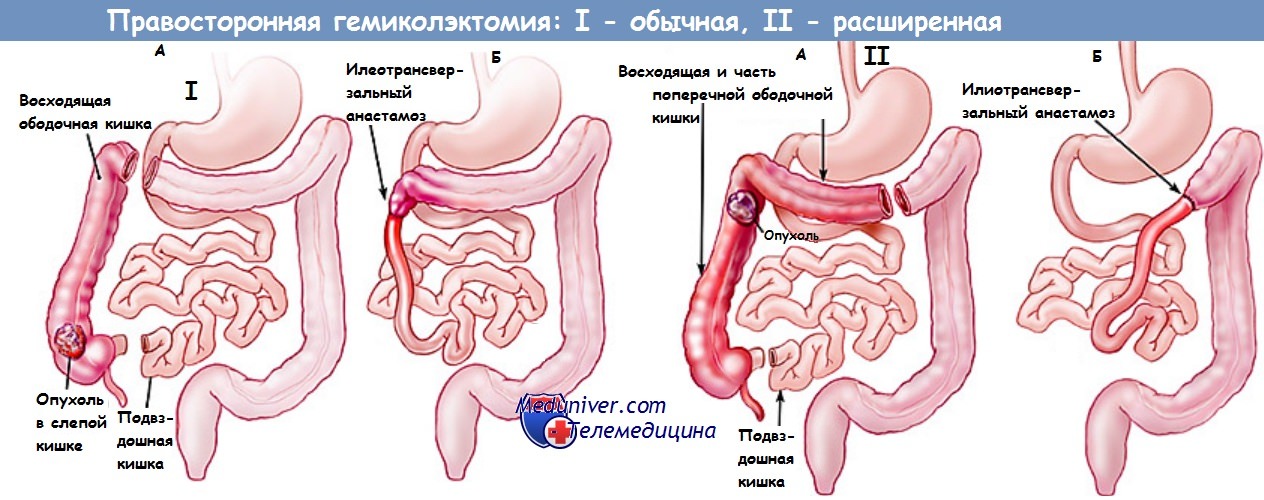
• Расширенная правосторонняя гемиколэктомия (включающая оба изгиба и часть нисходящей кишки).
• Операция Гартмана с длинной культей и концевая илеостома.
в) Показания для правосторонней гемиколэктомии: рак правых отделов ободочной кишки, дивертикулярная болезнь, заворот слепой кишки.
г) Подготовка:
• Полное обследование толстой кишки во всех плановых случаях, желательна маркировка (татуаж) мелких новообразований.
• Механическая подготовка кишки (традиционно) или без подготовки (развивающаяся концепция).
• Установка мочеточниковых стентов в случаях повторных операций или выраженных анатомических изменений (например, при воспалении).
• Маркировка места наложения стомы.
• Антибиотикопрофилактика.
д) Этапы операции правосторонней гемиколэктомии:
1. Положение пациента: на спине, модифицированное положение для промежностного камнесечения (по предпочтению хирурга).
2. Лапаротомия: среднесрединная, правая поперечная (от пупка), подреберный разрез справа.
3. Установка абдоминального ранорасширителя и ручных зеркал для экспозиции правых отделов ободочной кишки.
4. Ревизия брюшной полости: местная резектабельность, вторичные патологические изменения (печень/желчный пузырь, тонкая/толстая кишка, женские половые органы), другие изменения.
5. Определение границ резекции:
а. Слепая/восходящая кишка: правая ветвь средней ободочной артерии.
б. Печеночный изгиб: расширенная правосторонняя гемиколэктомия.
6. Мобилизация правой половины ободочной кишки: начинается от илеоцекального соединения и продолжается вдоль латерального канала до печеночного изгиба. Анатомические ориентиры: мочеточник, двенадцатиперстная кишка (избегать травмы!).
7. Рассечение сальниковой сумки: онкологические принципы резекции требуют выполнения, по крайней мере, гемиоментэктомии со стороны опухоли; разделение желудочно-ободочной связки проводится в несколько этапов (при доброкачественном заболевании сальник можно сохранить, отделив его от поперечно-ободочной кишки).
8. Идентификация подвздошно-ободочного сосудистого пучка: контурируется при тракции за слепую кишку по направлению к правому нижнему квадранту.
9. Онкологическая перевязка (перевязка с прошиванием) сосудов правой половины ободочной кишки. Перед пересечением тканей необходимо убедиться в безопасности мочеточника.
10. Поэтапное лигирование в направлении правой ветви средней ободочной артерии.
11. Пересечение кишки и формирование степлером илеотрансверзоанастомоза «бок в бок».
12. Удаление и макроскопическое исследование препарата: верификация патологических изменений и границ резекции.
13. Укрепление скрепочного шва отдельными узловыми швами.
14. Ушивание окна в брыжейке.
15. Дренирование не показано (за исключением особых случаев). Необходимость в назогастральном зонде (НГЗ) отсутствует.
16. Ушивание раны.
е) Анатомические структуры, подверженные риску повреждения: правый мочеточник, двенадцатиперстная кишка, верхняя мезентериальная вена, средняя ободочная артерия.
ж) Послеоперационный период: ведение больных «fast-track»: прием жидкостей на первый послеоперационный день (при отсутствии тошноты и рвоты) и быстрое расширение диеты по мере переносимости.
з) Осложнения правосторонней гемиколэктомии:
• Кровотечение (связанное с хирургическим вмешательством): тракции за верхнюю мезентериальную вену, неадекватное лигирование сосудистой ножки, средняя ободочная артерия.
• Несостоятельность анастомоза (2%): технические ошибки, натяжение, неадекватное кровоснабжение.
• Повреждение мочеточника (0,1-0,2%).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Диагностика и лечение раковых опухолей с использованием радиоактивных изотопов
Лучевая терапия уже давно является одним из основных способов лечения злокачественных новообразований. Однако среди ее недостатков — широкая зона облучения, которая поражает не только саму опухоль, но и окружающие здоровые ткани.
Современная медицина постепенно отказывается от традиционной лучевой терапии, поскольку появляются новые, более эффективные и безопасные методы ядерной медицины. Одним из таких является лечение радиоизотопами, которое активно применяют специалисты медицинского центра «Анадолу».
Какие виды такой терапии существуют?
Терапия «Лютеций-177-ПСМА»
Это лечение основано на использовании радиоактивного изотопа элемента лютеция. Его применяют для борьбы с раком предстательной железы на поздних стадиях. Терапия основана на том, что раковые клетки железы имеют на своей поверхности большое количество рецепторов к особому белку — простат-специфическому мембранному антигену (ПСМА). Комплексы, состоящие из изотопа лютеция-177 и ПСМА, с высокой избирательностью присоединяются именно к этим рецепторам, а значит основная часть излучения будет воздействовать именно на опухолевые клетки.
Терапия «Лютеций-ДОТАТАТ»
Принцип действия этого метода лечения схож с терапией «Лютеций-177-ПСМА», только здесь в качестве мишени выступают клеточные рецепторы к гормону соматостатину. Они в большом количестве присутствуют на мембранах клеток нейроэндокринных опухолей желудочно-кишечного тракта и поджелудочной железы.
Терапия «Актиний-225-ПСМА»
Данный способ основан на тех же принципах, что и терапия «Лютеций-177-ПСМА», и точно так же предназначен для уничтожения радиоактивным излучением раковых клеток в предстательной железе. Отличие тут в применении другого радиоизотопа — актиния-225. Если лютеций-177 при распаде излучает бета-частицы, то есть высокоэнергетические электроны, то актиний-225 при распаде излучает альфа-частицы — ядра гелия. Терапию «Актиний-225-ПСМА» применяют в случаях, когда пациент не демонстрирует хорошего ответа на радионуклидное лечение лютецием-177.
Терапия радием
Основана на природной радиоактивности данного элемента, который производит альфа-излучение, а в организме человека ведет себя подобно кальцию. Это означает, что более 80% попадающего в наше тело радия накапливается в костях. А следовательно, его удобно использовать для местного радиационного воздействия на метастазы злокачественных опухолей в костной ткани.
Каковы цели радионуклидной терапии?
В первую очередь, задача такого лечения — уничтожить максимальное количество опухолевых клеток в организме больного. Уменьшение размера злокачественных очагов, а также уничтожение отдельных метастазов позволяет затем прибегнуть к радикальной операции по удалению новообразования. Кроме того, сокращение числа опухолевых элементов благотворно отражается на самочувствии пациента и облегчает симптомы развернутого онкологического заболевания. Снижение выраженности болевого синдрома и других проявлений особенно важно, поскольку обычно радионуклидную терапию назначают на поздних стадиях опухолевого процесса или при слишком сильных побочных эффектах от химиотерапии.
Безопасно ли лечение радиоизотопами?
Строго говоря, и рецепторы к простат-специфическому мембранному антигену, и рецепторы к соматостатину имеются и на здоровых клетках. Но на мембранах злокачественно перерожденных клеток их количество в разы больше. А значит именно к этим клеткам и присоединится подавляющее большинство молекулярных комплексов с радиоактивными элементами. Следовательно, и доза излучения, полученная опухолью, будет намного выше. Это свойство радионуклидной терапии называют таргетностью (от слова target, или «цель»), оно означает высокую точность воздействия именно на злокачественное новообразование, а не на здоровые ткани.
Кроме того, важную роль для безопасности лечения играют типы радиационного излучения, которые при нем используются. Лютеций-177 производит бета-излучение, а актиний-225 и радий — альфа-излучение. Проникающая способность бета-частиц довольно невелика — их останавливают всего 2–2,5 сантиметра живой ткани. То есть воздействовать это излучение будет исключительно на местном уровне. Проникающая способность альфа-частиц еще меньше — оно способно пройти всего через 5–10 соседних клеток. А значит здесь таргетность воздействия на опухолевые клетки будет максимально высокой.