Что такое обызвествление ребер
Кальциноз
Кальциноз – это заболевание, которое характеризуется выпадением из жидкостей организма солей кальция и отложением их в тканях. В медицине заболевание известно также под следующими названиями: обызвествление, кальцификация и известковая дистрофия. Развивается оно под воздействием изменения уровня кислотности и белкового состава крови, нарушения в крови регуляции уровня кальция, а также местных ферментативных и неферментативных факторов. Обменная активность клеток повышается, синтез белка, ДНК и РНК увеличивается, ряд ферментных систем активизируются – именно эти факторы и приводят к обызвествлению.
Симптомы кальциноза
Симптомы кальциноза – мелкие узелки, которые появляются в толще кожи. На ощупь они плотные, болезненные, а кожа над ними имеет нормальный цвет и структуру. В дальнейшем эти узелки могут выходить на поверхность, в этом случае на их месте образовываются свищи, постоянно выделяющие массу кашеобразной консистенции. Такое состояние причиняет больным сильное беспокойство. Распространившиеся по телу известковые узелки могут затруднять суставную подвижность, что приводит к искривлениям позвоночника или формы таза, отсутствию движения в пальцах рук, а также коленных, голеностопных и тазобедренных суставах.
Лечение кальциноза
Лечение кальциноза заключается в приеме лекарственных препаратов в тщательно подобранной дозировке. Назначать терапию должен только опытный, высококвалифицированный специалист, в противном случае нередки случаи отравления и тяжелых осложнений. В нашей клинике больные находятся под наблюдением грамотных врачей, которые в дополнение к медикаментозной терапии порекомендуют комплекс лечебной гимнастики, назначат физпроцедуры, массаж и соответствующую диету. Иногда может потребоваться хирургическое вмешательство, необходимость которого определяет специалист.
Консультация и прием врача
Более подробную информацию Вы можете узнать по телефонам указанным на сайте или обратиться в наш Медицинский Центр. Мы работаем Без Выходных с 8.00 до 22.00 по адресу: г.Москва ВАО (Восточный Административный Округ) Сиреневый Бульвар 32А
Остеомиелит ребра. Воспаление рёберной костной ткани
1. Что такое воспаление реберной костной ткани?
Воспаление костной ткани (остеомиелит) – результат инфицирования патогенной флорой костного мозга, надкостницы, губчатого или компактного вещества кости. Чаще всего данное заболевание провоцируют бактерии золотистого стафилококка, однако, при сниженном иммунитете кость также может быть поражена стрептококком, грибковой инфекцией, бактериями кишечной палочки, специфической микрофлорой.
Остеомиелит ребра – достаточно редкое заболевание. Среди всех воспалительных заболеваний костной ткани воспаление рёберной кости встречается в менее чем 1% случаев. Чаще всего остеомиелит рёбер развивается как результат травмы (перелома, проникающего ранения) или представляет собой осложнение после хирургического лечения органов грудной клетки. Если инфицирование происходит эндогенно, то, как правило, выявляется один тип патогенной флоры. При открытых ранах велика вероятность полимикробной инфекции.
Воспалительные процессы в кости приводят к разрастанию её структур, повышению плотности тканей, снижению кровотока, что в результате замедляет естественный метаболизм. Продукты распада не выводятся из тканей ребра из-за сужения просвета питающих сосудов. Как следствие наблюдается образование гнойно-некротических очагов. При этом происходит отмирание костного мозга и расплавление костного вещества ребра. В своём дальнейшем развитии инфекция охватывает также мягкие ткани и может проявляться в виде язв и участков некроза на поверхности грудной клетки.
При данном заболевании, как правило, отмечается высокая резистентность патогенной флоры к антибиотикотерапии. Наиболее благоприятный прогноз при остром течении. Если лечение направлено не только на подавление инфекции, но и способствует повышению собственного иммунитета, риск хронификации и последующих рецидивов существенно ниже.
2. Классификация воспалений реберной кости
По типу бактерий, вызвавших воспаление костной ткани ребра, выделяют неспецифический и специфический остеомиелит. В первом случае патология развивается под действием гноеродных бактерий. Специфический остеомиелит – это следствие системного инфицирования при сифилисе, туберкулёзе костей и иных серьёзных инфекционных болезнях.
По характеру течения различают острое и хроническое воспаление тканей ребра. Если в остром периоде не удалось достичь полного выздоровления, гной из костного мозга распространяется на различные структуры кости и мягкие ткани.
Образуются свищи, костная ткань склерозирует, ребро со временем после каждого следующего обострения всё более деформируется. При этом симптоматика сглаживается из-за снижения иммунной реакции на рецидив.
3. Клинические проявления и диагностика
Вскоре на месте очага возникает припухлость, краснота, характерные для очага абсцесса. Формируются свищевые ходы. При этом выход гноя даёт некоторое облегчение, температура становится субфебрильной. Дальнейшее его распространение ведёт к узурации и образованию костного секвестра.
Диагностика, позволяющая поставить предварительный диагноз «воспаление рёберной костной ткани», включает физикальный осмотр, сбор жалоб и анамнеза. Более точно установить диагноз позволяют рентгенография и фистулография с йодолиполом. При наличии свищевого хода может быть назначено зондирование пуговчатым зондом. Рентгенограмма показывает узуру ребра или секвестр. Узурированная кость также может быть выявлена путём пальпации.
4. Лечение воспаления рёберной кости
Консервативное лечение при воспалении ребра может быть эффективно лишь на самых ранних стадиях. В этом случае назначаются антибиотики и необходим регулярный контроль эффективности проводимой терапии. Если воспаление продолжает прогрессировать, не обойтись без оперативной помощи.
Объём хирургического вмешательства зависит от тяжести состояния. Если вскрытием гнойника достигается выход гноя до самого очага поражения, а также операционная рана позволяет отходить мелким секвестрам, этого может быть достаточно для дальнейшей положительной динамики и выздоровления, особенно в остром течении.
Если же секвестр и свищевой ход сохраняются, может потребоваться резекция ребра. При такой операции удаляется пораженная воспалительным процессом часть ребра или нескольких рёбер, а также воспалённые мягкие ткани вокруг них. Оперативное лечение обычно весьма эффективно. Примерно в 4% случаев такого вмешательства существует риск повреждения плевры. Однако современные точные операционные инструменты и аппараты практически исключают такие ошибки, связанные с человеческим фактором. В послеоперационном периоде могут быть назначены антибиотики, а позднее требуются меры реабилитации, направленные на восстановление функций грудины и связанных с ней движений конечностей.
Остеобластокластома
Остеобластокластома (osteoblastoclastoma, гигантоклеточная опухоль, остеокластома, гигантома).
Термин «остеобластокластома» получил широкое распространение в Советском Союзе за последние 15 лет. Первое подробное описание этой опухоли принадлежит Nelaton (1860). На протяжении многих лет учение о ней претерпело значительные изменения. Во второй половине XIX века остеобластокластома (гигантоклеточная опухоль) была включена в группу фиброзных остеодистрофий. В работах С. А. Рейнберга (1964), И. А. Лагуновой (1962), С. А. Покровского (1954) гигантоклеточная опухоль рассматривается как местная фиброзная остеодистрофия. В. Р. Брайцов (1959) высказал взгляд на «гиганто-клеточную опухоль» костей, как на процесс эмбрионального нарушения развития кости, что не нашло, однако, дальнейшего подтверждения. В настоящее время большинство исследователей не сомневаются в опухолевом характере этого процесса (А. В. Русаков, 1959; А. М. Вахуркина, 1962; Т. П. Виноградова, Bloodgood).
Остеобластокластома является одной из наиболее частых опухолей костей. Заметных половых различий в заболеваемости остеобластокластомой не наблюдается. Описаны случаи семейного и наследственного заболевания.
Диапазон возрастов больных остеобластокластомами колеблется от 1 года и до 70 лет. По нашим данным, 58% случаев остеобластокластом приходится на второе и третье десятилетия жизни.
Симптомы Остеобластокластомы:
Клинические проявления остеобластокластомы во многом зависят от локализации опухоли. Первым признаком бывают боли в области поражения, развивается деформация кости, возможны патологические переломы.
Доброкачественная остеобластокластома может озлокачествляться.
Причины озлокачествления доброкачественной опухоли точно не выяснены, но есть основания полагать, что этому способствуют травма и беременность. Мы наблюдали случаи озлокачествления остеобластокластом длинных трубчатых костей после многократных серий дистанционной лучевой терапии.
Признаки озлокачествления остеобластокластомы: бурный рост опухоли, нарастание болей, увеличение диаметра очага деструкции или переход ячеисто-трабекулярной фазы в литическую, разрушение кортикального слоя на большом протяжении, нечеткость контуров очага деструкции, разрушение замыкательной пластинки, ранее ограничивающей вход в костномозговой канал, периостальная реакция.
Заключение об озлокачествлении остеобластокластомы на основании клинико-рентгенологических данных должно быть подтверждено морфологическим исследованием опухоли.
Помимо озлокачествления доброкачественной формы остеобластокластомы могут быть и первично озлокачествленные остеобластокластомы, которые, по существу (Т. П. Виноградова) являются разновидностью сарком остеогенного происхождения.
Локализация злокачественных остеобластокластом такая же, как и доброкачественных опухолей. При рентгенологическом исследовании определяется очаг деструкции костной ткани без четких контуров. Кортикальный слой разрушен на большом протяжении, опухоль нередко прорастает в мягкие ткани. Имеется ряд особенностей, отличающих злокачественную остеобластокластому от остеогенной остеокластической саркомы: более старший возраст больных, менее выраженная клиническая картина и более благоприятные отдаленные исходы.
Диагностика Остеобластокластомы:
Рентгенологическая картина остеобластокластом длинных трубчатых костей.
Пораженный отрезок кости представляется асимметрично вздутым. Кортикальный слой неравномерно истончен, часто бывает волнистым, может разрушаться на большом протяжении. В месте перерыва кортикальный слой бывает разволокненным или заострен в виде «отточенного карандаша», что имитирует в ряде случаев «периостальный козырек» при остеогенной саркоме. Опухоль, разрушая кортикальный слой, может выходить за пределы кости в виде мягкотканной тени.
Различают ячеисто-трабекулярную и литическую фазы остеобластокластомы. В первом случае определяются очаги деструкции костной ткани, как бы разделенные перегородками. Литическая фаза характеризуется наличием очага сплошной деструкции. Очаг деструкции располагается асимметрично по отношению к центральной оси кости, но увеличиваясь может занимать весь поперечник кости. Характерно четкое ограничение очага деструкции от неповрежденной кости. Костно-мозговой канал отделен от опухоли замыкательной пластинкой.
Диагноз остеобластокластомы длинных трубчатых костей представляется подчас сложным. Наибольшие затруднения бывают в рентгенологической дифференциальной диагностике остеобластокластом с остеогенной саркомой, костной кистой и аиевризматической кистой.
Важное значение в дифференциальной диагностике приобретают такие клинико-рентгенологические показатели, как возраст больного, анамнез заболевания, локализация очага поражения.
Аневризматическая киста в длинных трубчатых костях, в отличие от остеобластокластомы, локализуется в диафизе или метафизе. При эксцентричном расположении аневризматической костной кисты определяется локальное вздутие кости, истончение кортикального слоя, иногда расположение костных перекладин перпендикулярно к длиннику кисты. Аневризматическая костная киста в отличие от остеобластокластомы, в этих случаях преимущественно вытянута по длиннику кости и может иметь известковые включения (А. Е. Рубашева, 1961). При центральной аневризматической кисте отмечается симметричное вздутие метафиза или диафиза, что не типично для остеобластокластомы.
За остеобластокластому может быть ошибочно принята монооссальная форма фиброзной остеодисплазии длинной трубчатой кости. Однако фиброзная остеодисплазия проявляется, как правило, в первом или начале второго десятилетия жизни ребенка (М. В. Волков, Л. И. Самойлова, 1966; Furst, Schapiro, 1964). Деформация кости проявляется в виде искривления ее, укорочения, реже удлинения, но не выраженного вздутия, имеющего место при остеобластокластоме. При фиброзной остеодисплазии патологический процесс, как правило, локализуется в метафизах и диафизах трубчатых костей. Возможно утолщение кортикального слоя (компенсаторное), наличие зон склероза вокруг очагов деструкции, что не характерно для остеобластокластомы. Кроме того, при фиброзной остеодисплазии не наблюдается присущего для остеобластокластомы выраженного болевого симптома, быстрого прогрессировать процесса с наклонностью роста в сторону сустава, прорыва кортикального слоя с выходом опухоли в мягкие ткани.
Наибольшие дифференциальные трудности возникают при локализации остеобластокластомы в нижней челюсти. В этих случаях остеобластокластома имеет большое сходство с адамантиномой, одонтомой, фибромой кости и истинной фолликулярной кистой.
Лечение Остеобластокластомы:
Важным критерием эффективности терапии остеобластокластом является выраженность реминерализации бывшего очага поражения. Относительная концентрация минеральных веществ в различные сроки после лучевого и хирургического методов лечения остеобластом определяется методом относительной симметричной фотометрии рентгенограмм.
К каким докторам следует обращаться если у Вас Остеобластокластома:
Доброкачественные образования костей
Современная классификация доброкачественных опухолей костей:
1) Костеобразующие опухоли: остеома, остеоид-остеома, остеобластома
2) Хрящеобразующие опухоли: хондрома, хондробластома, остеохондрома
3) Гигантоклеточная опухоль
4) Сосудистые опухоли: гемангиома, лимфангиома
5) Другие соеденительнотканные опухоли: липома, фиброма
6) Прочие опухоли и опухолеподобные поражения: нейрофиброма, одонтома, солитарная костная киста, аневризмальная костная киста, неоссифицирующая фиброма, эозинофильная гранулема, фиброзная дисплазия.
Диагностика опухолевых образований костей затруднена из-за отсутствия явных ранних симптомов – болевой синдром не выражен или отсутствует; рост опухоли отсутствует или очень медленный, деформация кости без изменения окружающих мягких тканей.
Возможности различных лучевых методов диагностики заболеваний скелета в настоящее время значительно расширились. Однако на первом этапе всем пациентам необходимо проводить классическую рентгенографию в стандартных проекциях, в зависимости от области интереса, поскольку этот метод является базовым и самым доступным, и позволяет практически во всех случаях получить необходимую информацию, поставить правильный диагноз, не используя дорогостоящие и малодоступные методики визуализации, такие как КТ и МРТ.
Для доброкачественных опухолей костей характерны такие общие рентгенологические признаки: четкие контуры, ободок склероза, часто вздутие кости, отсутствие периостальной реакции, медленный рост, солитарный характер поражения.
Различают губчатую остеому, остеому, состоящую из коркового и губчатого вещества, и остеому из сплошного компактного вещества. Первые два вида наблюдаются на длинных трубчатых костях, компактные остеомы поражают плоские кости черепа.
— остеома всегда солитарна,
— форма шаровидная, шиповидная,
— опухоль сидит на кости на широкой правильной ножке,
— корковый слой при остеоме не нарушен.
— контуры гладкие, ровные,
— губчатая сеть кости и опухоли непрерывно переходит друг в друга.
— округлая, шаровидная или яйцевидная форма,
— опухоль дает гомогенную бесструктурную тень.

— мужской пол поражается в 4 раза чаще,
— наблюдается преимущественно в возрасте 10-20 лет,
— локализация: кортикальный слой диафизов длинных трубчатых костей (б/берцовая и м/берцовая), в позвоночнике – в области дуг или остистых отростков,
— морфологически – отграниченное образование, «гнездо» располагающееся в компактной, или губчатой костной ткани и окруженное широкой зоной склеротически уплотненной кости,
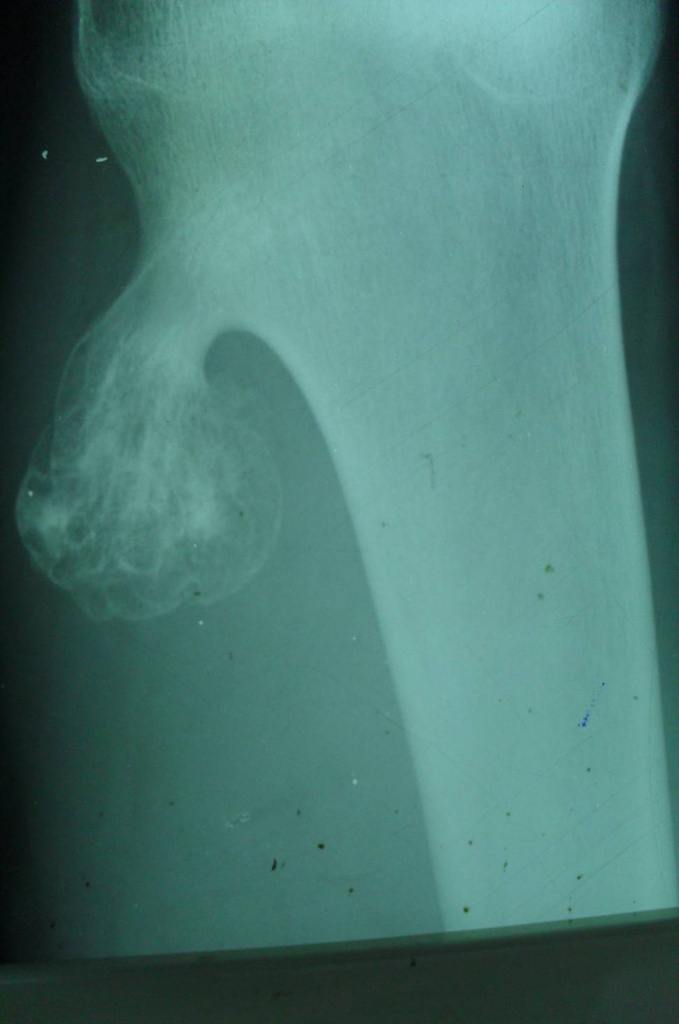
— кроме костной ткани содержит и хрящевую, покрывающую поверхность опухоли в виде шляпки,
— исходит из плечевой кости, из мета-эпифизов в области коленного сустава, в головке малоберцовой кости, грудной отдел позвоночника(исходит из дужек или отростков),
— опухоль сидит на широкой ножке и возвышается на кости в виде цветной капусты.
— поверхность ее бугристая, контуры резко очерчены,
— корковое вещество кости переходит на поверхность опухоли или выступает в середину нароста, рассыпаясь на отдельные костные прослойки, идущие в виде лучей к поверхности опухоли,
— рисунок ее не гомогенен, состоит из костных островков, веерообразных пучков и перегородок, лежащих среди светлого фона хряща,
— остеохондромы обладают высоким потенциалом озлокачествления.
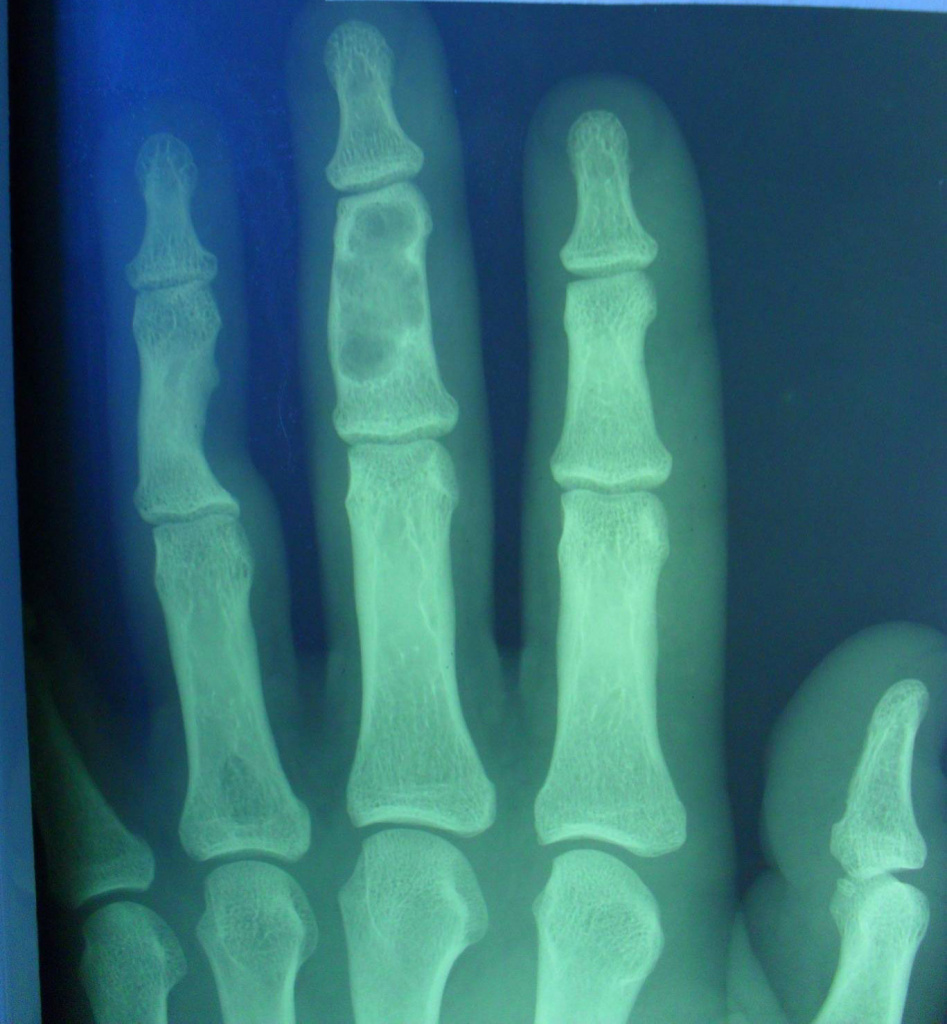
— поражаются фаланги, пястные, плюсневые, реже запястные кости, отростки позвонков, передние концы верхних ребер, тазовый скелет, грудина и весьма редко – длинные трубчатые периферические кости,
— в малых цилиндрических костях хондромы гнездятся в диафизах и эпифизах, в больших трубчатых – только в метафизарных костях,
— как правило хрящевые опухоли множественны и чаще всего наблюдаются в числе одного или нескольких на фалангах рук и пястных костях,
— чаще процесс двусторонний, но не симметричный.
— опухоли шарообразны или овальны, расположены то центрально и вздувают кость изнутри, то эксцентрично и более поверхностно и связаны только с корковым веществом кости,
— опухоль состоит из прозрачного, хрящевого фона на котором видны островки, точечки из извести или костного вещества,
— наружные контуры гладкие и при доброкачественном течении не прерываются,
— на месте слияния опухолевых шаров костная перегородка иногда толстая, в других случаях истончена или отсутствует,
— при поражении эпифизарных хрящей приходится видеть торможение роста кости в длину или ее искривлении,
— нередко центрально расположенная хондрома осложняется патологическим переломом,
— корковый слой неравномерен и местами утолщен,
— при хондроме поверхность кости шероховата.
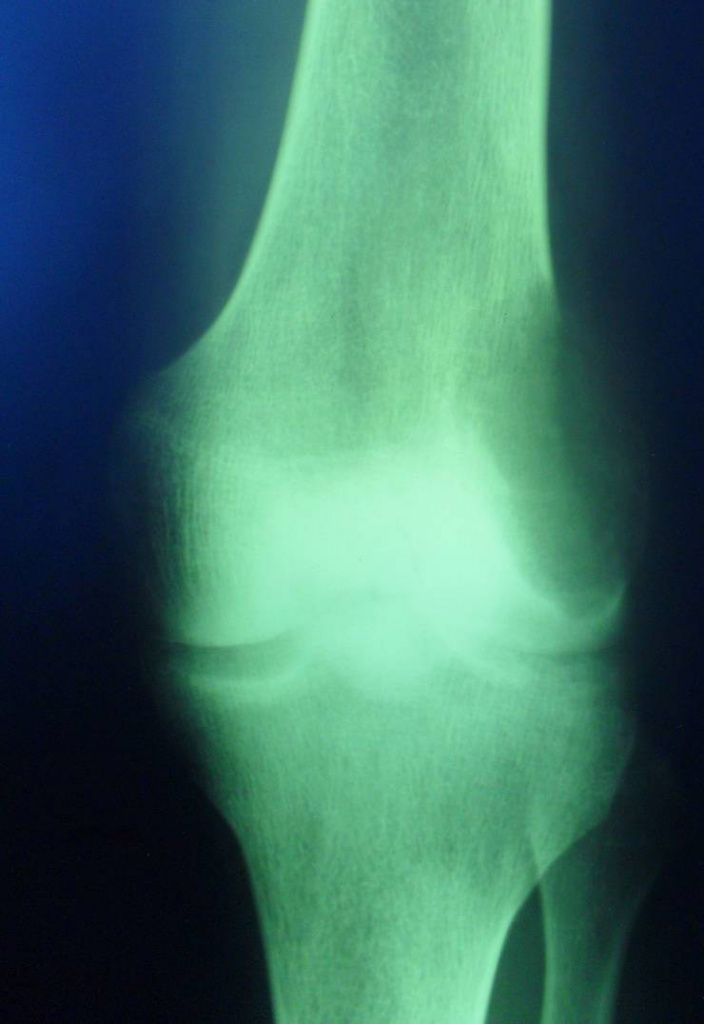
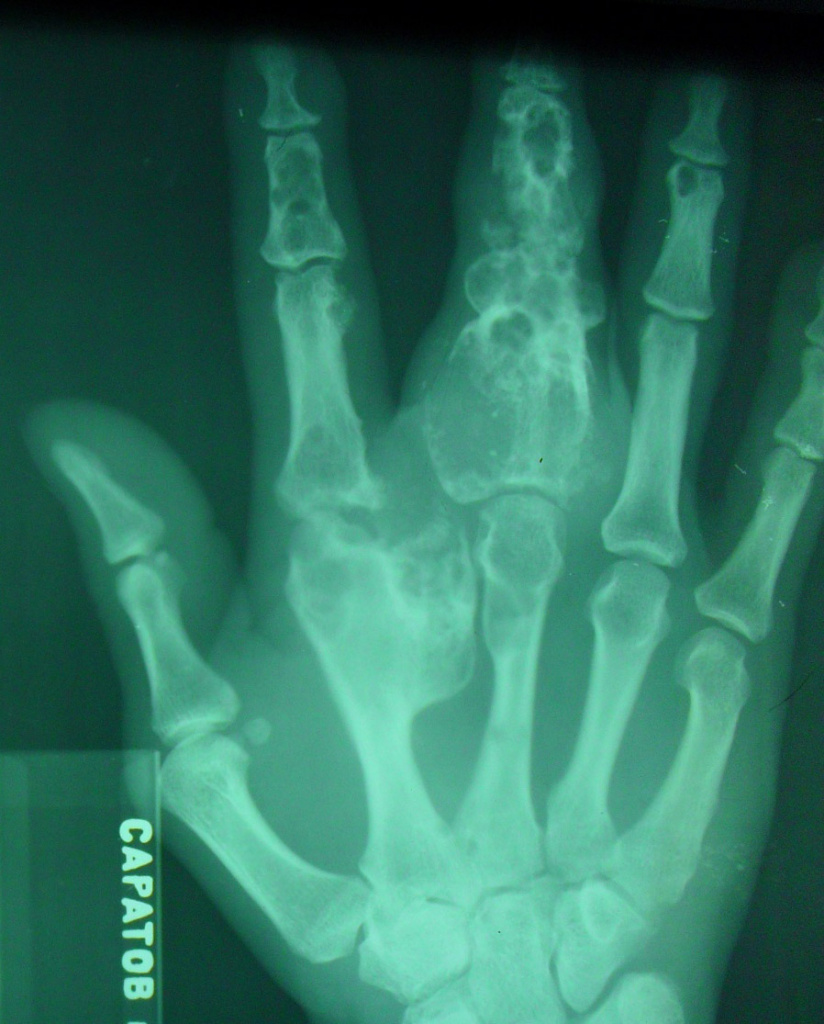
(остеобластокластома)
— состоит из клеток 2 типов- многоядерных гигантских и мелких одноядерных,
— поражаются люди в возрасте от 20 до 40 лет,
— одиночность и изолированность поражения,
— характерно расположение опухоли в эпиметафизраном отделе, который значительно вздут и деформирован, имеет вид крупнобугристого полушария, булавы,
— опухоль доходит до суставного хряща и обрывается,
— растет во всех направлениях, но главный рост происходит вдоль длинной оси кости в сторону с/3 диафиза кости,
— поперечник опухоли может увеличивать нормальный диаметр опухоли в 3-5 раз.
— корковое вещество раздвигается, вздувается изнутри, истончается, надкостничных наслоений нет,
— при больших опухолях корковое вещество рассасывается и опухоль окружена со всех сторон тонкой скорлупой состоящая из стенок поверхностно расположенных ячеек.
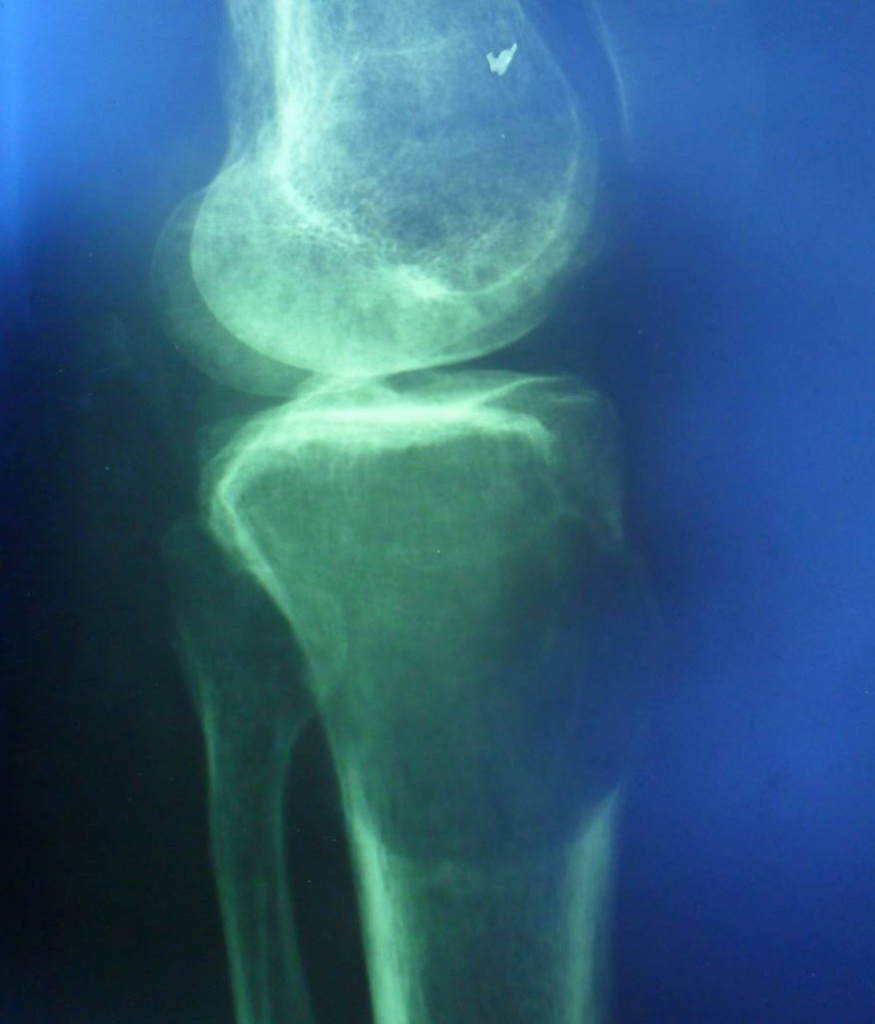
— краевой блюдцеобразный дефект,
— корковый слой на пораженном месте рассасывается, а на границе с дефектом корка заострена, не подрыта и не имеет никаких периостальных наслоений,
— контуры дефекта резкие,
— патологические переломы в 12% случаев.
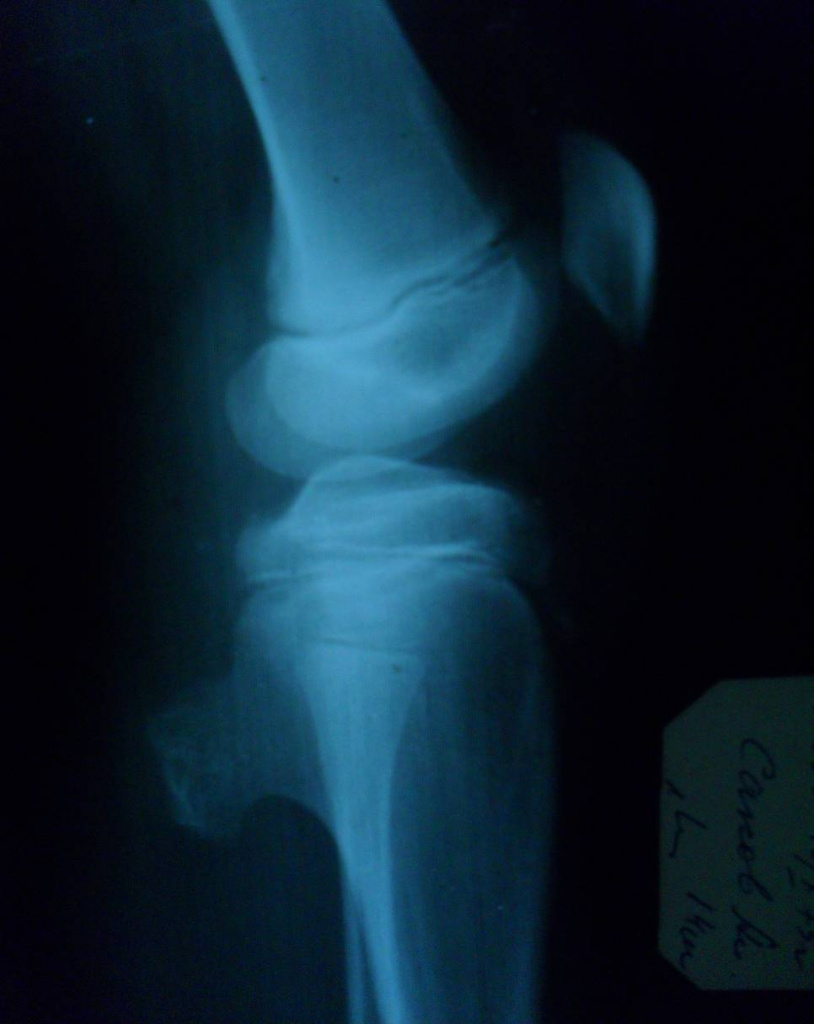
Это сосудистая опухоль, исходит из костного мозга тех костей, которые содержат красный костный мозг, может наблюдаться в любом возрасте и не зависит от пола, излюбленная локализация тела позвонков и плоские кости черепа, протекают бессимптомно.
При локализации гемангиомы в плоских костях свода черепа происходит:
— вздутие кости и разрушение коркового слоя, надкостница приподнимается опухолью,
— характерен структурный рисунок – из центра опухоли к ее поверхности лучеобразно или веерообразно рассыпаются тонкие и более грубые костные балки.
Рентгенологическая картина гемангиом в позвонках:
— вместо нормальной структуры позвонка выступают вертикальноидущие, а подчас и единичные, горизонтальные, поперечные, грубые колонки и трабекулы,
— видны отдельные овальные или округлые просветления, окаймленные плотной костной границей,
— тело позвонка имеет вид вздувшегося бочонка, часто в процесс вовлекаются дужки.
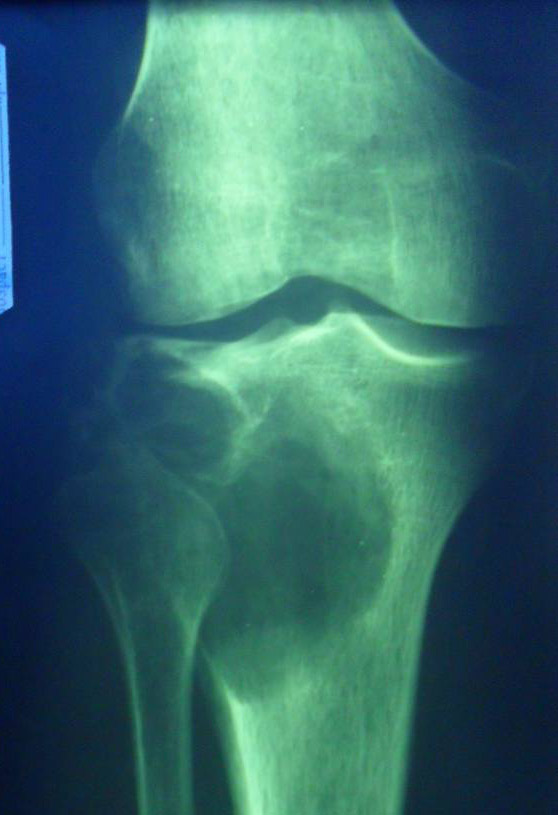
— вначале центральный очаг разрушения кости круглой формы, имеет бесструктурный гемогенный вид, окаймлен скорлупообразно истонченной костной коркой, без периостальной реакции,
— затем в центре опухоли появляется очаг обызвествления, связанный с периферией подчас радиарно расположенными линейными костными перемычками,
— возможны патологические переломы.
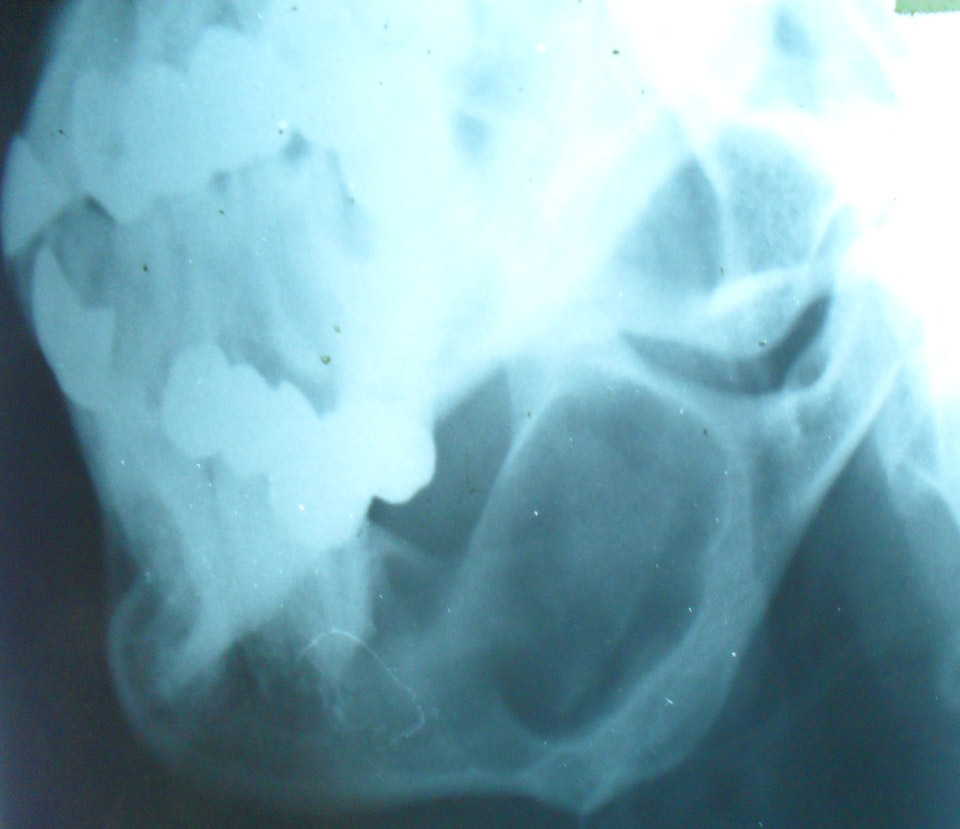
— одонтогенное (зубное) эктодермальное происхождение, т.е. развивается из эмалевого органа и имеет типичное гистологическое строение,
— возникает в нижней челюсти, верхней челюсти, также в большеберцовой и локтевой костях,
— возникает в любом возрасте, но чаще у молодых людей (от 15 до 35 лет),
— очаг рассасывания костного вещества, растущий из глубины центральных участков нижней челюсти, корковый слой вздувается изнутри кнаружи и часто истончается,
— вначале дефект однородный, затем появляется крупная или мелкая ячеистость (за счет кистовидного перерождения опухолевой ткани).
Болезнь Форестье
Длительное время считалось, что болезнь Форестье ограничивается оссификацией связок позвоночника, но с середины 70-х гг. все большее распространение получает представление о генерализованном характере патологического процесса, который захватывает многие связки и сухожилия как позвоночника, так и периферического скелета. Первоначальные изменения в виде очагов метаплазии соединительной ткани в хрящевую, а затем костную выявляются в местах прикрепления связок и сухожилий к костям (болезнь Форестье также характеризуется образованием остеофитов и шпор, кальцификацией мягких тканей). Наиболее постоянно процесс эктопического костеобразования отмечается в передней продольной связке позвоночника, собственной связке надколенника, местах прикрепления сухожилий мышц к подвздошным костям, подошвенном апоневрозе, иногда в задней продольной связке позвоночника.
Заболевание редкое, в 2 раза чаще встречается у мужчин, чем у женщин, преимущественно в возрасте старше 50 лет.
Болезнь Форестье может развиваться на фоне сахарного диабета, чаще наблюдается у больных с ожирением и артериальной гипертензией.
Патоморфология: Передняя продольная связка позвоночника имеет внутренний камбиальный слой и для позвоночника является надкостницей, которая при определенных условиях продуцирует костную ткань. Такие условия создаются при отрывах связки от места ее прикрепления, что приводит к характерным изменениям, обозначаемым спондилезом. При болезни Форестье передняя продольная связка также активно продуцирует кость. Этот процесс начинается вблизи межпозвонковых дисков, причем одновременно на нескольких уровнях позвоночного столба. По мере продуцирования кости передняя продольная связка отодвигается от позвоночника, все время непосредственно покрывая позвоночный столб, а, вовсе не отслаиваясь от него, как пишут некоторые авторы. Эти гиперостозные напластования, прочно сросшиеся с телами позвонков, покрывают их спереди и по бокам, лишая их в конце концов всякой подвижности.
Частота фиксирующего гиперостоза с возрастом повышается.
Клинические проявления: характерны жалобы на дискомфорт, скованность, реже на боли в грудном отделе позвоночника. Эти ощущения усиливаются утром после сна, к концу рабочего дня, после физической нагрузки, длительного нахождения в одной позе, на холоде. При распространении процесса на шейный и поясничный отделы позвоночника указанные ощущения могут отмечаться и в этих отделах. У одних больных неприятные ощущения постоянны, у других возникают эпизодически. Степень выраженности их варьирует, но редко бывает значительной.
Нередко, особенно в преклонном возрасте, жалобы полностью отсутствуют. В единичных случаях при очень значительном утолщении передней продольной связки позвоночника может возникнуть сдавление пищевода, что затрудняет прохождение твердой пищи.
Параллелизм между клинической или рентгенологической картиной заболевания отсутствует.
Первые клинические симптомы могут начаться за 10—15 лет до появления характерных рентгенологических изменений.
В то же время, иногда болевой синдром (разной выраженности и характера) нельзя с полной уверенностью отнести к симптомам именно этой патологии, поскольку у пациентов, как правило, имеются и другие дистрофические изменения позвоночника.
Чаще всего больных беспокоят:
•скованность в грудном (реже в шейном и поясничном) отделе позвоночника в утренние и вечерние часы
•иногда дисфагия (вследствие давления шейными остеофитами на пищевод)
•боли в пяточных костях, локтевых суставах и плечевых суставах, реже в области таза
•отмечаются локальные участки болезненности мягких тканей, кальцификация связок надколенника, ахилловых сухожилий, квадрицепсов.
Боли обычно кратковременные, но могут принимать стойкий характер.
Количество периферических гиперостозов, выявленных рентгенологически, всегда значительно превышает число болевых зон. Видимо, клиническая симптоматика определяется не самими гиперостозами связок и сухожилий, а эпизодическим развитием реактивного воспаления этих структур в процессе оссификации.
В случае значительной выраженности периферических гиперостозов, особенно в локтевых или пяточных областях, их можно пропальпировать. При реактивном воспалении этих структур отмечаются локальная болезненность, иногда припухлость окружающих тканей.
В случае оссификации задней продольной связки позвоночника и сдавления спинного мозга развиваются неврологические нарушения, характерные для шейной миелопатии, вплоть до тетраплегии.
Рентгенологическая картина фиксирующего гиперостоза позвоночника, если рассматривать изменения на уровне одного сегмента, особенно в начале заболевания, ничем не отличается от таковой при спондилезе поскольку в том и в другом случае механизм костеобразования и его локализация одинаковы.
Но причины этих изменений различны:
•при спондилезе костеобразование происходит на одном ограниченном участке, протекает быстро и прекращается
•при болезни Форестье оно начинается сразу на многих участках и длительно, неуклонно нарастает
Причина, вызывающая костеобразовательную функцию передней продольной связки, пока неизвестна.
На ранних этапах заболевания отличить болезнь Форестье от остеохондроза и спондилеза, если рассматривать лишь один сегмент и при анализе снимка в прямой проекции невозможно. Облегчает задачу выявление распространенного процесса при болезни Форестье, для чего иногда необходимо исследовать все отделы позвоночника и необходим просмотр рентгенограмм, произведенных в боковой проекции:
•при остеохондрозе и спондилезе позвоночника отчетливо видно, что оссификации подверглись лишь структуры на уровне межпозвоночных дисков
•для болезни Форестье характерна оссификация передней продольной связки как на уровне межпозвоночных дисков, так и прежде всего на уровне тел позвонков
Все анатомические образования на заднем участке позвоночного столба при фиксирующем гиперостозе изменений не претерпевают. Дугоотростчатые, крестцово-подвздошные, реберно-позвоночные суставы не страдают.
На рентгеновских снимках в прямой проекции в выраженных случаях позвоночник окружен по бокам лентовидными образованиями костной плотности с неровными контурами, как бы стекающими вдоль позвоночного столба, выгибаясь на уровне межпозвоночных дисков и соприкасаясь с телами позвонков. Позвоночник на определенных уровнях становится как бы закованным вновь образованной костной тканью (анкилозирующий гиперостоз позвоночника).
Специфика гиперостоза на различных уровня позвоночного столба:
•При вовлечении в процесс шейного отдела костные напластования видны обычно не в виде сплошной полосы, а фрагментарно на уровне от С3 до Тh2-Тh3.
•Поражение грудного отдела всегда больше выражено в его средней части и справа.
•Поясничный отдел поражается на всем протяжении, но вначале костеобразование идет в основном в околодисковых зонах, больше слева. Мощные костные разрастания в околодисковых зонах придают позвоночнику характерный вид.
Каких-либо характерных лабораторных изменений, в том числе повышения показателей воспаления, при исследовании крови не находят; довольно часто отмечают гипергликемию.
Дифференциальная диагностика
1. На ранней стадии формирования фиксирующего гиперостоза его необходимо дифференцировать прежде всего от спондилеза, а в случае поражения поясничного отдела такое разделение требуется даже при выраженных формах заболевания. Правильный диагноз помогают установить распространенность поражений при фиксирующем гиперостозе и исследование грудного отдела в сомнительных случаях. Рентгенографию необходимо проводить обязательно в двух проекциях.
2. Начальные формы болезни Форестье необходимо отличать также от болезни Бехтерева (анкилозирующий спондилит).
Для фиксирующего гиперостоза характерно:
•узлы костеобразования вблизи межпозвонковых дисков
•даже в начальных стадиях, отсутствие остеопороза, поражений крестцово-подвздошных и дугоотростчатых суставов, изменений крови и биохимических показателей
•пожилой возраст больных
Болезнь же Бехтерева сопровождается:
•изменением тел позвонков, принимающих прямоугольную форму с заостренными углами
•образованием тонких нежных костных перемычек от позвонка к позвонку через диски
•выраженным остеопорозом позвоночника
•поражением, как правило, крестцово-подвздошных суставов, реже дугоотростчатых
•характерными изменениями крови и биохимических показателей
•возникает преимущественно у лиц молодого возраста
Рентгенологическая картина сформировавшегося выраженного фиксирующего гиперостоза настолько патогномонична, что дифференциальной диагностики не требуется.
Диагноз основывается на данных рентгенографии позвоночника.
Диагноз болезни Форестье считается достоверным, если:
•определяется непрерывное окостенение передней продольной связки на протяжении не менее четырех последовательных сегментов позвоночника вдоль переднелатеральной его части
•при условии отсутствия в этой области признаков остеохондроза, а также рентгенологических признаков сакроилеита.
•при рентгенографии различных отделов периферического скелета выявляются окостенение мест прикрепления сухожилий и связок к костям в виде шпор, бахромы, а иногда оссификация капсул суставов
Лечение
•специфического лечения не разработано
•при неприятных ощущениях в области позвоночника применяют массаж, тепловые процедуры, ЛФК, различные виды физиотерапии, бальнеотерапию, нестероидные противовоспалительные средства (индометацин и др.)
•при болях в периферических отделах скелета наиболее эффективны инфильтрация болезненных зон кортикостероидами и анестетиками, назначение фонофореза гидрокортизона, аппликации противовоспалительных мазей
Прогноз для жизни благоприятный при отсутствии поражения задней продольной связки позвоночника.