какие фрукты можно при срк с запорами
Диетотерапия больных с синдромом раздраженного кишечника

Существуют различные точки зрения относительно значения факторов питания в лечении СРК – от полного его отрицания до конкретных подходов в решении этого вопроса, наметившихся в основном в последнее время. Это обусловлено значительной неоднородностью СРК по этиопатогенезу, клиническому течению, а также недостаточностью доказательной базы влияния различных продуктов питания на патогенетические механизмы указанного заболевания.
В настоящее время достоверно установлено, что алиментарными триггерами СРК являются три основные группы пищевых веществ:
✸ 1. пищевые олигосахариды (фруктаны и галактаны), дисахариды (лактоза), моносахариды (фруктоза) и полиолы (сахарные спирты – маннит, ксилит, сорбит, мальтит, изомальтит), объединяемые под названием FODMAP (от первых букв «Fermentable Oligosaccharides, Disaccharides, Monosaccharides and Poliols») и относящиеся к семейству плохо всасываемых короткоцепочечных углеводов, которые склонны к сбраживанию в присутствии кишечных бактерий;
✸ 2. химические компоненты пищи, способные стимулировать энтеральную нервную систему;
✸ 3. глютен-компонент клейковины злаковых (пшеницы, ржи, ячменя) у лиц, не страдающих ► целиакией.
Следует иметь в виду, что выраженность симптомов СРК при употреблении FODMAPs зависит не только от их количества, но и от особенностей их усвоения в кишечнике. Симптомы СРК могут усиливаться в большей степени при употреблении продуктов, содержащих лактозу и сахарозу, у больных с недостаточной продукцией тонкой кишкой ферментов, обеспечивающих их усвоение (соответственно лактазой и сахаразой – изо-мальтазой), что может быть верифицировано с помощью водородного дыхательного теста с лактозой или путем изучения указанной ферментативной активности в биоптате тонкой кишки. Провокации симптомов СРК способствуют также избыточное бактериальное обсеменение тонкой кишки и ускоренный тонкокишечный транзит.
С учетом вышеизложенного следует отдавать предпочтение альтернативным продуктам с более низким содержанием FODMAPs:
✸ по фруктозе – цитрусовые, ягоды, бананы, виноград, нектарины, дыня, киви; по лактозе – безлактозные молокопродукты, рисовое молоко, твердые сыры;
✸ по фруктанам и галактанам – крахмалсодержщий рис, кукуруза, картофель, из овощей – тыква, салат, огурцы, сладкий перец, зеленая фасоль, помидоры, баклажаны;
✸ по полиолам – сахар, глюкоза, подсластители, не заканчивающиеся на «-ол» (сукралоза, аспартам, стевия и др.).
Небольшое количество FODMAPs содержится в необработаных мясных продуктах. Высокий эффект от использования «диеты low FODMAPs» отмечается у больных СРК с метеоризмом и диареей.
Важно также ограничивать употребление с пищей потенциально биологически активных химических веществ, которые являются основными афферентными стимуляторами энтеральной нервной системы и могут формировать висцеральную гиперчувствительность, играющую важную роль в патогенезе СРК. В их числе продукты, содержащие в значительном количестве салицилаты (особенно растительного происхождения), консерванты, красители и усилители вкуса (бензоаты сульфаты, нитраты и др.). Впрочем, не исключено, что повышенная чувствительность к указанным компонентам пищи может быть специфической. Последнее может быть установлено с помощью элиминационной диеты и плацебо-контролируемой провокации.
Веские доказательства наличия непереносимости глютена, не связанной с целиакией, у некоторых больных СРК послу жили основанием для постановки вопроса об ограничении в питании таких пациентов продуктов, богатых глютеном. Однако верификация таких больных возможна лишь путем использования элиминационных или провокационных диет, так как у них в крови не определяются ассоциированные с целиакией антитела. В связи с этим задачей исследователей является разработка биомаркеров непереносимости глютена без целиакии. Впрочем, необходимо иметь в виду, что од ним из углеводных остатков пшеницы является фруктан, который может быть триггерным фактором, способным провоцировать появление функциональных нарушений со стороны кишечника. В то же время в экспериментах на мышах, экспрессирующих HLADQ8, показано, что глютен может вызывать нарушения нейромоторной функции и микробной флоры кишечника без морфологических признаков его повреждения.
Уменьшению метеоризма может способствовать ограничение употребления продуктов, обусловливающих газообразование, – бобовых (фасоль, горох, бобы, чечевица идр.), некоторых овощей (белокочанная, брюссельская, цветная капуста, брокколи, редис, брюква, кольраби, лук и др.), избы точного количества некоторых фруктов (сливы, яблоки, изюм и др.) и соков из фруктов, богатых FODMAPs (абрикосовый, сливовый, яблочный и др.), а также мяса, рыбы, яиц. Следует иметь в виду, что у некоторых людей усилению газообразования способствует употребление жирной пищи.
Диеты назначаются на 6 недель; при существенном улучшении в течение последующих 5 недель еженедельно последовательно через день рекомендуют пробно включать один из разновидностей FODMAPs. Так:
✸ первая неделя – полиолы (маннитол и сорбитол): 1/2 стакана грибов, 4 сушеных абрикоса;
✸ вторая неделя – дисахарид (лактоза): 250 мл молока или 200 мл йогурта;
✸ третья неделя – моносахарид (фруктоза): 2 чайные ложки меда;
✸ четвертая неделя – фруктаны (олигосахариды): 2 кусочка пшеничного хлеба;
✸ пятая неделя – галактаны (олигосахариды): 1/2 стакана чечевицы или бобовых.
При возобновлении симптомов продукты, содержащие указанные разновидности FODMAPs, в дальнейшем исключают из рациона, заменяя их альтернативными в пределах одной продовольственной группы, разнообразив при этом диету. При отсутс твии эффекта после 6 недель соблюдения диеты следует учесть влияние природных химикатов и глютена.
Выводы. Доказана целесообразность ограничения в рационе больных СРК продуктов, богатых FODMAPs («диета low FODMAPs»). Научно обосновано внедрение стратегии ограничения употребления продуктов, богатых химически активными веществами и глютеном. Требуется индивидуальный отбор таких больных, что в настоящее время возможно лишь с помощью элиминационных и провокационных диет или теста активации базофилов, осуществляемого in vitro, в отношении химических компонентов пищи.
по материалам статьи: «Современные подходы к диетотерапии больных с синдромом раздраженного кишечника» Н.Б. Губергриц, д.м.н., профессор, Ю.В. Линевский, д.м.н., профессор, К.Ю. Линевская, к.м.н., П.Г. Фоменко, к.м.н., К.А. Воронин, Донецкий национальный медицинский университет им. М. Горького; статья опубликована в медицинской газете «Здоровье Украины» в номере 1(31) за февраль 2014 года,
Диета при синдроме раздраженного кишечника
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/10/dieta-pri-sindrome-razdrazhennogo-kishechnika-900×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/10/dieta-pri-sindrome-razdrazhennogo-kishechnika.jpg» title=»Диета при синдроме раздраженного кишечника»>
Александр Попандопуло, студент медицинского института УЛГУ. Редактор А. Герасимова
При синдроме раздраженного кишечника у людей возникают проблемы, причину которых невозможно найти. Больные страдают от тошноты, болей в животе, диареи, запоров и метеоризма, что сильно ограничивает их участие в повседневной жизни. Врачи не могут помочь пациентам лекарствами, но облегчить симптомы и улучшить самочувствие может правильная диета.
Сбалансированная диета при синдроме раздраженного кишечника
Больной с синдромом раздраженного кишечника всегда более чувствителен к раздражителям, чем здоровые люди. Поэтому следует избегать всего, что слишком сильно нагружает кишечник.
Прежде всего, важен отказ от углеводов с короткой цепью. FODMAPs исключает глютенсодержащую белую муку, сахар, молочный сахар (лактозу) и фруктозу.
Для пациентов это конкретно означает:
Отказ от жирных и жареных блюд
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/10/otkaz-ot-zhirnyh-i-zharenyh-bljud-900×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/10/otkaz-ot-zhirnyh-i-zharenyh-bljud.jpg» loading=»lazy» src=»https://unclinic.ru/wp-content/uploads/2020/10/otkaz-ot-zhirnyh-i-zharenyh-bljud.jpg» alt=»Отказ от жирных и жареных блюд» width=»900″ height=»600″ srcset=»https://unclinic.ru/wp-content/uploads/2020/10/otkaz-ot-zhirnyh-i-zharenyh-bljud.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/10/otkaz-ot-zhirnyh-i-zharenyh-bljud-768×512.jpg 768w» sizes=»(max-width: 900px) 100vw, 900px» title=»Диета при синдроме раздраженного кишечника»> Отказ от жирных и жареных блюд
При синдроме раздраженной толстой кишки должны быть строго ограничены алкоголь, кофе и сигареты. В идеале их нужно полностью избегать, так как они усиливают все симптомы синдрома раздраженного кишечника, будь то запор, диарея или метеоризм.
Сахар, содержащийся в сладостях, способствует росту микробов в кишечнике, поэтому его также следует избегать.
Диета при синдроме раздраженного кишечника
В целом, в случае синдрома раздраженного кишечника рекомендуется на время перейти на мягкую пищу, чтобы дать кишечнику «небольшой перерыв». Под легкой пищей мы подразумеваем все продукты, которые не раздражают желудок и облегчают работу кишечника. Сначала хорошо подходят: чай, бульон с сухариками. Но поскольку в конечном итоге это слишком одностороннее питание, нужно постепенно расширять меню.
Какие напитки оптимальны?
Большое количество жидкости помогает при синдроме раздраженного кишечника и в целом важно для здорового образа жизни. Специалисты рекомендуют пить не менее 1,5–2 литров жидкости в день, лучше всего подходят негазированная вода, несладкие травяные чаи. Газированную воду больным с синдромом раздраженного кишечника пить нельзя.
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/10/negazirovannaja-voda-864×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/10/negazirovannaja-voda-864×600.jpg» loading=»lazy» src=»https://unclinic.ru/wp-content/uploads/2020/10/negazirovannaja-voda.jpg» alt=»Негазированная вода» width=»900″ height=»625″ srcset=»https://unclinic.ru/wp-content/uploads/2020/10/negazirovannaja-voda.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/10/negazirovannaja-voda-864×600.jpg 864w, https://unclinic.ru/wp-content/uploads/2020/10/negazirovannaja-voda-768×533.jpg 768w» sizes=»(max-width: 900px) 100vw, 900px» title=»Диета при синдроме раздраженного кишечника»> Негазированная вода
Сколько фруктов и овощей можно больным с синдромом раздраженного кишечника
Фрукты и овощи важны для сбалансированного питания, но кишечнику с сырой пищей сложнее работать. Поэтому тем, кто страдает метеоризмом, следует меньше есть сырых овощей и салата и отдавать предпочтение вареным овощам. Норма – две порций свежих фруктов в день.
Цельнозерновые: да или нет при синдроме раздраженного кишечника?
Цельнозерновые продукты относятся к числу длинноцепочечных углеводов, поэтому их следует употреблять в большом количестве. Но, в частности, крупное зерно создает ненужную нагрузку на кишечник. Поэтому при лечении синдрома раздраженного кишечника важно использовать муку грубого помола и не есть хлеб или мюсли с крупными зернами.
Что есть, если у вас запор или диарея?
У многих людей, страдающих СРК, пищеварение постоянно находится в состоянии крайности: пациенты страдают от диареи или запора.
Людям, страдающим запорами, следует придерживаться диеты с высоким содержанием клетчатки. Пищевые волокна ускоряют процесс пищеварения, набухая в кишечнике. Это позволяет пищевой массе быстрее проходить через кишечник.
Также можно попробовать народное средство – шелуху семян подорожника. Для этого шелуху псиллиума размешивают в большом стакане воды и пьют. Шелуха подорожника может поглощать жидкость, в 10 раз превышающую собственный вес, и, таким образом, помогает регулировать работу кишечника.
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/10/sheluha-psilliuma-800×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/10/sheluha-psilliuma-800×600.jpg» loading=»lazy» src=»https://unclinic.ru/wp-content/uploads/2020/10/sheluha-psilliuma.jpg» alt=»Шелуха псиллиума» width=»900″ height=»675″ srcset=»https://unclinic.ru/wp-content/uploads/2020/10/sheluha-psilliuma.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/10/sheluha-psilliuma-800×600.jpg 800w, https://unclinic.ru/wp-content/uploads/2020/10/sheluha-psilliuma-768×576.jpg 768w» sizes=»(max-width: 900px) 100vw, 900px» title=»Диета при синдроме раздраженного кишечника»> Шелуха псиллиума
При диарее также помогает диета с высоким содержанием клетчатки, поскольку она регулирует стул. Однако это не универсальный совет. В случае диареи пищеварение уже значительно ускоряется, поэтому пациент должен сначала проверить, действительно ли диета с высоким содержанием клетчатки ему подходит.
К продуктам с высоким содержанием клетчатки относятся:
Если у вас диарея, лучший способ облегчить симптомы – бананы. Пектин, содержащийся в этих фруктах, связывает воду и таким образом работает против диареи.
Что есть при метеоризме?
Пациентам, страдающим сильным метеоризмом, не следует употреблять слишком много клетчатки. Такие продукты усиливают газообразование. Например, у некоторых больных усиливают метеоризм большое количество сырых фруктов и овощей. Пациент должен сам выяснить, какие продукты он переносит, а какие нет.
Избегайте лука, лука-порея, всех видов капусты и бобовых, например, фасоли. Такие продукты усиливают газовыделение и вызывают боль в животе.
Тренируйтесь и ешьте медленно
Синдром раздраженного кишечника почти всегда имеет эмоциональные или стрессовые причины, поэтому важно расслабиться и заняться спортом. Легкие упражнения помогают нормализовать пищеварение.
Легкие упражнения для улучшения пищеварения
Легкие упражнения для улучшения пищеварения
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/10/legkie-uprazhnenija-dlja-uluchshenija-pishhevarenija.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/10/legkie-uprazhnenija-dlja-uluchshenija-pishhevarenija.jpg» loading=»lazy» src=»https://unclinic.ru/wp-content/uploads/2020/10/legkie-uprazhnenija-dlja-uluchshenija-pishhevarenija.jpg» alt=»Легкие упражнения для улучшения пищеварения» width=»900″ height=»598″ srcset=»https://unclinic.ru/wp-content/uploads/2020/10/legkie-uprazhnenija-dlja-uluchshenija-pishhevarenija.jpg 900w, https://unclinic.ru/wp-content/uploads/2020/10/legkie-uprazhnenija-dlja-uluchshenija-pishhevarenija-768×510.jpg 768w» sizes=»(max-width: 900px) 100vw, 900px» title=»Диета при синдроме раздраженного кишечника»> Легкие упражнения для улучшения пищеварения
Пациентам с раздраженным кишечником также очень важно есть небольшими порциями, чтобы не перегружать кишечник. Идеально – пять небольших порций в течение дня и минимум еды на ночь. Пищеварение вечером работает медленнее, поэтому в это время нельзя много есть.
Даже если повседневная жизнь полна стрессов, все же важно уделять себе время во время еды. Пищу следует тщательно пережевывать: хорошо пережеванная пища уже «переварена наполовину». Прием пищи должен быть неотъемлемой частью повседневного распорядка, никогда нельзя есть наспех.
Если симптомы сохраняются и не меняются, обязательно следует обратиться к гастроэнтерологу или проктологу. Так как причиной желудочно-кишечных жалоб могут быть и другие заболевания, такие как болезнь Крона или язвенный колит.
Low FODMAP: рекомендованная диета при СРК
Low FODMAP: рекомендованная диета при СРК
I. Общая характеристика диеты low FODMAP
Ученые, занимающиеся исследованиями заболеваний органов желудочно-кишечного тракта, установили, что некоторые компоненты пищи могут провоцировать появление симптомов или усиливать их у пациентов с синдромом раздраженного кишечника (СРК), функциональным вздутием живота и некоторыми другими болезнями. К таким компонентам относятся определенные углеводы, которые хорошо расщепляются в кишечнике, однако плохо всасываются или не всасываются вовсе.
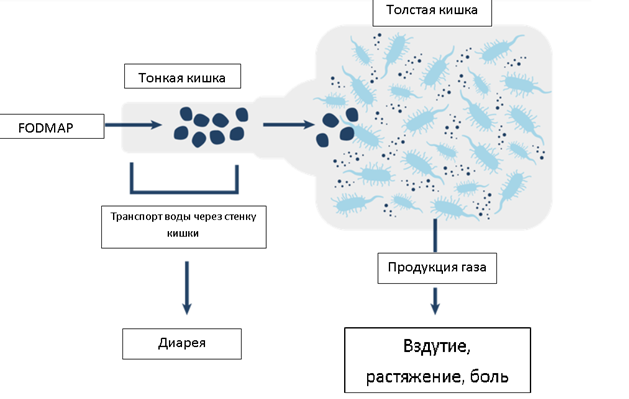
Какие же это углеводы? К ним относятся лактоза, фруктоза, фруктаны, галактаны, а также сахарные спирты. Данные вещества были объединены в группу FODMAP. Акроним FODMAP обозначает группу ферментируемых (F) углеводов – олиго- (O), ди- (D) и моносахаридов (M), а также полиолов (P). Невсосавшиеся углеводы активно перерабатываются бактериями толстой и тонкой кишки с образованием газов. Некоторые из них обладают высокой осмотической активностью, что приводит к перемещению жидкости в просвет кишечника – развивается послабление стула вплоть до диареи (см.рисунок ниже).
Рисунок – вероятный механизм возникновения/усиления симптомов у пациентов с СРК при употреблении пищи, богатой веществами FODMAP.
У здоровых людей симптомы вздутия живота и послабление стула могут развиться при употреблении большого количества углеводов FODMAP. Ярким примером служит диарея после съеденной сливы или черешни в большом количестве. У лиц с СРК порой достаточно небольшого превышения FODMAP веществ в рационе для появления или усиления симптомов. Это, например, наблюдается при наличии у пациента лактазной недостаточности или непереносимости фруктозы.
Лактазная недостаточность во взрослом возрасте – это снижение активности фермента лактазы, которая расщепляет молочный сахар лактозу в просвете тонкой кишки. Вероятность развития лактазной недостаточности увеличивается с возрастом, поскольку снижение активности фермента – это закономерный эволюционный процесс при переходе от грудного вскармливания на взрослый тип питания. Вторичная лактазная недостаточность может наблюдаться при некоторых заболеваниях кишечника инфекционного и воспалительного происхождения. Следствием низкой активности фермента лактазы является плохое расщепление молочного сахара, а употребление продуктов с большим количеством лактозы может привести к появлению описанных выше симптомов.
Непереносимость фруктозы как следствие плохого всасывания этого углевода – нередкая проблема в практике врача-гастроэнтеролога. Фруктоза, как и другие углеводы, всасывается в тонкой кишке, однако возможность усвоения фруктозы в кишечнике человека ограничена. Исследования на здоровых добровольцах показали, что 15 г фруктозы всасывается у 100% лиц, 25 г фруктозы – у 90% испытуемых, однако большую дозу углевода (50 г) могут усвоить лишь 20-30% лиц.
15 г фруктозы (доза, которая хорошо переносится практически всеми здоровыми лицами) – это много или мало? Такое количество фруктозы содержится в 250 г яблок или 300 г груш или 100 г кураги. Следует помнить, что помимо ягод и фруктов, фруктоза в большом количестве содержится в мёде, кукурузном сиропе, а также входит в состав многих промышленных продуктов питания в качестве альтернативы сахарозе.
Помимо лактозы и фруктозы существуют и другие углеводы FODMAP. Фруктаны являются углеводами, содержащимися в таких продуктах как пшеница, лук, чеснок и т.д. Они не подвергаются всасыванию в кишечнике, зато могут служить пищей для бактерий толстой кишки, что приводит к образованию избыточного количества кишечных газов.
Галактаны тоже относятся к углеводам, которые практически не всасываются в кишечнике из-за отсутствия необходимого фермента. Их, в частности, обнаруживают в бобах, красной фасоли и чечевице.
Полиолы или сахарные спирты содержатся в некоторых овощах, фруктах и грибах. Они могут быть в составе некоторых промышленных продуктов питания (ксилит, сорбит, маннитол в «диабетических» продуктах), а также нередко добавляются в жевательные резинки, леденцы от кашля, сиропы (в т. ч. лекарственные).
Поскольку в обычном рационе питания могут содержаться различные вещества FODMAP зачастую невозможно сразу понять, на какой конкретно углевод плохо «среагировал» кишечник. Более того, современная медицина может установить нарушение всасывания только некоторых (не всех!) углеводов FODMAP. Например, для диагностики лактазной недостаточности используется водородный дыхательный тест с лактозой или определение активности фермента лактазы в биоптате двенадцатиперстной кишки (взятом при гастроскопии). Тот же самый водородный дыхательный тест (в этом случае с раствором фруктозы) используется и для диагностики непереносимости фруктозы.
Гипотеза авторов была очень простой: известно, что какой-то из углеводов FODMAP (один или несколько) может вызвать появление или усиление кишечных симптомов. Чтобы доказать это, следует исключить потенциальные раздражители из рациона на некоторое время и оценить симптомы. Если вздутие живота, послабление стула исчезли или значительно уменьшились, значит какой-то из углеводов «виновен» в провокации симптомов. Остается только выяснить, какой именно.
Данная диета чем-то напоминает элиминационную диету у детей с предполагаемой пищевой аллергией, когда из рациона исключают наиболее вероятные продукты-аллергены, а затем постепенно вводят их в рацион с оценкой симптомов. Подобный подход используется и в диете low FODMAP: во время диеты оценивается эффект от исключения из рациона FODMAP углеводов, а затем выявляются продукты-провокаторы.
II. Эффективность диеты low FODMAP при желудочно-кишечных заболеваниях
Диета low FODMAP была оценена у пациентов с некоторыми желудочно-кишечными заболеваниями. Так, у пациентов с СРК соблюдение этой диеты показало снижение выраженности вздутия живота и интенсивности болей в животе по сравнению с обычной диетой и диетой, где содержание веществ FODMAP было высоким [2, 3]. В связи с этим ряд руководств по лечению СРК (например, рекомендации ВОЗ от 2015 года, рекомендации Канадской гастроэнтерологической ассоциации от 2019 года) отмечает эффективность диеты low FODMAP у части пациентов с СРК в отношении вздутия живота и болей в животе.
Крупные исследования диеты low FODMAP у пациентов с функциональным вздутием живота не проводились, однако до 75% больных СРК отмечали снижение выраженности вздутия живота при соблюдении данной диеты. С учетом этих данных, можно предположить, что диета low FODMAP будет не менее эффективной у тех лиц, которые отмечают вздутие живота как единственный симптом.
III. Этапы диеты low FODMAP
Этап 1. Исключение запрещенных продуктов. Необходимо строго соблюдать принципы диеты с исключением из рациона продуктов, богатых веществами FODMAP (перечень «запрещенных» и «разрешенных» продуктов с указанием количества приведен здесь). Период исключения запрещенных продуктов обычно составляет 3-6 недель. Однако при правильном подборе лечебной диеты и ее неукоснительном соблюдении улучшение самочувствия может наблюдаться уже на первой неделе.
Очень важно, чтобы на период исключения запрещенных продуктов рацион оставался разнообразным. Формирование меню в рамках Этапа 1 диеты должно быть основано на принципах рационального питания. Так, например, количество порций овощей в суточном рационе должно быть не менее 5, молока и кисломолочных продуктов (разрешенных диетой) 2-3 порции в день, фруктов – 2 порции, злаков и продуктов из них – 6-7 порций.
Размеры «порции» различается как внутри одной группы продуктов, так и между группами. Например, для большинства овощей одна порция обычно составляет 75 г. В группе молочных продуктов и заменителей молока 1 порция это 1 чашка (250 мл) молока, 3/4 чашки (200 мл) кисломолочных продуктов, 2 кусочка твердого сыра, 1/2 чашки (120 г) мягкого сыра или творога. Одна порция фруктов соответствует в среднем 100-150 г свежих плодов (1 банан, 1 груша, 1 апельсин или 2 мандарина, 2 киви) или 30-40 г сушёных фруктов или 1/2 стакана сока. В группе злаков одна порция это 1 кусок хлеба (40 г), полчашки приготовленных круп и макаронных изделий (75-120 г), 4 столовые ложки хлопьев и мюсли.
Завтрак может включать в себя следующие блюда:
Этап 2. Расширение диеты. В случае достижения эффекта на фоне диетотерапии (исчезновение или значимое уменьшение симптомов заболевания) рекомендуется постепенное введение в рацион продуктов с высоким содержанием веществ FODMAP. На этом этапе уточняются те FODMAP продукты, которые вызывают появление симптомов, а также определяется допустимое количество этих продуктов в рационе. При отсутствии эффекта от диеты low-FODMAP (в случае ее строгого соблюдения в течение 6 недель) пациент может вернуться к привычному рациону питания после консультации лечащего врача. Если эффект от диеты наступил до того, как истёк запланированный врачом срок (например, через 3 недели вместо 4-6), расширение диеты можно начать раньше.
Это наиболее важный этап диетотерапии. Решение вопроса о переходе на второй этап принимается после консультации с лечащим врачом, назначившим диету. Правильно выполненное расширение рациона позволит подобрать хорошо переносимые продукты. Что значит правильно? Попробуем разобраться.
Как было сказано выше, к веществам FODMAP относятся 5 разных углеводов. В некоторых продуктах содержится только один вид углеводов (например, в молоке присутствует только лактоза), в других – сразу несколько (ярким примером является арбуз, содержащий фруктозу, фруктаны и маннитол). Для того, чтобы установить реакцию на определенный углевод FODMAP, целесообразно сперва расширять рацион за счет продуктов, содержащих только один из перечисленных углеводов. Например, начать с молочных продуктов, чтобы исключить непереносимость лактозы. Затем – с мёда (источник фруктозы). Маннитол содержится в грибах, сорбитол – в свежем авокадо и персике. Фруктаны помимо некоторых фруктов (дыня и т.д.) являются единственным FODMAP углеводом в свежем репчатом и красном луке и чесноке. Галактаны присутствуют в значительном количестве в миндальном орехе.
Обычно при плохой переносимости определенного углевода (лактозы, фруктозы и т.д.) схожие симптомы будут наблюдаться и при употреблении в пищу других продуктов, содержащих этот углевод.
Не стоит начинать расширение диеты с продуктов, содержащих несколько углеводов. Например, яблоко содержит фруктозу и сорбитол, поэтому при появлении симптомов невозможно будет уточнить, на какой именно углевод так реагирует кишечник.
На введение одного продукта отводится 3 дня.
День 1 – употребление маленькой порции продукта. Поскольку реакция на углеводы FODMAP может отличаться у разных пациентов и обычно зависит от их количества, рекомендовано начать с половины рекомендованной порции. Это может быть, например 100 мл йогурта. Поскольку йогурт содержит лактозу, то в данном случае оценивается переносимость лактозы. Если симптомы (вздутие живота, послабление стула, усиление болей в животе) появились после употребления 100 мл йогурта, это может свидетельствовать о непереносимости даже маленького количества лактозы. Следует попробовать другой продукт с тем же самым углеводом через 3 дня. Если симптомы при употреблении маленькой порции отсутствуют, следует продолжить оценку переносимости обычной порции продукта на 2-й день.
День 2 – употребление стандартной порции продукта. Размеры стандартной порции для овощей, фруктов, злаков и молочных продуктов были описаны выше, более подробная информация представлена в таблицах с продуктами. Во второй день следует употребить в пищу стандартную порцию (например, 200 мл йогурта) с оценкой симптомов. При появлении вздутия живота, усиления болей в животе, послабления стула или других неприятных ощущений проба в день 3 не проводится. Через 3 дня можно попробовать другой продукт с тем же самым углеводом.
День 3 – употребление большой порции продукта. При хорошей переносимости обычной порции, можно оценить переносимость большего количества продукта на третий день. Например, выпить 400 йогурта за один прием пищи (двойная порция). Наличие симптомов будет свидетельствовать о том, что такое большое количество не следует употреблять в пищу. При отсутствии симптомов через три дня следует оценить переносимость других продуктов из той же группы. Например, для оценки переносимости лактозы это может быть творог, сметана, сливки, молоко (коровье, козье).
Каждый новый продукт оценивается по указанной выше схеме (день 1-2-3). Если пациент хочет установить точное количество продукта, который он может переносить (например, что будет при употреблении в пищу 50 мл йогурта?), то такую оценку можно провести дополнительно. Между пробами с двумя разными продуктами должно пройти 3 дня для того, чтобы полностью исключить влияние предыдущего теста на последующий.
После анализа переносимости различных продуктов внутри одной группы (например, группы молока и кисломолочных продуктов), можно перейти к оценке других углеводов. Попробуйте провести пробу на переносимость фруктозы с мёдом и манго. Следующей группой продуктов для оценки выберите, например, чечевицу, фундук и миндальный орех (содержат только галактаны). Гранат, грейпфрут, дыня и некоторые другие фрукты, чеснок и репчатый лук помогут оценить переносимость фруктанов. Сорбитол содержится в персике, абрикосе, авокадо, ежевике. Маннитол в большом количестве содержится в грибах (шампиньоны, белые грибы), а также в цветной капусте.
Далее можно будет провести оценку переносимости продуктов со сложным углеводным составом (могут содержать 2-3 углевода FODMAP). Принцип тестирования тот же самый: день 1-2-3.
Записывайте свои симптомы после проведения пробы с новыми продуктами и разными порциями этих продуктов!
Наименование продукта
День теста
Симптомы после употребления продукта в пищу