какие сопутствующие заболевания опасны при коронавирусе
Врачи назвали пять болезней, при которых COVID-19 становится опаснее
Лишний вес при коронавирусе опаснее рака
Ожирение может может стать дополнительным фактором риска в условиях нынешней пандемии коронавируса, сообщил глава Минздрава России Михаила Мурашко.
«Очень тяжело заболевание протекает у пациентов с ожирением», — подчеркнул он.
Осложняет ситуацию и тот факт, что ожирение зачастую является спутником целого ряда других хронических патологий, которые также увеличивают риск тяжелого течения болезни. «Причем лишний вес может быть как причиной хронического заболевания, так и его следствием. Есть основания полагать, что люди с избыточной массой тела более уязвимы для заражения коронавирусом», — сообщила «Известиям» старший научный сотрудник института Х-Bio ТюмГУ Мария Орлова.
Ранее похожие выводы были изложены в исследовании Медицинской школы имени Гроссмана при Нью-Йоркском университете, специалисты которой изучили данные более 8 тыс. больных COVID-19 пациентов. Выяснилось, что даже у людей младше 60 лет с ожирением заболевание протекает в тяжелой форме.
Это связано с тем, что иммунная система таких пациентов пытается бороться с избытком жира в организме, поэтому не может в полной мере противостоять вирусу.
При диабете весь организм может охватить воспаление
Коронавирус особо опасен для людей с диабетом, сообщил директор Европейского регионального бюро Всемирной организации здравоохранения Ханс Клюге. По его словам, у диабетиков болезнь протекает тяжелее и приводит к более серьезным последствиям.
Согласна с его выводом международная группа ученых, которая опубликовала исследование в журнале Science Advances. Как отметили специалисты, при проникновении вируса в организм иммунная система начинает вырабатывать молекулы цитокины, которые должны координировать клетки в борьбе с инфекцией.
Однако у некоторых пациентов их вырабатывается слишком много. В результате возникает цитокиновый шторм, в ходе которого страдают как пораженные, так и здоровые ткани. Как следствие, организм охватывают воспалительные процессы, грозящие летальным исходом.
По словам ученых, причина такой реакции организма кроется именно в уровне сахара в крови. Эксперимент с мышами, больными гриппом, показал, что при высокой концентрации глюкозы в их организме происходила чрезмерная выработка цитокинов.
Аллергикам и астматикам придется нелегко
Очень серьезными последствиями зараженным коронавирусом людям грозит начало сезона аллергий, заявила «Газете.Ru» врач аллерголог-иммунолог, член Европейской Академии Аллергологии и Клинической Иммунологии Мария Польнер. Это связано с тем, что у всех аллергиков вирусные заболевания почти всегда протекают в тяжелой форме, в отличие от пациентов без патологий.
«Сейчас уже есть пациенты с симптомами коронавируса, которые страдают от аллергического ринита и бронхиальной астмы. У них респираторные инфекции — в том числе коронавирусные — протекают намного тяжелее. Поэтому можно предположить, что ситуация только усугубится, когда начнут цвести все растения и произойдет обострение астмы. В целом у пациентов произойдет ухудшение респираторных симптомов», — рассказала специалист.
Большинство заболевших в Китае — более 80% — также составляли люди старше 60 лет с респираторными патологиями. Как сообщал заслуженный работник здравоохранения России профессор Юрий Мизерницкий, риск заражения коронавирусом и тяжелого течения болезни особенно высок для людей с тяжелыми хроническими аллергическими заболеваниями.
«Вирусы всегда выступают триггерами обострения аллергических заболеваний, в частности бронхиальной астмы», — заявил профессор «Коммерсанту».
Удар в сердце
Китайские врачи отследили связь между проблемами с сердцем и сосудами и смертностью от коронавируса. Соответствующее исследование было опубликовано в журнале JAMA Cardiology.
По данным специалистов, наличие таких диагнозов увеличивает риск умереть от COVID-19 в четыре раза. Как оказалось, сердечно-сосудистые заболевания были у каждого пятого заболевшего жителя Уханя, в котором началась вспышка.
Такого же мнения придерживается и главный внештатный кардиолог Минздрава Евгений Шляхто. По его словам, люди с сердечно-сосудистыми заболеваниями представляют группу повышенного риска переносимости этой инфекции.
«Наличие таких заболеваний всегда увеличивают общие риски, но особенно серьезный вопрос стоит в отношении вирусов. Тут дело даже не в особенностях механизма действия коронавируса, который еще изучается, — сейчас уже есть подозрения, что он реализует свое действие через неблагоприятные эффекты на сердце, что может приводить к осложнениям. В целом инфекция всегда неблагоприятно влияет на сердечно-сосудистую систему. Если есть несовершенства каких-либо защитных механизмов, то это может привести к определенным последствиям», — пояснил кардиолог «Газете.Ru».
Пациентам с онкологией рекомендуют не выходить из дома
У пациентов с онкологическими заболеваниями коронавирусная инфекция протекает с тяжелыми осложнениями намного чаще, чем у людей, никогда не имевших злокачественной опухоли. Об этом телеканалу RT рассказывала член правления Российского общества клинической онкологии (RUSSCO) Наталья Деньгина.
Как подчеркивает онколог, в случае обнаружения коронавируса у пациента с онкологией продолжать противоопухолевое лечение нельзя ни в коем случае. «Такой пациент должен быть изолирован и получать обычное поддерживающее лечение на дому в случае легкого течения заболевания или быть госпитализирован в инфекционный стационар при более серьезных формах заболевания», — сказала врач.
Она порекомендовала пациентам с онкологией соблюдать более жесткий карантинный режим и по возможности оставаться дома. Кроме того, им необходимо строго следовать указаниям врачей-онкологов, которые организуют правильное противоопухолевое лечение.
Перечислены заболевания, сопутствующие тяжелому течению коронавируса

Почти у всех пациентов с тяжелой формой коронавируса появляются другие бактериальные или вирусные инфекции, из-за которых, подчас, больной умирает. Как выяснили ученые, коронавирусная инфекция в 84% случаев приводит к возникновению серьезных сбоев в работе иммунитета, массовым воспалениям и образованию микротромбов, а также другим проблемам в организме, являющимся угрозой для жизни.
К такому выводу пришли китайские медики, предварительные результаты исследования которых опубликованы в электронной научной библиотеке medRxiv. Группа исследователей под руководством профессора Медицинского университета Гуанчжоу Цзиньцуня Чжао открыла очень опасный побочный эффект от коронавируса.
При вспышке атипичной пневмонии в 2003-м году, во многом похожей на COVID-19, многие заболевшие ею умирали или находились в тяжелейшем состоянии не из-за самого вируса, а из-за вторичных инфекций. Исследователи решили проверить, может ли подобное происходить в случае с COVID-19.
Были проанализированы образцы мокроты, мазков из носа и горла, кала нескольких десятков жителей провинции Гуандун, заразившихся COVID-19. Из них 13 были тяжелобольными и восемь болели в легкой форме. Помимо коронавируса, у всех исследуемых пациентов выявили другие инфекции, не характерные для ОРЗ.
Несмотря на то, что все исследуемые пациенты постоянно получали антибиотики и препараты, которые по своему действию должны подавлять грибковые инфекции, у 84,6 процентов тяжелых больных (у 11 из 13) нашли минимум одну вторичную инфекцию. В основном, ее причиной были различные болезнетворные бактерии, но иногда и другие вирусы и даже грибки.
Несколько человек страдали от тяжелой формы герпеса, риновируса, а также вируса RSV, вызывающего у пожилых людей тяжелую форму пневмонии. У 23,1 процента больных выявили бактерии из рода Burkholderia, вызывающие легочные инфекции, а также стафилококки и микоплазму, а один пациент с Burkholderia cenocepacia скончался.
В тоже время в органах дыхания и в пищеварительной системе у тех, кто легко переносил COVID-19, набор бактерий сильно отличался. Хотя, как предполагают ученые, это может быть связано с тем, что антибиотики уничтожили оригинальную микрофлору этих пациентов.
Китайские ученые пришли к мнению, что коронавирус нужно лечить точечными методами, обязательно учитывая наличие вторичных инфекций, только так можно снизить количество летальных исходов.
Боли в ногах при коронавирусе
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
Помимо общих симптомов COVID-19, пациенты часто жалуются на боли в ногах при коронавирусе, а также сильную отечность и дискомфорт, возникающие после перенесенного заболевания. Частые причины возникновения патологического состояния — прием средств медикаментозной терапии, обезвоживание и интоксикация организма, тромбообразование, как основное осложнение новой коронавирусной инфекции.
Рассказывает специалист РЦ «Лаборатория движения»
Дата публикации: 28 Октября 2021 года
Дата проверки: 28 Октября 2021 года
Содержание статьи
Почему болят ноги после болезни
По какой причине сильно болят ноги при коронавирусе и после выздоровления, а симптомы сохраняются длительное время? По локализации боли делят на мышечные, суставные и вызванные сосудистыми нарушениями. Основные факторы:
Пациентам, перенесшим заболевание, рекомендовано обращение к врачу при первых признаках тромбоза, так как отсутствие лечения вызывает необратимые последствия вплоть до ампутации конечностей или гибели.
Сколько дней могут длиться боли в нижних конечностях
Слабость и атрофия мышц, боли, отеки ног после коронавируса при отсутствии квалифицированной медицинской помощи могут длительно сохраняться, от одного месяца и до неопределенного времени, в зависимости от диагноза, локализации нарушений. Вирус поражает мышцы, периферическую нервную систему, суставы, кровеносную систему.
Миалгия наблюдается в икроножных или бедренных мышцах.
Боли при поражении суставов колен, голеностопа или тазобедренной области, также сопровождаются локальным опуханием и повышением температуры.
Тромбоз чаще развивается в одной конечности, характеризуется отеком от ступни до колена или бедра, дискомфортом, распирающей болью и покраснением кожи.
Для установления диагноза и степени тяжести поражений необходима комплексная диагностика, включающая лабораторные анализы и аппаратные исследования.
Что делать, если болят ноги после коронавируса
Важно не заниматься самолечением. Это только усугубит состояние и приведет к необратимым последствиям. Самое верное решение — обращение за врачебной помощью и прохождение комплексного обследования. Первоначально необходима консультация терапевта, который после диагностики выдаст направление к нужному специалисту — неврологу, флебологу, сосудистому хирургу или ортопеду.
Тромбоз нижних конечностей после коронавируса
Риск возникновения тромбоза при коронавирусе предугадать невозможно. Но в 30% клинических случаев у пациентов было диагностировано тромбообразование. Фактором риска развития тромбоза служат:
Почему при коронавирусе образуется тромбоз?
Механизм тромбообразования у пациентов с COVID-19 связан со следующими нарушениями:
Признаки тромбоза при коронавирусе
Основной критерий диагностики тромбоза нижних конечностей — выраженность отека. Например, образование тромба на уровне бедра влечет отек от бедра до ступни с сильным болевым симптомом. При локализации тромба ниже, кровоток частично восстанавливается через систему коммуникативных вен и симптоматика выражена слабо или отсутствует.
Чаще наблюдается комплекс следующих симптомов:
Последствия тромбоза выражаются хронической венозной недостаточностью, нарушением трофики, возникновением экземы или трофических язв.
Самое опасное осложнение — тромбоэмболия легочной артерии, развитие острой дыхательной и сердечной недостаточности, ведущей к гибели.
Какие сопутствующие заболевания опасны при коронавирусе


Все о коронавирусе
Симптомы
коронавируса COVID—19
Основные симптомы коронавируса
Редкие симптомы коронавируса
Как передается коронавирус?
Как и другие респираторные вирусы, коронавирус распространяется через капли, которые образуются, когда инфицированный человек кашляет или чихает.
Кроме того, он может распространяться, когда инфицированный человек касается любой загрязненной поверхности, например, дверной ручки. Люди заражаются, когда они касаются загрязненными руками рта, носа или глаз.
8 шагов по профилактике коронавирусной инфекции
Часто
задаваемые
вопросы
Коронавирусы – обширное семейство вирусов, которые поражают людей и животных. Известно, что некоторые из них способны вызывать у человека респираторные инфекции в диапазоне от обычной простуды до более серьезных состояний.
Последний из недавно открытых коронавирусов вызывает заболевание COVID‑19. До вспышки инфекции в китайской провинции Ухань в декабре 2019 года о новом вирусе и заболевании ничего не было известно.
Он передается главным образом воздушно-капельным путем в результате вдыхания капель, выделяемых из дыхательных путей больного, например при кашле или чихании, а также капель слюны или выделений из носа. Также он может распространяться, когда больной касается любой загрязненной поверхности, например дверной ручки. В этом случае заражение происходит при касании рта, носа или глаз грязными руками.
Самое важное, что можно сделать, чтобы защитить себя, – это соблюдать правила личной гигиены и сократить посещения общественных и людных мест.
Сбор и оценка жалоб, анамнеза заболевания, эпидемиологического анамнеза, медицинский осмотр.
На сегодняшний день в России проведено более 70 миллионов лабораторных исследований на новую коронавирусную инфекцию.
С перечнем организаций Роспотребнадзора, осуществляющих лабораторную диагностику новой коронавирусной инфекции (COVID-19) можно познакомиться здесь.
Да, разумеется. Пока не существует специфического препарата от нового коронавируса. Так же, как нет специфического лечения от большинства других респираторных вирусов, вызывающих простудные заболевания.
Вирусную пневмонию – основное и самое опасное осложнение коронавирусной инфекции – нельзя лечить антибиотиками. В случае развития пневмонии лечение направлено на поддержание функции лёгких.
Россия ведет разработку вакцин против нового вируса. В настоящее время в федеральном государственном научном центре «Вектор» в Новосибирской области идёт разработка вакцин против коронавируса по пяти направлениям и 13 вариантам.
Заразиться вирусом могут люди всех возрастов. Степень тяжести заболевания зависит от индивидуальных факторов. Однако людям старше 65 лет, а также гражданам с ослабленной иммунной системой и хроническими заболеваниями рекомендуется быть наиболее осторожными и внимательными к своему здоровью.
Детям и внукам пожилых людей нужно позаботиться о старшем поколении, завезти продукты, лекарства, соблюдая все предосторожности, не контактируя с ними. Помощь волонтеров можно запросить на сайте.
Коронавирус и вирус гриппа похожи основными симптомами, способами передачи и профилактики, но имеют и принципиальные различия.
Например, инкубационный период: у гриппа он составляет 3 дня, а у COVID-19 – 5-6 дней. Также коронавирусная инфекция вызывает больше тяжелых и критических случаев, что, в свою очередь, приводит к более высоким показателям смертности, чем у сезонного гриппа.
Все граждане, прибывшие в РФ из стран с неблагополучной эпидситуацией, должны быть изолированы по месту пребывания на срок 14 дней.
За всеми прибывшими устанавливается медицинское наблюдение. Число визитов врача определяется в каждом случае индивидуально в течение всего периода карантина. При появлении симптомов ОРВИ человек должен незамедлительно обратиться за медицинской помощью без посещения медицинских организаций.
Медицинская помощь всем пациентам и лицам с подозрением на COVID-19 оказывается на бесплатной основе. Действующим законодательством не предусмотрена компенсация разницы между оплатой больничного и реальной зарплатой, если человек находился на карантине.
Если Вам нужен больничный лист, вы можете оформить его в личном кабинете на сайте Фонда социального страхования, приложив фото документов, подтверждающих поездку в страны с неблагополучной эпидемиологической ситуацией.
Нет. В период изоляции посещение пациента запрещено с целью предотвращения распространения инфекции. Пациенты, находящиеся в стационаре, могут использовать мобильный телефон и другие средства связи для общения с родственниками.
Родственники могут передавать пациентам продукты питания и личные вещи, однако существует ряд ограничений, которые необходимо уточнять в справочной службе больницы.
Что такое коронавирусная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Этиология
Штаммы, патогенные для человека, относятся к роду Betacoronavirus. Их можно разделить на две группы:
Вирус COVID-19 подвержен мутациям и постоянно изменяется, вследствие чего регулярно появляются и исчезают его новые варианты. Сейчас выделяют не менее пяти основных:
Гипотетически какие-то из этих вариантов могут ускользать из-под действия вакцинных антител, но общепризнанных сведений об этом пока нет, исследования продолжаются. Известно, что некоторые из этих штаммов могут быть более заразными и распространяться быстрее, что увеличивает число новых случаев заболевания.
Индийский штамм коронавируса («Дельта») — это лишь один из сотен разновидностей нового коронавируса. Кардинально он не отличается от китайского и сохраняет всё основные свойства коронавирусов, но, по недостаточно понятным пока причинам, является более заразным, поражает больше молодых людей, чаще приводит к госпитализации и развитию пневмонии. Существующие вакцины оказывают на него тормозящее влияние, но, возможно, чуть меньшей силы.
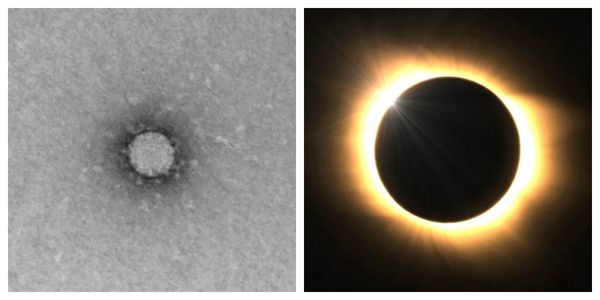
Коронавирусы — это спирально-симметричные РНК-содержащие вирусы с одной цепью РНК. Они представляют собой сферические образования размером 80-220 нм. Внешне напоминают солнечную корону благодаря своей суперкапсид-липидной оболочке, окружённой белковыми шипами. Отсюда и происходит название этих вирусов.
Коронавирусы вырабатывают ряд ферментов (протеазу, хеликазу, репликазу) и неструктурные белки, которые расщепляют белковые связи в человеческих клетках. Также они подавляют выработку интерферона, который помогает бороться с вирусами, провоцируют воспаление и запускают апоптоз — запрограммированную гибель клеток.
Коронавирусная инфекция имеет достаточно изощрённый метод проникновения в клетки организма. Поверхностные белковые «шипики» на границе вирусной частицы имитируют полезные для клетки вещества. Их ошибочно распознают трансмембранные рецепторы клетки и дают «разрешение» на вход. Иммунная система при этом не реагирует на проникновение вируса, так как она не видит оснований атаковать неопасный для организма материал.
SARS-CoV-2 в этом отношении имеет более выгодные условия для входа в клетку. Хотя он более заразный, но зачастую не приводит к катастрофе на уровне клеток и органов — тяжёлое течение, как правило, связано с обострением и ухудшением имеющихся хронических заболеваний на фоне болезни.
После прикрепления к клетке вирус «продавливает» клеточную оболочку и вводит в её цитоплазму свой РНК. Далее запускается сборка белков и готовых вирусных образований. После формирования вирусного нуклеокапсида готовые вирусы покидают клетку, сливаясь с внешней мембраной, а сама клетка погибает.
Во внешней среде стандартные штаммы коронавирусов не отличаются устойчивостью: их большая часть погибает в течение нескольких часов. При благоприятных условиях эти вирусы могут прожить до 2 суток. Они высоко чувствительны к бытовым дезинфектантам (гибнут за 2 минуты), высушиванию, солнечной радиации, нагреванию свыше 56°С (инактивируются за 10-15 минут).
Более патогенными и жизнестойкими вирусами являются MERS-CoV, SARS-CoV, SARS-CoV-2 :
Эпидемиология
Всего известно около 40 видов коронавирусов (как патогенных, так и непатогенных для человека). Большинство патогенных форм коронавируса постоянно курсируют среди людей по всему миру и вызывают нетяжёлые ОРВИ — фарингит, трахеит, бронхит и др. Они возникают в зимне-весенний период из-за ослабления защитных сил организма и обострения хронической ЛОР-патологии.
Впервые коронавирусы были обнаружены в 1965 году учёными Д. Тиреллом и М. Бино у пациента с ОРВИ. До 2002 года считалось, что коронавирусы могут вызвать у людей только нетяжёлые респираторные инфекции. Однако с этого времени в мире накопился опыт изучения тяжёлых острых респираторных синдромов, причиной которых стали коронавирусы. Ими были спровоцированы такие заболевания, как:
Коронавирус SARS-CoV-2 возник недавно : первые сообщения о болезни появились 8 декабря 2019 года. Предположительно данный штамм является рекомбинантом, т. е. вирусом, в котором генетический материал частично дополнен чужеродным геномом коронавируса летучей мыши и неизвестного коронавируса (возможно, змеи или панголина). Местом рождения вируса и появления заболевания является город Ухань, расположенный в провинция Хубэй Китайской Народной Республики. Первичный источник инфекции неизвестен. Предположительно заражение могло произойти на рынке морепродуктов и экзотической пищи (летучие мыши, змеи).
За короткий промежуток времени (около 2 месяцев) вирус достаточно быстро распространился и вызвал пандемию — об этом 11 марта 2020 года заявила Всемирная организация здравоохранения. Особенно пострадали жители Италии, Ирана, Южной Кореи и США.
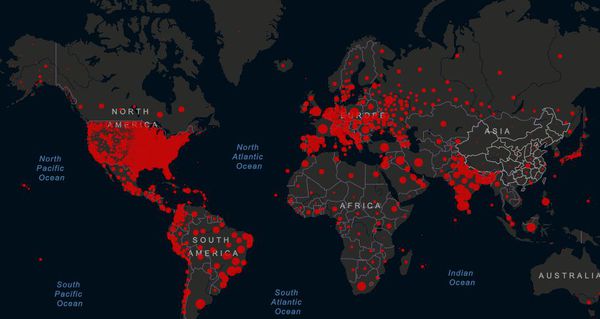
Коронавирус: статистика в России и в мире
На 28 июня 2021 года количество заболевших составило более 181 млн человек (лидеры — США: более 34 млн, Индия: более 30 млн, Бразилия: более 18 млн, Франция: более 5 млн, Россия: более 5,4 млн), из которых скончались более 3,9 млн человек (США: более 619 тыс, Бразилия: более 513 тыс, Индия: более 396 тыс, Россия: более 133 тыс). Тяжело болеют преимущественно пожилые люди, для которых вирус особо опасен (до 80 % всех летальных случаев).
Коронавирус в Москве
По данным на 28 июня, в Москве выявлено 1 338 937 случаев, 1 143 858 выздоровели, 22 086 скончались.
Причины коронавирусной инфекции
Механизмы передачи:
Факторы передачи — воздух, пыль, предметы быта, пищевые продукты, загрязнённые вирусом. Чем ближе и теснее контакт здорового и больного, тем выше вероятность передачи инфекции. Повышенный риск заражения имеют медицинские работники, люди, связанные с тесным прямым общением с людьми, а также организованные коллективы.
В виду своей нестойкости во внешней среде любой коронавирус не может передаться через посылки из Китая ни при каких условиях. Они идут гораздо дольше возможного периода сохранения жизни вируса на любых материалах.
Пока у людей нет врождённого или приобретенного иммунитета к новому типу коронавируса SARS-CoV-2, поэтому восприимчивы к заболеванию все люди на планете. После перенесённого заболевания формируется стойкий гуморальный иммунитет, но только к тому серотипу, которым переболел человек. Поэтому возможны повторные заболевания, вызванные другими типами коронавирусов. Ребёнок после рождения унаследует от матери непродолжительный пассивный иммунитет примерно на полтора месяца (иногда немного дольше при грудном вскармливании).
Как и при любом ОРВИ возможны редкие повторные случаи заражения тем же типом вируса (у ослабленных больных или при дефектном варианте антителообразования, однако это бывает редко).
Симптомы коронавирусной инфекции
При стандартных типах вируса инкубационный период длится 1-10 дней, при инфекции COVID-19 — до 14 дней (в среднем 5-7 дней).
Чаще всего типичная коронавирусная инфекция протекает бессимптомно или приводит к развитию малозаметных симптомов по типу ОРЗ с поражением носовой полости и глотки. Наблюдается слезотечение, щекотание в носу, насморк с необильным слизистым отделяемым, нарушение обоняния, першение или лёгкие боли в горле, сухой кашель (спустя время — с небольшим количеством мокроты). Больной чувствует недомогание, слабость, познабливание, возможны умеренные головные боли, повышение температура тела не более чем на 38°С. У детей ко всем перечисленным симптомам могут присоединиться признаки поражения пищеварительного тракта в виде дискомфорта в животе, неустойчивого стула и тошноты. В течение недели выраженность симптоматики снижается и наступает выздоровлен ие. Иногда заболевание проявляется лишь небольшой слабостью даже при поражении около 25 % лёгких, которое визуализируется только на КТ органов грудной клетки.
В отличие от круглогодичных форм коронавирусной инфекции высокопатогенные формы болезни проявляются гораздо тяжелее, их прогноз в 20 % очень серьёзен.
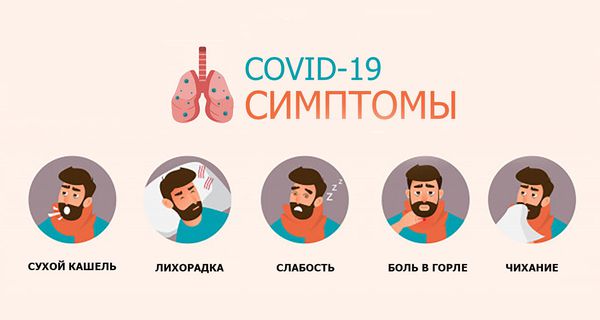
Наиболее распространённые симптомы COVID‑19 :
У части больных могут отмечаться боли в мышцах и суставах, насморк, заложенность носа, снижение или исчезновение обоняния, першение в горле, умеренная диарея. Обычно эти симптомы развиваются постепенно и выражены неярко.
У большинства инфицированных не возникают какие-либо серьёзные симптомы или плохое самочувствие, как и при остальных формах коронавирусной инфекции. В 80 % болезнь заканчивается полным выздоровлением.
Примерно в одном из шести случаев COVID-19 (преимущественно у пожилых и ослабленных сопутствующими заболеваниями людей) возникает тяжёлая симптоматика с развитием дыхательной недостаточности :
Все эти признаки могут указывать на развивающуюся пневмонию или респираторный дистресс-синдром лёгких. В этих случаях требуется срочная госпитализация в отделение реанимации и интенсивной терапии. Время от появления симптомов COVID-19 (при подтверждении возбудителя) до смерти в тяжёлых случаях составляет от 6 до 41 дня (в среднем 14 дней).
Коронавирусная инфекция у беременных. Пока нет исчерпывающих данных о специфическом негативном влиянии коронавирусной инфекции и инфекции COVID-19 в частности на исход и течение беременности, состояние плода и ребёнка, развитие внутриутробной патологии. Однако течение болезни при новой коронавирусной инфекции достаточно тяжёлое.
Коронавирусная инфекция у детей. Дети, как правило, переносят заболевание легче, чем взрослые. В некоторых случаях возможно развитие пневмонии. Обычно она возникает у детей с отягощённым фоном по простудным заболеваниям или лёгочной патологии.
Патогенез коронавирусной инфекции
При инфекции COVID-19 вирусы могут продолжать выделяться даже спустя некоторое время после их исчезновения из дыхательных путей. Это указывает на вероятность более позднего фекально-орального механизма передачи заболевания.
Классификация и стадии развития коронавирусной инфекции
Выделяют четыре степени тяжести коронавирусной инфекции:
Заболевания, вызванные потенциально опасными видами коронавируса, разделяют по клинической форме на три группы:
Осложнения коронавирусной инфекции
Пневмония. Температура тела резко увеличивается, кашель усиливается, выделяется мокрота (при присоединении вторичной бактериальной крови она приобретает зеленовато-жёлтый оттенок, иногда можно заметить буроватые прожилки), возникают боли в груди во время кашля на стороне поражения и одышка, нарастает слабость и головная боль, возможно появление нейтрофильного лейкоцитоза в периферической крови (увеличение количества нейтрофилов).
Острый респираторный дистресс-синдром. Развивается в течение 2-6 дней от начала болезни. Характеризуется нарастанием сухого кашля, одышки, появлением учащённого поверхностного дыхания, участием вспомогательной мускулатуры во время дыхания, тахикардией, посинением губ и носа, прогрессирующим снижением уровня кислорода в крови ниже 90 %, нарушением кислотно-основного равновесия в организме. При выслушивании лёгких возможны хрипы, при рентгенографии — инфильтраты в лёгких, плевральный выпот. Прогноз часто неблагоприятный.
«Длительный COVID» — симптомы, продолжающиеся несколько месяцев: повышенная утомляемость, головные боли, головокружение, потеря вкуса и запаха, депрессия, непроходящий кашель, боли в груди, мышцах и суставах.
Повреждения мозга при коронавирусе зачастую обусловлены декомпенсацией хронической патологии или остро возникающими нарушениями мозгового кровообращения (чаще у пожилых пациентов). Повреждает ли сам коронавирус головной мозг, пока неизвестно, исследования продолжаются.
Диагностика коронавирусной инфекции
Клинический анализ крови выявляет реакции иммунитета. При коронавирусной инфекции наблюдаются признаки стандартного вирусного заболевания: снижение уровня лейкоцитов (вплоть до абсолютной лейкопении) или нормальный размер эритроцитов, снижение уровня нейтрофилов, эозинофилов и тромбоцитов, увеличение числа лимфоцитов и моноцитов.
Общий анализ мочи, как правило, без изменений. При развитии тяжёлых форм заболевания наблюдается протеинурия и цилиндрурия (появление в моче белка и цилиндров).
Биохимический анализ крови оценивает функциональную активность органов. Возможно повышение АЛТ, АСТ, С-реактивного белка, креатинина, провоспалительных цитокинов, молочной кислоты и прокальцитонина — маркера сепсиса (прогностически указывает на неблагоприятное течение заболевания).
РИФ — реакция иммунофлюоресценции на выявление антигена. Материалом для исследования служат мазки-отпечатки слизистой носа или отделяемого носоглотки, которые берутся с помощью специального стерильного тампона.
ИФА — иммуноферментный анализ на выявление специфических антител (IgM и IgG). Для исследования кровь из вены берётся дважды с интервалом в 10-14 дней.
Интерпретация результатов теста:
Ставить утвердительный диагноз только на основании результатов ИФА не стоит.
Оценивать результаты ПЦР следует совместно с ИФА:
Иногда контрольная ПЦР после получения отрицательного результата ПЦР в подтверждённом ранее случае коронавирусной инфекции показывает положительный результат. Это возможно в небольшом количестве случаев: когда в организме действительно присутствуют вирусные частицы, причём их концентрация будет намного меньше предыдущей (когда человек был в разгаре болезни), либо когда тест-система реагирует на нежизнеспособный вирус. Такие люди, вероятнее всего, не представляют явной опасности для окружающих, но для однозначных выводов пока недостаточно данных.
Культивирование вируса на культуре клеток мышей — выделение вируса в специализированных лабораториях.
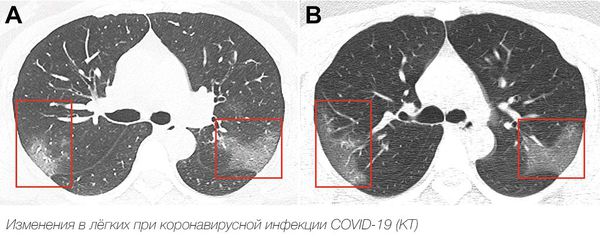
Рентгенологическое исследование позволяет обнаружить инфильтраты в лёгочной ткани при пневмонии, например по типу «матового стекла».
Медицинское обследование на новый коронавирус SARS-CoV-2 обязательно должны пройти люди, которые прибыли из неблагополучных по заболеванию районов, контактировали с больными или имеют симптомы ОРЗ. Это можно сделать в аккредитованной поликлинике по месту жительства.
Дифференциальная диагностика
Никаких специфичных симптомов, отличающих коронавирусную инфекцию от других ОРЗ, не существует. Значение имеет лишь совокупность симптомов с эпидемиологической ситуации по коронавирусной инфекции в регионе, фактом контакта с больными людьми и посещением страны, неблагополучной по данному заболеванию.
Лечение коронавирусной инфекции
Никакого специфического лечения коронавирусной инфекции на сегодняшний день не существует. Попытки использования противовирусных средств в большинстве случаев несут больше вреда нежели пользы. Эти препараты обладают побочными эффектами: обостряют хронические болезни, приводят к патологии крови и т. д. Такое «лечение» может погубить человека и без коронавируса.
На данный момент одобрен лишь один препарат прямого противовирусного действия – «Ремдесивир». Его применяют в определённых ситуациях у госпитализированных пациентов, которые нуждаются в дополнительном кислороде (но без искусственной вентиляции лёгких).
Лопинавир, ритонавир и другие ингибиторы ВИЧ, которые используются для антиретровирусной терапии при ВИЧ-инфекции, показали некоторое действие в борьбе с коронавирусом в пробирке, но при испытании на людях оказались неэффективны и опасны (обладают серьёзными побочными эффектами в тех дозах, которые необходимы для минимального влияния на вирусные частицы). В стандартных случаях эти препараты не используются — их применение возможно только в условиях испытаний и строго под контролем врача. Также проходят тестирования использования моноклональных антител.
Большинство случаев течения коронавирусной инфекции не нуждается в какой-либо медикаментозной терапии. Больным лёгкими и среднетяжёлыми формами болезни (в т. ч. и новой COVID-19) требуется лишь в покой (домашний режим без выхода на улицу минимум на 7 дней), отдых, рациональное питание (не переедать, не заставлять себя есть через силу) и обильное тёплое питьё (вода, морс, компоты). Воздух в помещении спальни, где находится больной, должен быть умеренно прохладным (18-20°С) и влажным (40-60 %). Это позволяет не пересушивать слизистую респираторного тракта, сохраняя её иммунологическую и очищающую функции. При наличии кашля применяются отхаркивающие и разжижающие мокроту средства, при першении в горле — полоскания и орошения растворами антисептиков.
Применение ингибиторов ангиотензинпревращающего фермента, блокаторов рецепторов ангиотензина, статинов показано лишь тем людям, которые принимали их до болезни COVID-19, для лечения коронавирусной инфекции они не рекомендованы.
Реабилитация после коронавируса
Прогноз. Профилактика
При круглогодичных формах заболевания, а также при лёгкой и среднетяжёлой форме COVID-19 прогноз благоприятный. При тяжёлой форме COVID-19 (особенно у пожилых людей, лиц с иммунодефицитом, хроническими сердечно-сосудистыми и бронхолёгочными заболеваниями) прогноз серьёзный — у этой категории людей вероятность летального исхода достигает 80 %.
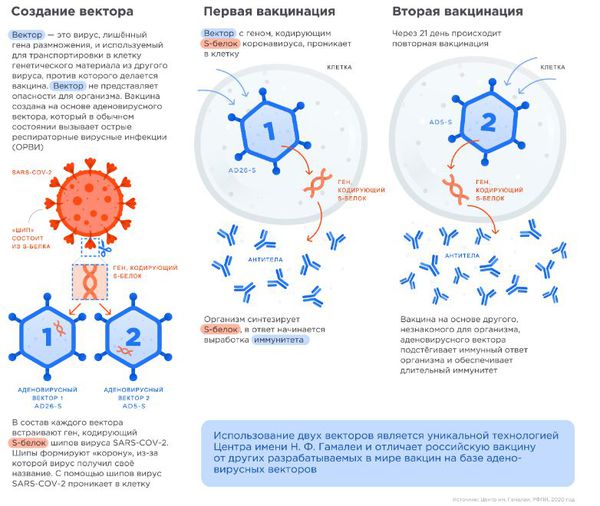
Вакцина (прививка) от коронавируса
В настоящее время применяются несколько различных типов потенциальных вакцин против COVID-19, в том числе:
После вакцинации эффект наступает примерно через три недели. Вакцина «ЭпиВакКорона» переносится незначительно легче, чем «Спутник V», но принципиальных отличий нет. Преимущества вакцин от COVID-19: в целом хорошая переносимость, отсутствие тяжёлых побочных эффектов и хороший иммунный ответ у большинства привитых. Недостатком можно назвать лишь неопределённый период действия появившегося иммунитета после вакцинации.
Вакцина «Спутник лайт» является обычным «Спутником», только с одной дозой вакцины, эффективность её значительно ниже. Она позволяет получить иммунитет немного быстрее, возможно будет применяться для ревакцинации.
Побочные эффекты вакцины от коронавируса
Никаких серьёзных побочных эффектов от вакцины «Спутник V» и других зарегистрированных в России вакцин не выявлено. В них нет живого коронавируса — только его компоненты на разных носителях, поэтому никакого риска привитые для окружающих людей не предоставляют.
Увеличивает ли вакцина риск развития тромбозов
Нет никаких доказательств, что вакцины от коронавируса значимо увеличивают риск развития тромбоза, сейчас это относится к редким побочным явлениям, не превышающим таковые при любых медицинских манипуляциях. Специально следить за за уровнем D-димера (маркера тромбообразования) после вакцинации на требуется.
Независимо от штаммов (вариантов), все коронавирусные агенты, вызывающие COVID-19, имеют в своём составе одинаковые участки, которые и содержатся в вакцинах, поэтому вероятность, что вакцины будут неэффективны против нового, например британского штамма, минимальна.
Какая вакцина от коронавируса подходит пожилым людям
Пожилым людям подходит любая из зарегистрированных в РФ вакцин, начинать лучше всего со «Спутник V».
Вакцина от коронавируса для детей
Идёт разработка вакцин для детей и подростков, но будет ли их вакцинация массовой или только для имеющих серьёзные заболевания, пока неясно.
Вакцинация беременных
Вакцины от коронавируса пока противопоказаны беременным, хотя многочисленные наблюдения не выявили каких-либо проблем с течением беременности и развитием ребёнка, но долгосрочных наблюдений ещё нет. Каких-то новых особенностей течения болезни у беременных пока также не выявлено.
Вакцинация от коронавируса при ВИЧ и онкологии
Людям с ВИЧ-инфекцией и раком можно и нужно прививаться от коронавируса, поскольку их иммунитет наиболее уязвим перед вирусом и болезнь протекает тяжелее. Никаких рисков, связанных с вакцинацией у этой группы людей, на данный момент не установлено.
Повторное заражение коронавирусом
Повторное заражение коронавирусной инфекцией возможно. Однако это единичные случаи, и пока неясно, с чем они связаны. Вероятно, повторно могут заболеть люди с иммунодефицитом, имеющие серьёзные хронические заболевания.
После болезни иммунитет сохраняется как минимум три месяца, в это время повторные заболевания крайне редки, данных о максимальной иммунной памяти пока нет. Уровень антител класса G, необходимый для защиты организма от повторного заболевания, отличается у разных людей, его точное значение, гарантирующее длительную защиту, пока не определено. Повторные заражения у пациентов с иммунодефицитом могут возникнуть через 4-6 месяцев после перенесённой инфекции. Результаты исследований показывают, что иммунитет после вакцинации ни в чём не уступает иммунитету, приобретённому после болезни.
Через какое время нужна повторная прививка от коронавируса
Иммунитет у всех людей разный, точных данных о том, когда нужно проходить повторную вакцинацию, нет. Есть смысл сделать анализ на антитела класса G через месяц и через 6 месяцев после окончания вакцинации, чтобы оценить динамику и дальше действовать осознанно.
Неспецифическая профилактика во время пандемии предполагает следующие меры:
В подготовке и обновлении материала также участвовала Вера Васильева , литературный редактор портала «ПроБолезни».