лишнее шейное ребро что такое
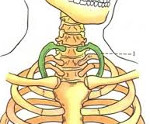
Шейное ребро ( Цервикальное ребро )
Шейное ребро – это врожденная аномалия, при которой выявляется одно или несколько добавочных ребер, отходящих от нижних шейных позвонков (обычно – VII). Часто протекает бессимптомно. Как правило, впервые манифестирует у взрослых пациентов, может проявляться болями, нарушениями чувствительности, отеком, цианозом, похолоданием конечности и другими симптомами, обусловленными расстройствами кровоснабжения и иннервации на стороне поражения. Диагностируется на основании жалоб, данных внешнего осмотра и результатов рентгенографии. Лечение – физиотерапия, покой, новокаиновые блокады. При неэффективности показана оперативная резекция дополнительного ребра.
МКБ-10
Общие сведения
Шейное ребро (цервикальное ребро) – достаточно распространенный порок развития. Обнаруживается у 0,5% населения и у 6% пациентов с вертеброгенными заболеваниями, чаще диагностируется у женщин (по различным данным, в 70-85% случаев). Первое описание данной патологии было составлено французским анатомом Шеде в 1740 году. Самым известным классическим исследованием в этой сфере является монография российского анатома В. Л. Грубера.
Добавочные ребра могут быть одиночными или множественными, располагаться с одной либо с двух сторон. Почти у 85% пациентов определяется двухстороннее поражение. Степень развития цервикальных ребер существенно варьируется – от рудиментов, незначительно выступающих за пределы поперечного отростка, до сформированных костных структур, соединяющихся с грудиной либо I ребром. Клинические проявления, вызванные компрессией подключичной артерии и нервного сплетения, выявляются примерно у 10% от общего числа больных, обычно впервые возникают после достижения совершеннолетия.
Причины
Причиной возникновения аномалии является нарушение процессов внутриутробного развития. Вначале из склеротомной мезенхимы формируется 29 пар зачатков ребер. В последующем 12 пар ребер, которые отходят от I-XII грудных позвонков, продолжают развиваться, а остальные постепенно редуцируются. При нарушении обратного развития появляются добавочные ребра. Редукция зачатков происходит сверху вниз, поэтому в клинической практике обычно наблюдаются дополнительные ребра, отходящие от VII, реже – от VI и V шейных позвонков. Факторы, провоцирующие дизонтогенез, точно не установлены.
Патогенез
Достаточно крупное цервикальное ребро меняет взаимоотношения между анатомическими структурами шеи. Клиническое значение имеет влияние рудимента на расположение плечевого сплетения и подключичной артерии. При наличии не полностью сформированного ребра или фиброзного тяжа сосуд и нервное сплетение смещаются кпереди, при более выраженной аномалии располагаются над дополнительной костной структурой. Иногда изменяются точки фиксации передней и средней лестничных мышц – они прикрепляются не в области I ребра, а к шейному или к обоим ребрам. В зоне поражения могут выявляться множественные фиброзные тяжи.
Все перечисленное создает благоприятные условия для сдавливания сосудисто-нервного пучка. При физической активности, особенно связанной с изменением положения зоны плечевого пояса (например, при оттягивании руки книзу), дополнительное ребро давит на сосуд либо нервы, возникает компрессионный синдром. На основании наблюдений установлено, что полностью сформированные ребра чаще провоцируют сосудистые расстройства, частично сформированные становятся причиной неврологических нарушений. Обычно оба компонента сочетаются между собой в различных пропорциях.
Классификация
В травматологии и ортопедии выделяют истинные и ложные, полные и неполные цервикальные ребра. Истинное ребро сочленяется с поперечным отростком соответствующего позвонка обычным суставом, ложное фиксируется к отростку синостозом либо синдесмозом. Полное ребро по своему внешнему виду напоминает обычное ребро, прикрепляется к грудине или I ребру. Неполное представляет собой рудиментарный фрагмент, конец которого ни к чему не прикреплен или соединен с I ребром посредством фиброзного тяжа. Классификация Грубера составлена с учетом степени развития костных структур, включает в себя четыре типа шейных ребер:
Симптомы шейного ребра
При отсутствии компрессионного синдрома жалоб нет. Иногда выявляется деформация над ключицей, при пальпации определяется плотное опухолевидное образование. Множественные цервикальные ребра проявляются типичным внешним видом, включающим утолщенную шею в форме конуса и опущенные плечи, которые выглядят, как продолжение шеи. Нередко отмечается асимметрия надплечий, являющаяся следствием неравномерного развития дополнительных ребер либо односторонним поражением.
Наиболее распространенной жалобой при сдавлении сосудисто-нервного пучка считается болевой синдром, возникающий либо усиливающийся после физической нагрузки, при движениях шеи и головы, подъеме руки, опускании надплечья. Зона болезненности обычно соответствует области иннервации локтевого нерва, иногда отмечается распространение боли на проксимальную часть конечности, надплечье, голову. Болевой синдром часто сочетается со снижением, повышением или отсутствием чувствительности в зонах иннервации лучевого и локтевого нервов. Вовлечение срединного нерва наблюдается редко. Могут выявляться похолодание, повышенная потливость и бледность конечности, обусловленные нарушением вегетативной регуляции сосудистого тонуса.
При сдавлении подключичной артерии больные отмечают существенные ограничения при выполнении определенных движений, например, подъеме тяжестей, вождении автомобиля и т. д. При внешнем осмотре обнаруживается отечность и синюшность конечности, пульс на лучевой артерии ослаблен или не определяется. Подъем подбородка и поворот головы в больную сторону на вдохе сопровождается ослаблением пульсовой волны и снижением давления на пораженной руке. У ряда пациентов выявляется синдром лестничной мышцы.
Осложнения
В тяжелых случаях развиваются трофические расстройства, возможна гангрена конечности. Из-за сдавления артериального ствола в его стенке возникают изменения, увеличивающие риск образования тромбов и формирования аневризмы подключичной артерии. При несвоевременном проведении операции могут отмечаться остаточные расстройства чувствительности. Патология обуславливает ограничение физической активности, невозможность заниматься определенными видами деятельности, что может стать причиной вынужденной смены профессии.
Диагностика
Постановка диагноза обычно не вызывает затруднений, осуществляется травматологом-ортопедом. Оценка степени компрессии артериального ствола и нервов плечевого сплетения, определение оптимальной тактики лечения производятся неврологом и сосудистым хирургом. План обследования включает следующие объективные и инструментальные методики:
Дифференциальную диагностику цервикальных ребер осуществляют с радикуломиелопатией, остеохондрозом шейного отдела позвоночника, невралгией, туннельным синдромом, болями при грыже межпозвонкового диска, новообразованиями плечевого нервного сплетения. При подозрении на неоплазию пациента направляют на консультацию к онкологу.
Лечение шейных ребер
Лечебная тактика определяется имеющейся симптоматикой. При отсутствии проявлений лечение не требуется. Несмотря на то, что раннее удаление добавочного ребра обеспечивает лучший эффект в отдаленном периоде по сравнению с операцией, проведенной на стадии развернутых клинических изменений, профилактическую резекцию не выполняют из-за низкой вероятности появления симптомов и высокой травматичности вмешательства.
Больным с синдромом лестничной мышцы показана консервативная терапия. Пораженной зоне обеспечивают покой путем наложения воротника Шанца и иммобилизации руки мягкой повязкой. Применяют сосудорасширяющие препараты, лекарственный электрофорез с лидазой и обезболивающими средствами, производят новокаиновые блокады. Рекомендуют воздерживаться от нагрузок, провоцирующих возникновение или усиление симптомов.
При выраженном компрессионном синдроме эффект консервативной терапии сомнительный. При прогрессировании заболевания и длительном отказе от радикального лечения могут развиться необратимые дегенеративные изменения в тканях нервного сплетения, стенке артерии. Рекомендуется резекция ребра или иссечение мышечных структур. оперативное вмешательство выполняется с использованием одной из следующих методик:
При IV типе патологии резекцию иногда осуществляют через углообразный разрез, горизонтальная часть которого проходит параллельно ключице, а вертикальная располагается в области края дельтовидной мышцы. Основные этапы хирургического вмешательства те же, что и при использовании переднего доступа. В послеоперационном периоде во всех случаях проводят иммобилизацию, применяют антибиотики и обезболивающие средства, назначают массаж, физиотерапевтические процедуры, ЛФК.
Прогноз и профилактика
При нерезко выраженной симптоматике, адекватном консервативном лечении и соблюдении режима физических нагрузок отмечается уменьшение или исчезновение клинических проявлений. При развернутой клинической картине прогноз определяется выраженностью дегенеративных изменений нервов и стенки подключичной артерии. Своевременное проведение операции позволяет ликвидировать компрессию, полностью восстановить кровоснабжение, устранить неврологические нарушения. При дегенерации нервного сплетения и изменении сосудистой стенки могут наблюдаться остаточные явления (слабость конечности, расстройства чувствительности и пр.). Профилактические меры не разработаны из-за врожденного характера патологии и отсутствия точных данных о причинах ее развития.
Лишнее шейное ребро что такое
Наиболее часто встречаются первые две в соотношении 10:1.
В литературе описано около 30-и теорий возникновения данных деформаций.
Основные теории возникновения данных деформаций.
Воронкообразная деформация ГК.
ВГК – это деформация ГК, характеризующаяся вдавлением её срединной части и эпигастральной области. Участок наибольшего западения приходится на тело грудины и мечевидный отросток. Деформация распространяется на всю хрящевую часть рёбер, а у детей старше 10 лет затрагивает и костную часть.
Классификация по В.Н. Кондрашину.
По форме: Обычная и плосковоронкообразная.
По виду деформации: симметрична и ассиметричная (лево- и правосторонняя).
По степени (глубине) деформации:
I степень 0.7-1.
II степень 0.7-0.5.
III степень менее 0.5.
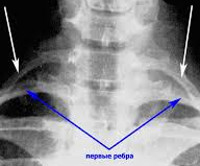
Степень деформации устанавливается по рентгенографии, выполненной в боковой проекции. По рентгенограмме замеряется наименьшее и наибольшее расстояние от задней поверхности грудины до передней поверхности тел грудных позвонков.
Степень деформации = наименьшее расстояние/наибольшее расстояние.
По стадии заболевания: компенсированная, субкомпенсированная, декомпенсированная.
Клиника.
В стадии компенсации ВГК проявляется только, как косметический дефект. Функциональные нарушения со стороны дыхательной и сердечно-сосудистой систем отсутствуют. Физическая нагрузка переносится хорошо.
В стадии субкомпенсации присоединяются умеренно выраженные функциональные нарушения со стороны дыхательной и сердечно-сосудистой систем. Плохо переносится физическая нагрузка, отмечается дискомфорт в проекции сердца и пародоксальное дыхание, связанное с аномалиями диафрагмы. Пародоксальное дыхание нарушает экскурсию ГК и уменьшает лёгочную вентиляцию, что ведёт к функциональным нарушениям в малом кругу кровообращения за счёт хронической гипоксемии и возникновению частых бронхо-лёгочных заболеваний.
В стадии декомпенсации деформация ГК выражена, отмечаются значительные функциональные нарушения со стороны сердечно-сосудистой и дыхательной систем.
Лечение.
Оперативное лечение при 2 и 3 степенях деформации. Оптимальный возраст 5-7 лет т.к.
Применяют различные варианты торакопластики. На сегодня известно более 30-и методов и их модификаций.
Килевидная деформация грудной клетки.
КГК – деформация ГК, характеризующаяся заметным выступлением грудины, горизонтальным расположением рёбер, увеличением передне-заднего размера ГК, образованием грудинно-рёберного горба.
В первые три года жизни деформация малозаметна и редко выявляема. В периоды роста происходит нарушение правильного развития структур ГК и деформация становится хорошо заметной.
Классификация по Г.А. Баирову и А.А. Фокину.
Значительно чаще встречается второй тип.
Клиника.
Манубриокостальный тип характеризуется выступлением вперёд рукоятки и верхней части тела грудины, 2-3 рёберных хрящей.
Корпорокостальный тип. В зависимости от формы грудины (прямая, выпуклая, жеклобоватая), размеров угла в местах соединения рёбер с грудиной, степени прогиба 5-10 рёбер различают 4 формы КГК: линейную, круглую, пирамидальную и трапециевидную. Рёбра в краниальной части проходят более горизонтально. На уровне грудины рёберные хрящи приподнимаются вертикально, опускаются желобообразно или гребневидно выступают вперёд. Для круглой формы характерен больший изгиб её средней части или средней и нижней. При пирамидальной форме грудина с деформированными рёбрами направлена косо вниз и кпереди по прямой линии от рукоятки к мечевидному отростку. В динамике возможен переход круглой формы в пирамидальную.
Описанные типы ГК бывают симметричными и асимметричными.
Костальный тип характеризуется боковым выпячиванием ГК за счёт чрезмерного роста рёбер с одной стороны. Грудина может ротироваться в противоположную деформации сторону. Рёбра со здоровой стороны либо не деформированы, либо западают.
У детей до 10 лет функциональные нарушения выражены слабо. После 10 лет отмечается уменьшение ЖЁЛ, увеличен минутный объём дыхания (объём воздуха, вдыхаемого за 1 мин.). Отмечаются функциональные нарушения со стороны сердца.
Лечение.
Оперативное при всех типах. Оптимальный возраст 10-13 лет. Применяют различные виды торакопластики.
Плоская грудная клетка.
ПГК – это отклонение от нормы формы грудинно-рёберного комплекса, сплющенного в передне-заднем направлении.
Классификация по Волански.
Три степени уплощения: несколько уплощённая ГК, плоская ГК и чрезмерно плоская ГК.
Лечение.
Статью подготовил врач-ортопед детской клиники Тигренок Кравченков Павел Вячеславович
Дополнительные ребра в шейном отделе позвоночника
Лечение в нашей клинике:
Шейные ребра – это рудимент, которые может сохраняться у человека в процессе его внутриутробного развития. Изначально, при формировании костного скелета эмбриона у него присутствует 29 пар реберных дуг. Постепенно, в процессе внутриутробного развития лишние ребра отмирают и атрофируются. К моменту рождения у плода остается 12 пар реберных дуг с полностью сформировавшейся грудной клеткой.
Добавочное шейное ребро может располагаться в области седьмого или восьмого шейного позвонка. Оно не обладает костной структурой. Формируют его фиброзные хрящевые ткани. В случае, если происходит компрессия нервного волокна, дополнительные шейные ребра удаляются хирургическим путем. Если патологического влияния не оказывается, то пациент может жить с этим рудиментом до конца жизни.
В подростковом возрасте дополнительные ребра в шейном отделе могут провоцировать искривление позвоночного столба. Их крепление к телам позвонков осуществляется путем жесткой фиксации. При расправлении легочной ткани и повышении физической нагрузки на опорно-двигательный аппарат добавочное ребро может привести к развитию сколиоза.
Дополнительные ребра шейного отдела позвоночника у пожилых людей приводят к опущению линии плеч, развитию горбика в области шестого и седьмого позвонков. Это существенно ухудшается кровоснабжение церебрального и коронарного бассейнов. Могут развиваться сосудистые патологии в виде ишемической болезни сердца и нарушения кровоснабжения структур головного мозга (инсульт или транзиторное).
При обнаружении добавочного рудиментарного ребра всегда ставится вопрос о его сохранении или устранении. Врач вертебролог сопоставляет данные рентгенографического и МРТ обследования с общим самочувствием пациента, наличие неврологических клинических симптомов и т.д. Самостоятельно принять решение о необходимости удаления этого рудимента пациент принят не может. Если структура не оказывает негативного воздействия, то операцию никто делать не будет.
Очень важно проводить периодическую профилактику с целью адаптации к существованию с данным рудиментом. Между первым и добавочным ребром нет мышечной ткани. Рудимент не прикреплен с помощью связочного и сухожильного аппарата. Он может свободно смещаться, что чаще всего наблюдается при различных травмах. Смещение рудиментарного фиброзного ребра практически всегда приводит к защемлению нервного волокна и развитию болевого синдрома. Известны случаи отрыва хрящевой ткани и её свободного «хождения» рядом с шейным отделом позвоночника.
От этого страдают кровеносные церебральные сосуды, корешковые нервы, мягкие ткани. Необходимо своевременно предпринимать меры к тому, чтобы зафиксировать дополнительное ребро и не давать ему свободно смещаться, защемляя корешковые нервы.
Если у вас присутствует подобная врожденная патология, то можете получить бесплатную консультацию врача вертебролога в нашей клинике мануальной терапии. Доктор проведёт осмотр, изучит рентгенографические и МРТ снимки. Затем он даст индивидуальные рекомендации по провидению лечения и профилактики случаев компрессии корешковых нервов и окружающих мягких тканей.
Причины появления шейных ребер у человека
Синдром шейного ребра – это врождённая патология, при которой на этапе эмбрионального развития не происходит полная дифференциация зачаточной ткани. В результате сохраняются рудиментарные шейные ребра у человека после рождения. Выявить их можно только с помощью специального обследования. В ряде случаев рентгенографический снимок данные рудименты не показывает, поскольку они обладают несколько иной структурой, чем кости.
При подозрении на синдром шейного ребра в младенческом возрасте назначается МРТ обследование. Затем, по его результатам и скорости развития позвоночного столба врач принимает решение о необходимости хирургического вмешательства.
Будущая мама должна знать о том, какие причины могут спровоцировать появление шейного ребра у её будущего ребенка. Потенциальные факторы риска:
Сразу же после рождения добавочное ребро может никак не проявляться. Однако в ходе последующего развития младенца можно заподозрить присутствие патологии. Рудимент начинает некрасиво выпирать в области шеи, пальпация этого места становится неприятной для малыша, начинается деформация позвоночного столба или грудной клетки. Такие дети часто болеют простудными заболеваниями и имеют низкий уровень иммунитета.
Степени шейных ребер
Шейные ребра С7 и С8 – это всегда патология. А вот насколько она опасна для здоровья человека, зависит от степени разрастания фиброзной ткани и её подвижности. В ряде случаев рудименты никак не проявляются. Пациент может даже не подозревать, что они у него присутствуют. Увидеть их наличие можно с помощью специального оборудования.
Шейные ребра 1-ой степени обладают незначительным размером и редко вызывают патологические изменения в окружающих их мягких тканях. При проведении обследования видно, что шейные ребра 1-ой степени не превышают по размеру длину остистого отростка. В результате этого они не оказывают компрессионного давления на сухожилия, мышцы, связки и нервное волокно. Лечения не требуют. Для улучшения состояния позвоночного столба рекомендуется проводить профилактические сеансы остеопатии с целью усиления диффузного питания межпозвоночных хрящевых дисков и делать специальную гимнастику.
Диагноз присутствия шейных ребер С7 2-ой степени устанавливается в том случае, если они по своей длине превышают размеры остистых отростков расположенных рядом позвонков. При этом состоянии пациенту рекомендуется проходить регулярное обследование у вертебролога. Если фиброзная ткань рудимента начнет затруднять диффузное питание межпозвоночного диска или будет оказывать давление на мягкие ткани, то потребуется консервативная коррекция с применением методов мануальной терапии.
При третьей степени патологии рудиментарное ребро соединяется с грудиной и оказывает существенное влияние на строение грудной клетки, положение ключиц, состояние межпозвоночных дисков и т.д. При появлении клинических симптомов компрессии проводится хирургическая операция по удалению рудиментов.
Кальцинация дополнительных ребер и их жесткое крепление к грудине – это четвертая степень патологи. Она является безусловным показанием для хирургической операции по удалению.
Лишнее шейное ребро слева и справа
Лишнее шейное ребро может быть односторонним или располагаться симметрично с обоих сторон. В случае двусторонней патологии прогноз более положительный, поскольку при одностороннем расположении рудимента у пациента всегда формируется боковое искривление позвоночного столба в виде грудного сколиоза. Вторичная деформация грудной клетки может привести к неполному развитию легочной, бронхиальной и сердечной ткани в процессе внутриутробного развития.
Шейное ребро слева приводит к нарушению кровоснабжения тканей головного мозга. Извитость хода задней позвоночной артерии возникает в результате деформации позвоночного столба. Шейное ребро справа деформируется в первую очередь грудную клетку. Может выявляться вторичная дислокация сердца, аорты, пищевода, щитовидной железы. Часто в пожилом возрасте эта патология становится причиной развития дисфагии и образования диафрагмальной грыжи.
Диагностировать лишнее ребро слева или справа можно только с помощью МРТ обследования. На рентгенографическом снимке это рудимент проявляется только в том случае, если он подвергается процессу оседания на его поверхности солей кальция и фосфора. Кальцинация может происходить по причине недостаточного кровоснабжения или после перенесенного асептического воспаления.
Помимо подразделения на одностороннюю и двустороннюю патологию, проводится следующая классификация:
В зависимости от типа и структуры рудимента врач может порекомендовать проводить профилактическое лечение с использованием методов мануальной терапии или удалить лишние ребра с целью предупреждения травмы нервного волокна.
Какие симптомы дают рудименты шейных ребер?
Давайте разберемся в вопросе о том, какие клинические симптомы могут возникать у пациентов. Рудименты шейных ребер могут провоцировать недостаточность в малом и большом круге кровообращения. При близком расположении к нервно-сосудистому пучку высока вероятность систематического оказания давления. Это негативно сказывается на общем самочувствии человека.
Клинические симптомы могут проявляться в виде:
При появлении подобных клинических симптомов необходимо обратиться на прием к врачу и провести комплексное обследование. По его результатам будет принято решение о хирургическом вмешательстве или проведении консервативного лечения.
Как лечить рудиментарные ребра шейного отдела?
Перед тем, как лечить рудиментарные ребра шейного отдела, нужно выявить их патологическое влияние на расположенные рядом мягкие ткани. Если патологического воздействия не оказывается, то врачи выбирают выжидательную тактику. Пациент регулярно проходит обследования. При появлении негативных признаков компрессии проводится консервативное восстановительное лечение.
Его основная цель – фиксация рудиментарного ребра таким образом, чтобы оно не оказывало давления на расположенные рядом ткани.
В нашей клинике мануальной терапии для этого используется комплексный подход. Врач разрабатывает индивидуальный курс лечебной гимнастики, который в сочетании с массажем и остеопатией дает положительный результат. Также может использоваться рефлексотерапия, лазерное воздействие, кинезиотерапия, физиотерапия и многие другие методики.
При отсутствии положительного эффекта от проводимого консервативного лечения может потребоваться хирургическая операция.
Помните! Самолечение может быть опасно! Обратитесь ко врачу