локус стопы что это
Плоскостопие: виды, профилактика и лечение
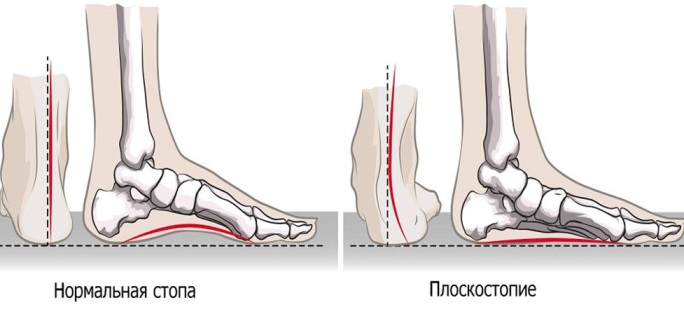
Плоскостопие у детей либо взрослых – это патологическое состояние, при котором вся подошва одной или обеих ног касается земли в положении стоя. Обычно внутренняя часть стопы (так называемый свод) немного приподнята над землей. При симптомах плоскостопия у взрослых, подростков либо детей практически нет свода или щели между кожей и полом. Плоскостопие влияет на осанку, может вызвать проблемы с лодыжками и коленями, что может изменить положение ног.
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Виды и степени плоскостопия
Выделяют продольный свод стопы, который формирует арку с внутренней стороны от основания большого пальца до пятки, и поперечный, от основания большого пальца до мизинца. За счет сводов и подвижного сочленения костей стопа пружинит при ходьбе и смягчает удары. Соответственно, выделяют три типа патологии:
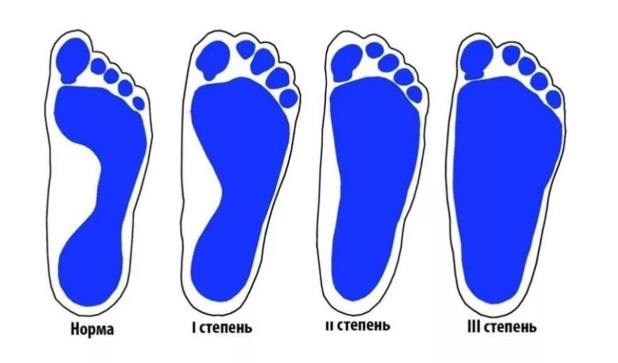
Кроме формы важно определение степени плоскостопия. От этого зависит тяжесть проявлений и лечение, развитие осложнений.
Для поперечного плоскостопия выделена 4 степень, с высоким углом отклонения.
Берут ли в армию с плоскостопием?
Для юношей важен вопрос – с каким плоскостопием не берут в армию. По данным на 2020 год не берут в армию и не подлежат призыву парни:
Они призываются только в военное время, получая на руки военный билет.
Как определить плоскостопие, какой врач проводит диагностику
Прежде всего, важны симптомы плоскостопия (у детей или взрослых), которые включают:
Кроме того, обувь снашивается с внутренней стороны, сильно деформируется. Все эти жалобы – повод для посещения ортопеда и диагностики плоскостопия.
Для выявления плоскостопия врач попросит встать на пальцы ног и опуститься на пол, посмотрит, касается ли ступня земли. Если врач заметит, что дуги нет или она слабо выражена, он порекомендует следующие тесты:
Методы лечения плоскостопия
Лечение плоскостопия зависит от симптомов и первопричины заболевания у взрослых либо детей. В некоторых случаях вмешательств не требуется, если состояние не вызывает боли или каких-либо других трудностей, не прогрессирует. Врач порекомендует конкретные варианты лечения, которые зависят от возраста и причин патологии.
Большинство случаев плоскостопия у детей являются генетическими. Однако их ступни гибкие от природы.
Исправление плоскостопия подразумевает:
Варианты безоперационного лечения для предотвращения развития плоскостопия и его симптомов у взрослых:
Кроме того, важна потеря веса, занятия физической культурой и полноценный отдых. Если безоперационные методы лечения не избавляют от болей, напряжения и проблем, связанных с плоскостопием, тогда следующим вариантом может быть операция.
Профилактика
Основные методы профилактики плоскостопия: регулярный осмотр ортопеда по мере взросления ребенка, подбор правильной обуви, физическая активность для гармоничного развития стопы. У взрослых это профилактика травм, контроль веса и подбор обуви по размеру и полноте стопы.
Синдром диабетической стопы
Статья из монографии «Сахарный диабет: от ребёнка до взрослого».
Синдром диабетической стопы (СДС) – инфекционное, язвенное и/или деструктивное поражение глубоких тканей, связанное с неврологическими патологическими изменениями, ухудшением кровообращения в артериях нижних конечностей разной степени выраженности и остеоартропатией.
Распространенность изъязвлений стоп среди больных сахарным диабетом (СД) составляет от 4 до 10%. Уровень смертности среди пациентов с язвами стоп в анамнезе в 2 раза выше, чем у тех пациентов, у которых это осложнение зафиксировано не было. После заживления язвы часто рецидивируют в течение последующих 12 месяцев.
Патогенез синдрома диабетической стопы
Основными патогенетическими причинами развития трофических изменений в нижних конечностях у больных сахарным диабетом является диабетическая сенсомоторная и вегетативная нейропатия и поражение периферических артерий нижних конечностей.
К другим причинам относят деформацию стоп, язвенные поражения нижних конечностей в анамнезе, формирование гиперкератозов в областях повышенного плантарного давления, другие поздние осложнения сахарного диабета (нефропатия, ретинопатия), декомпенсацию заболевания, неудовлетворительные социальные условия, курение, злоупотребление алкоголем.
Длительная автономная нейропатия способствует снижению потоотделения и сухости кожи, что ведет к нарушению ее целостности (трещины, микротравмы) и вызывает повышенное кровообращение в системе поверхностных кожных сосудов. Эти изменения являются следствием образования артериовенозных шунтов, по которым артериальная кровь, минуя капиллярную сеть, сбрасывается в венозное русло, обедняя капиллярный кровоток.
Нарушенный веномоторный рефлекс, обусловленный автономной нейропатией, приводит к повышению венозного давления, особенно при переходе в вертикальное положение, что, в свою очередь, способствует отеку, гиперемии и гипертермии стопы.
Стопа изменяется и приобретает характерную деформацию, препятствующую нормальному распределению нагрузки на ее ткани. Нарушение баланса между сгибателями и разгибателями способствует снижению активности «малых» мышц стопы с последующим формированием «молоткообразных» и «когтеобразных» пальцев, выпячиванием головок плюсневых костей, вследствие чего изменяется архитектура стопы и, как следствие, походка. Нарушение опорно-двигательной функции ведет к дальнейшему образованию язвенных дефектов.
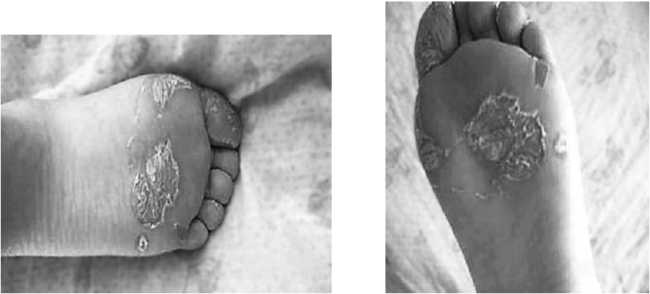
Деформации стоп образуют натоптыши, мозоли и трещины в результате формирования зон повышенного нагрузочного давления в определенных участках плантарной поверхности. Постоянное давление на эти области приводит к воспалительному аутолизу мягких тканей и образованию язвенных дефектов стоп (рис. 6.9).
Рис. 6.9. Кожные проявления синдрома диабетической стопы
Синдром диабетической стопы представляет непосредственную угрозу развития язвенно-некротических процессов, гангрены стопы и является самой частой причиной нетравматических ампутаций нижних конечностей.
Классификация синдрома диабетической стопы представлена в табл. 6.17.
состояние стопы у больных из группы риска
язва проникает через все слои кожи до сухожилия
глубокая язва, проникающая до костно-суставных структур и сопровождающаяся остеомиелитом
гангрена стопы или отдельного пальца
гангрена всей стопы
Помимо классификации по глубине поражения также используют патогенетическую классификацию трофических язв нижних конечностей:
Анализ патогенетических факторов, приводящих к образованию язвенных дефектов, а в случае присоединения инфекции и к развитию флегмоны, показывает, что в 15% случаев ведущим является ишемия, в 40% – сочетание нейропатии, деформации стопы и травмы, в 26% – сочетание нейропатии, ишемии, деформации, гиперкератоза, травмы, в 19% – сочетание нейропатии, травмы, деформации, гиперкератоза.
Одновременное нарушение соматической и автономной иннервации лежит в основе формирования нейроостеоартропатии – «сустава Шарко». На фоне снижения болевой чувствительности и склонности к развитию остеопороза, а также усиления кровотока, способствующего резорбции костей при сахарном диабете, микротравмы могут приводить как к трещинам и переломам костей, так и к поражению суставов (распад тканей суставов, разрушение и фрагментация костей).
Диагностикасиндрома диабетической стопы:
Допплерометрия с целью установления наличия и степени гемодинамических нарушений (показатель плече-косточкового индекса (ПКИ) менее 1 является признаком окклюзии или стеноза артерии, на которой проводят измерения).
Рентгенография с целью установления наличия деструкции костей стопы (если при зондировании язвы на дне найдены костно-суставные структуры, то наличие остеомиелита не подлежит сомнению).
Ангиография с целью установления степени и локализации стеноза/окклюзии артерий нижних конечностей.
Дуплекс-допплерография с целью установления степени и локализации стеноза/окклюзии артерий нижних конечностей (метод имеет преимущества перед рентгенконтрастной ангиографией за счет неинвазивности).
Транскутанная оксиметрия с целью установления жизнеспособности тканей (норма – выше 50 мм рт. ст. в пальцевой артерии и выше 90 мм рт. ст. – в артериях голени).
Оценка состояния иннервации (вибрационная, болевая, тактильная, температурная чувствительность, сухожильные рефлексы).
Исследование вибрационной чувствительности выполняют с помощью градуированного камертона (128 Гц). Для этого вибрирующий камертон ставят на места костных выступов (первое плюсне-фаланговое сочленение, бугристость большеберцовой кости). Больной должен сообщить об окончании ощущения вибрации. При значении шкалы 6 относительных единиц вибрационная чувствительность считается сохраненной. При пороге вибрационной чувствительности менее 3 относительных единиц пациента относят к группе повышенного риска по развитию гнойно-некротических поражений стопы.
Определение тактильной чувствительности осуществляют с помощью набора монофиламентов, которые воздействуют на кожу стопы с силой в 1, 10 и 75 г/см в десяти локусах стопы (тыльная поверхность, плантарная поверхность плюсне-фаланговых суставов, апикальные поверхности пальцев и пятки). Если чувствительность (10 г/см 2 ) не сохранена в четырех из перечисленных локусов – пациента относят к группе повышенного риска по развитию гнойно-некротических поражений стопы.
Болевую чувствительность исследуют с помощью неврологической иглы. Температурную чувствительность определяют с помощью цилиндра Тір-Tеrm, концы которого имеют разную температуру. Если обследуемый не в состоянии отличать эти раздражения, температурная чувствительность считается утраченной.
Лечение синдрома диабетической стопы эффективно только на ранних стадиях заболевания, пока не произошла масштабная гибель нервных волокон. В этой связи ранняя диагностика и своевременная терапия СДС являются одними из приоритетных задач современной диабетологии.
Лечение синдрома диабетической стопы
Если язвенный дефект не заживает в течение 2 месяцев, следует подозревать наличие остеомиелита. В этом случае, а также при формировании флегмоны назначают антибактериальную терапию по принципу step down (начало с парентерального введения с постепенным переходом на пероральный прием):
Из монографии «Сахарный диабет: от ребенка до взрослого»
Сенаторова А.С., Караченцев Ю.И., Кравчун Н.А., Казаков А.В., Рига Е.А., Макеева Н.И., Чайченко Т.В.
ГУ «Институт проблем эндокринной патологии им. В.Я. Данилевского АМН Украины»
Харьковский национальный медицинский университет
Харьковская медицинская академия последипломного образования МЗ Украины
Гинекологический мазок «на флору»: на что смотреть, и как понять
Большинству женщин мазок «на флору» знаком, как самый «простой» гинекологический анализ. Однако исследование куда «полезнее», чем может казаться. И всего несколько (а то и одно) отклонений способны подсветить значимые проблемы, еще до появления каких-либо симптомов. Так как же понять полученные результаты? Рассказываем по пунктам.
1. Эпителий
Как известно, любой живой объект в природе имеет ограниченный срок жизни, по истечении которого он погибает «от старости».
Эпителий в гинекологическом мазке – это и есть слущенные «старые» клетки слизистой оболочки влагалища, цервикального или уретры (в зависимости от оцениваемого локуса). Которые могут присутствовать в материале в умеренных количествах.
Превышение нормативных пределов («много» или «обильно») может указывать на:
Уменьшение или отсутствие эпителия в мазке – на атрофические изменения, недостаток эстрадиола или избыток андрогенов.
Кроме того, ввиду зависимости эпителия от уровня половых гормонов, его количество в материале может сильно меняться в зависимости от дня цикла, начиная с единичного «в поле зрения» в самом начале – до умеренного и даже большого количества ближе к овуляции и во время нее.
А появление в мазке так называемых «ключевых клеток» (эпителий, «облепленный» мелкими кокковыми бактериями) – является маркером бактериального вагиноза.
2. Лейкоциты
«Норма» лейкоцитов в мазке также сильно зависит от стадии цикла и уровня половых гормонов, а также исследуемого локуса.
Так, за «максимум» для:
Повышение показателя – очевидно, свидетельствует о воспалении, а полное отсутствие может иметь место в норме в самом начале цикла.
Слизь
Результат «отсутствует», «мало» или «умеренно» для этого показателя является нормой, что тоже связано с индивидуальными особенностями гормонального фона и циклом.
А вот «много» слизи в мазке – может свидетельствовать о том, что мазок взят в середине цикла, дисбиотических изменениях или избытке эстрогенов. Поэтому требует внимания специалиста или, как минимум, контроля в динамике.
Флора
Преобладающей флорой женских половых путей в норме у женщин репродуктивного возраста, как известно, являются лактобактерии (или палочки Дедерлейна). Количество которых может быть от умеренного до обильного, в том зависимости, в том числе, от фазы менструального цикла.
Патологические элементы
Присутствия мицелия грибов, трихомонад, диплококков (в том числе и возбудитель гонореи), лептотрикса, мобилункуса и прочих патогенных микроорганизмов в нормальном мазке не допускается, даже в минимальном количестве. А их выявление – серьезный повод незамедлительно обратиться за лечением.
Локус стопы что это


Подошвенный фасциит
Характеристика заболевания
Подошвенный фасциит это воспалительный процесс в области прикрепления подошвенного апоневроза и всех окружающих перифасциальных структур к надкостнице бугра пяточной кости. Воспаление развивается в результате повышенной растяжимости фасции, что приводит к хронической микротравме с разрывами апоневроза и последующим развитием дегенеративного процесса. Синонимами названия фасциит являются пяточная шпора, подпяточная боль, синдром болезненной пятки, кальканеодиния.
Анатомия и функция апоневроза
Подошвенный апоневроз идет от медиального бугра пяточной кости к проксимальным фалангам пальцев стопы. В норме толщина подошвенного апоневроза по данным УЗИ колеблется от 3 до 8 мм. Подошвенная фасция стабилизирует стопу благодаря «эффекту лебедки», который заключается в том, что при отталкивании от опоры пятка оказывается растянутой в двух направлениях. Кверху ее тянет ахиллово сухожилие, а вперед ее тянет подошвенный апоневроз, который при опоре на пальцы, заворачивается вокруг головок плюсневых костей наподобие ворота лебедки. Апоневроз является пассивным стабилизатором свода стопы. Он поддерживает свод стопы, участвует в сгибании пальцев и уменьшает нагрузку на латеральный край стопы.
Причины фасциита
1. Избыточная пронация стопы при перекате. При вальгусе заднего отдела стопы, а также при плоском своде происходит уменьшение супинации в начале переката и увеличение пронации в середине и конце переката. Пронация вызывает перераспределение нагрузки по стопе, уменьшение нагрузки на латеральный край стопы и возрастание нагрузки на медиальный край и апоневроз. Во время избыточной пронации увеличивается натяжение апоневроза, что приводит к его растяжению в месте прикрепления к бугру пяточной кости. Постоянная пронация является причиной хронической микротравме апоневроза. По мере прогрессирования недостаточности подошвенной фасции возрастает нагрузка на головки плюсневых костей с увеличением давления под ними, что приводит к образованию омозолелости кожи в переднем отделе стопы.
2. Полая стопа. При полой стопе ее деформация носит относительно жесткий характер. У человека с полой стопой имеется увеличение угла наклона плюсневых костей за счет увеличения натяжения подошвенного апоневроза и утолщение подошвенного апоневроза. При полой стопе имеется отсутствие опоры на латеральный край стопы, уменьшение площади опоры стопы, что приводит к снижению возможности распределять нагрузку во время отталкивания от опоры. Нагрузка на средний отдел оказывается уменьшенной, а нагрузка на передний отдел и задний отдел оказывается увеличенной. В результате снижения возможности распределять давления по поверхности стопы развивается вторичное утолщение подошвенной фасции. Малая площадь опоры стопы является причиной высокого среднего давления под стопой, что способствует неприятным ощущениям в стопе.
Факторы, способствующие прогрессированию фасциита:
1. Большой вес тела, ожирение.
2. Ночной сон со сгибанием в голеностопном суставе под действием веса переднего отдела стопы и гипертонуса икроножной мышцы, что приводит к сокращению подошвенного апоневроза и постепенному развитию его контрактуры. Утром после пробуждения растяжение апоневроза на протяжении первых шагов оказывается болезненным. Ситуация усугубляется у пациентов с гипермобильностью суставов.
3. При фасциите клиническая симптоматика может быть обусловлена комплексом изменений, к которым относятся: воспаление, неврит первой ветви латерального подошвенного нерва, периневральный фиброз нерва, который иннервирует мышцу, отводящую 5 палец, шпора пяточной кости, травма пяточной области, периостит, травматический разрыв апоневроза, серонегативный артрит.
Симптоматика фасциита
Проявлениями фасциита являются боль в своде стопы, боль в латеральном отделе стопы, отек проксимального отдела стопы, слабость мышц стопы, хромота. При фасциите болевой синдром имеет свои особенности. Неприятные ощущения возникают утром после пробуждения при первых шагах пациента. Боль локализована по внутренней поверхности пятки и усиливается при разгибании пальцев. Если неприятные ощущения появились утром, то за день они полностью проходят. Кроме утренней боли, ощущение дискомфорта в стопе может возникнуть при переходе к движению после длительного сидения. Выраженность боли уменьшается при согревании ног.
Диагностика
При фасциите в результате длительного раздражения в области фиксации связки к пяточному бугру возникает воспалительная реакция, которая сопровождается болью на подошвенной поверхности стопы. На УЗИ отмечается утолщение толщины подошвенной фасции. Разница в толщине фасции на больной и здоровой стопах достигает 4 мм. Фасциит дифференцируют с невропатией пяточного нерва. Пациенты с невропатией предъявляют жалобы на боль в задней поверхности пятки на 4-5 см впереди от ее заднего края в области перехода боковой поверхности на подошвенную от медиальной лодыжки до края пятки. ЭМГ пяточного нерва оказывается без изменений.
Лечение
Основной метод лечения фасциита — консервативный. Консервативное лечение эффективно у 89% больных. Наиболее успешным является комплексное лечение, включающее в себя несколько методов. Каждый по отдельности метод дает меньший эффект от лечения, чем их комплексное применение.
Табл. 1
Частота применения и эффективность методов лечения фасциита
| Метод лечения | Частота применения (%) |
| Покой | 70 |
| НПВП | 69 |
| Ортезы | 63 |
| Модифицированная обувь | 48 |
| Подпяточный косок | 45 |
| Кортикостероиды | 41 |
| Тепловые процедуры | 29 |
| Холодовые процедуры | 27 |
| Ударно-волновая терапия | 24 |
1. Покой
Под покоем понимают пребывание в помещении и ходьба в пределах жилища по гигиеническим надобностям. К покою прибегают при остром приступе заболевания, в основном, у неработающих лиц, на протяжении суток, в сочетании с физическими упражнениями и физиотерапевтическими процедурами для подготовки к другим видам лечения.
2. Холодовые процедуры
Осуществляют в домашних условиях. К подошвенной поверхности стопы прикладывают пакет со льдом.
3. Физкультура с упражнениями на растяжение стопы
Делают растяжение трехглавой мышцы путем пассивного разгибания в голеностопном суставе при разогнутом колене. Выполняют растяжение камбаловидной мышцы путем пассивного разгибания голеностопного сустава при согнутом колене.
4. Подпяточный косок
Уменьшает степень натяжения ахиллова сухожилия и подошвенного апоневроза, облегчает ходьбу. Косок вставляют в обувь, или подбивают под каблук.
5. Конструкция ортеза
Требованиями к ортезу является ограничение пронации стопы для нормализации распределения нагрузки по стопе.
6. Амортизация нагрузок в ортезе
По степени амортизации в порядке убывания материал для ортезов распределяется следующим образом: силикон, резина, фетр, пластик. Ортез показан у людей, труд которых связан с ходьбой или длительным стоянием на протяжении более 8 часов. Наилучшими свойствами обладает сложный ортез из нескольких материалов, который уменьшает ударную нагрузку и ограничивает избыточную пронацию стопы.
7. Специальная обувь
Для постоянного растяжения апоневроза применяют рокерную обувь или обувь на подошве-качалке. В обуви толщина подошвы в переднем отделе меньше, чем в заднем. Благодаря разнице в высоте стопа во время переката перекатывается с пятки на носок относительно легче, что избавляет плюсне-фаланговые суставы от избыточного разгибания. Обычную обувь модифицируют для того, чтобы придать ей функцию ортопедической. Для этого в подошву помещают стальную шину с загнутым носочным концом. Она корригирует стопу и осуществляет необходимую разгрузку пальцев.
8. Шина голеностопного сустава
Шину на голеностопный сустав и стопу надевают на ночь. В шине достигается 5º сгибания стопы в голеностопном суставе по отношению к голени и 30º разгибания пальцев в плюснефаланговых суставах по отношению к плюсне. Шина устраняет контрактуру подошвенного апоневроза и ахиллова сухожилия, обеспечивает безболезненные первые шаги после сна. Эффект от лечения достигают в течение 1 месяца.
9. НПВП
Табл. 2.
Применение НПВП при болях в стопе
| Препарат | Доза | Действие | Противопоказания |
| Ибупрофен | 600-800 мг | Подавляют синтез простагландинов, снижают активность циклооксигеназы, снимают воспалительную реакцию и боль | Язвенная болезнь желудка и кишечника, почечная и печеночная недостаточность, пониженная свертываемость крови, повышенная чувствительность к препарату, гипертония, беременность |
| Кетопрофен | 25-50 мг | ||
| Напроксен | 500 мг |
10. Стероидные препараты
В поликлинической практике инъекции стероидов в область пяточного бугра делают приблизительно у половины пациентов с подошвенным фасциитом. В качестве стероидного препарата применяют инъекцию дипроспана (бетаметазона) в дозе 6 мг на 1 мл лидокаина. Инъекцию делают в пяточный бугор с внутренней стороны стопы. Однократная инъекция дает лечебный эффект у 41% пациентов на срок от 6 до 8 недель. При лечении курсом инъекций гидрокортизона обезболивающий эффект отмечают у 68% пациентов на срок более одного года. При применении стероидов возможны осложнения, приблизительно, в 1 случаев. Встречаются такие осложнения, как атрофия жировой ткани на подошвенной поверхности стопы или разрыв подошвенного апоневроза. При разрыве апоневроза происходит уменьшение боли в пятке и усиление боли по наружному краю стопы, которое носит непродолжительный период. После разрыва фасции наступает ослабление пассивной стабилизации стопы, ее дестабилизация, перераспределение нагрузки по стопе, растяжение структур по внутреннему краю стопы, сжатие структур по ее наружному краю, увеличение нагрузки на связки среднего отдела стопы и сухожилие задней большеберцовой мышцы. Развивается замыкание пяточно-кубовидного сустава с возникновением боли по наружному краю стопы. Недостаточность подошвенного апоневроза компенсируется другими структурами. При жестких связках компенсация наступает относительно быстрее, а при эластичных связках относительно медленнее. При повышенной растяжимости связок и гипермобильности дефект стабилизатора компенсируется хуже и разрыв фасции сопровождается длительной болью в стопе.
Комбинированное консервативное лечение
Оптимальным методом лечения подошвенного фасциита является сочетание нескольких методов воздействия на патологический процесс. Днем это ношение стелечного ортеза, или рокерной обуви, выполнение растягивающих упражнений, а ночью — это сон в шине.
Хирургическое лечение
Операции делают менее, чем у 10% больных подошвенным фасциитом. Показанием является сильная боль в пятке, инвалидизирующая больного.
Для лечения фасциита применяют следующие операции: удаление пяточной шпоры, фасциоэктомия, фасциотомия, невролиз, нейрэктомия, остеотомия пяточной кости, тунелизация пяточной кости, артроскопическая подошвенная фасциотомия.
Фасциотомия
Релиз подошвенной фасции осуществляют с помощью эндоскопической техники. Доступ к фасции делают на подошвенной поверхности стопы на 1 см дистальней медиального края пяточного бугра. Оптику направляют изнутри наружу. Вводят лезвие, которым рассекают фасцию в направлении от медиального к латеральному краю. Для достижения обезболивающего эффекта достаточно пересечь медиальную и центральную части фасции на протяжении 4/5, оставив приблизительно 1/5 поперечника фасции.
Невролиз
Разрез по внутренней поверхности пятки длиной 3 см, либо косой разрез в 2 см от края медиальной лодыжки. Выделяют ветви медиального пяточного нерва и мышцу, отводящую 1 палец. Отделяют поверхностную и глубокую фасцию, делают ее релиз. Под глубокой фасцией выделяют нерв, идущий к мышце, отводящий 5 палец. Нерв может быть прижат между фасцией и верхним краем мышцы. Фасцию вырезают по медиальному краю в месте ее прикрепления к пяточному бугорку на 1 см в ширину и глубину. Если нерв, идущий к мышце, отводящей 5 палец, травмируется пяточной шпорой, то производят декомпрессию нерва путем резекции шпоры. Декомпрессия нерва, идущего к мышце, которая отводит 5 палец и частичная резекция подошвенного апоневроза дает обезболивающий эффект в 75% случаев.
Мицкевич Виктор Александрович
Врач ортопед-травматолог, доктор медицинских наук