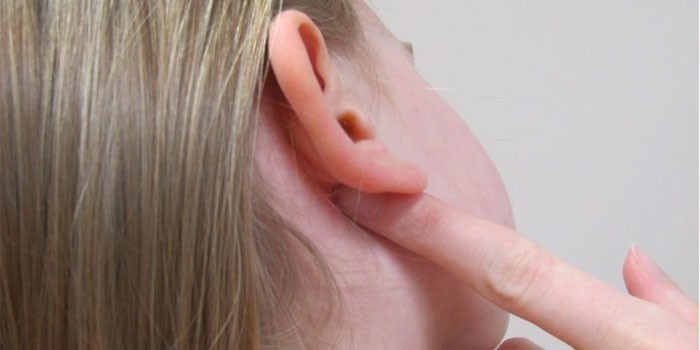
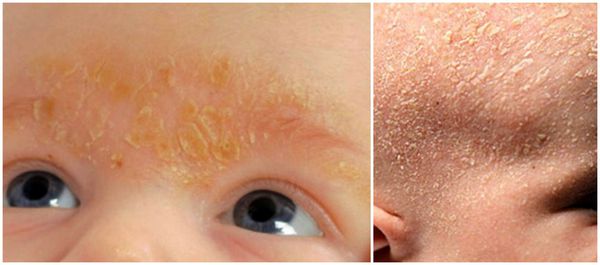
мокнет за ушами что это
Почему мокнет за ухом — причины у детей и взрослых, методы терапии
Мокнутие за ушами – признак дерматологического заболевания. Состояние причиняет значительный дискомфорт человеку вследствие сопутствующих симптомов.
Что такое мокнутие
Отделение серозного экссудата через дефекты кожи называется мокнутием. Появление жидкости за ушами негативно отражается на общем состоянии. Нарушается сон, повышается нервная возбудимость, снижается трудоспособность. Патология при отсутствии лечения переходит на волосяную часть головы. От этого явления чаще страдают грудные дети.
Не всегда помогают соблюдения правил личной гигиены, обработка пораженных мест антисептическими растворами. Для лечения недуга необходимо узнать причины. Механизм развития патологии:
Сопутствующие симптомы
Влага за ушами возникает параллельно с другими симптомами. К ним относятся:
Почему мокнет за ушами у взрослого
Для успешного лечения необходимо определить факторы, провоцирующие появление выделений за ушами. Провести диагностику может только врач. У взрослых мокнутию за ушами способствуют следующие причины:
Золотуха во взрослом возрасте
На начальной стадии заболевания на коже головы возникают золотистые корочки. Когда они отпадают, наблюдаются красные пятна. Возможно присоединение вторичного инфекционного поражения. Тогда на месте повреждений формируются глубокие раны. Туберкулезная форма сопровождается гнойным насморком, воспалением лимфатических узлов. Повышается температура тела, больной испытывает общее недомогание.
Основной причиной золотухи у взрослых является присутствие в крови палочки Коха. При этом активная форма туберкулеза не развивается, нет серьезного недомогания. Бактериальное заражение лечится антибиотиками, дополнительно используют цинковую мазь, витамины и противоаллергенные препараты. Спустя 30 дней снова проверяют наличие палочки в организме. При необходимости лечение продолжают.
Аллергия
Аллергики нередко наблюдают у себя мокнущие ранки за ушами. Развивается это вследствие воздействия раздражающих веществ, неблагоприятных экологических факторов. Мокнутие возникает из-за ношения бижутерии, использования наушников. Частая причина – применение косметических средств, вызывающих аллергию.
Такое состояние возникает у людей со сниженным иммунитетом. В некоторых случаях мокнутие появляется из-за нервного напряжения. Характерные пузырные высыпания сопровождаются зудом и покраснением. В редких случаях наблюдаются:
Дерматиты
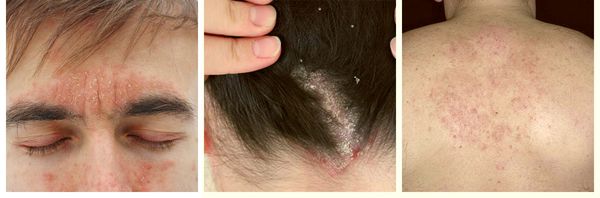
Воспаление кожных покровов из-за действия биологических, химических, физических факторов называется дерматитом. Возможные причины – пренебрежение личной гигиеной или механическое повреждение кожи. Существует несколько форм патологии – от безобидного шелушения кожи до серьезных дерматологических проблем.
При дерматитах шелушится кожа в ушах, появляется зуд. Пораженные места отекают, выделяется серозный экссудат. Хроническая форма сопровождается формированием бородавок. На течение болезни влияет состояние иммунной системы, наличие хронических отклонений. Интоксикация организма или работа на вредном производстве провоцируют возникновение дерматита.
Лечение включает использование мазей и кремов, в редких случаях – применение противомикробных препаратов. Рекомендуется соблюдать диету, отказаться от сладкого, жирного, острого, соленого. Это способствует нормализации работы желудочно-кишечного тракта.
Причины мокнутия за ушами у ребенка
Мокнутие за ушами чаще диагностируется у детей. Этому состоянию чаще подвержены грудные дети вследствие несовершенства иммунной и пищеварительной систем. Если мокнет за ушами у ребенка, он расчесывает больные места, усугубляя патологию. Рядом с ранками возможно образование трещин.
Мокнущий диатез
Реакция организма на попадание аллергена провоцирует развитие мокнущего диатеза. Это сыпь, возникающая как реакция на компоненты грудного или искусственного вскармливания. Наследственный фактор, перекармливание и прием матерью некоторых лекарственных средств во время беременности тоже могут быть причинами патологии.
Сопровождается состояние сильным зудом, покраснением за ушами. Кожа вокруг ранок воспаляется и мокнет. Язык приобретает неравномерный цвет, лицо становится одутловатым. Важно следить за ребенком, чтобы он не расчесывал пораженные места. Лечение заключается в срочном выведении аллергена из организма ребенка, удалении внешних повреждений кожи. Следует исключить из рациона ребенка следующие продукты:
Кормящие женщины должны тщательно следить за своим рационом питания.
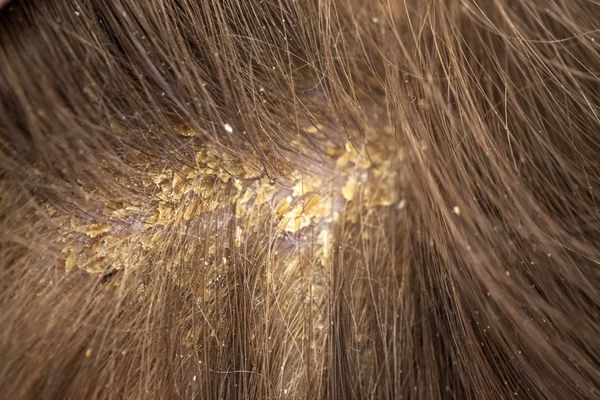
Гнейс
Себорейный дерматит (гнейс) характеризуется возникновением ранок, покрытых коркой. Лечат эти поражения с большой осторожностью – через них можно занести инфекцию, а самостоятельное снятие желтой корочки очень болезненно для ребенка.
Возникает патология вследствие проблем пищеварительной системы у матери во время беременности, недостатка витаминов. Употребление аллергенов и незрелость сальных желез провоцируют развитие заболевания. Антигистаминные препараты назначаются редко – правильно обрабатывайте ранки за ушами.
Незрелость пищеварительной системы у грудничков
Несовершенство системы терморегуляции и незрелость пищеварительного тракта – причины мокнутия за ушами. Детям сложно справиться с аллергенами и продуктами, перегружающими желудок. Поэтому возникает атипичная реакция в виде высыпаний за ушами. Усугубляет проблему обильное потоотделение ребенка и появление опрелостей.
Влиять могут переедание или сбои в режиме кормления, введение в рацион новой еды. Незрелость иммунной системы тоже негативно отражается на состоянии кожных покровов. Наблюдаются раздражение и покраснение. Активность ребенка снижается.
Для нормального переваривания пищи стенки желудочно-кишечного тракта должны быть заселены полезными бактериями. При беременности ребенок находится в стерильной среде. А после рождения требуется 3-6 месяцев для заселения кишечника и желудка необходимой микрофлорой.
Что делать, если за ухом шелушится кожа и мокнет
Схема лечения напрямую зависит от причин, вызвавших мокнутие. При аллергических реакциях назначается строгая диета. Из рациона исключаются:
Назначается медикаментозная терапия. Эффективны антигистаминные средства, витаминные комплексы, подсушивающие мази.
При золотухе запрещено принимать ванны, посещать баню – это может усугубить болезнь. Лечение направлено на максимально быстрое заживление ранок. Терапия мокнутия у детей заключается в отказе от некоторых продуктов. Рекомендуется чаще бывать на свежем воздухе.
Профилактика
Мокнущие ранки за ушами быстро проходят при соблюдении схемы лечения. Для предотвращения заболевание, соблюдайте следующие рекомендации:
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Что такое себорея (себорейный дерматит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кулик А. В., дерматолога со стажем в 13 лет.
Определение болезни. Причины заболевания
Причины себорейного дерматита:
Симптомы cебореи
Симптомы себорейного дерматита:
Патогенез cебореи
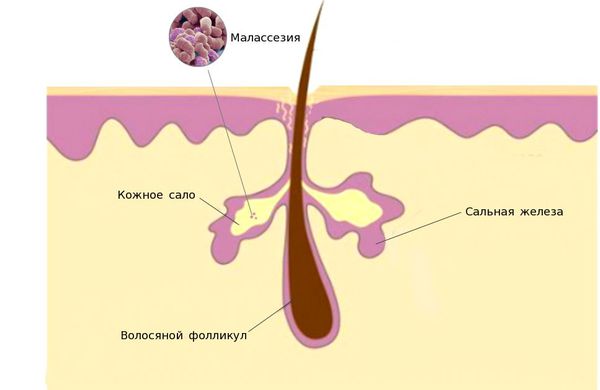
Единого мнения относительно патогенеза себорейного дерматита нет. Распространённость заболевания среди новорождённых связывают с увеличением размеров и секреционной активности сальных желёз. Известно, что у новорождённых относительно крупные сальные железы с высокой, аналогичной взрослым, секреторной активностью. В детском возрасте активность сальных желёз и частота появления себорейного дерматита взаимосвязаны. При выраженной активности сальные железы выделяют чрезмерное количество кожного сала, что создаёт благоприятные условия для размножения грибов рода Malassezia.
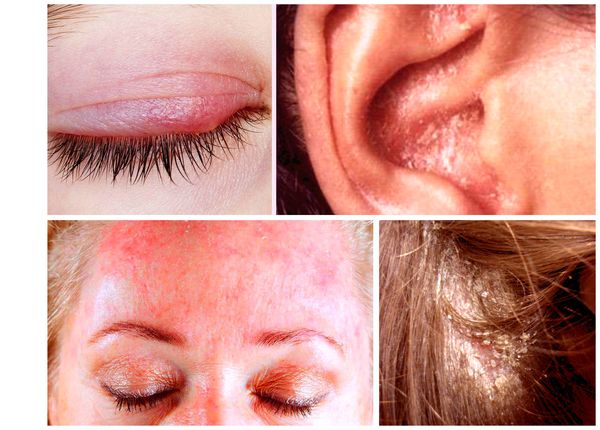
У взрослых такая взаимосвязь не наблюдается. Дерматит локализуется в местах с большим скоплением сальных желёз — на лице, на волосистой части головы, в области ушных раковин и в верхней трети туловища. У пациентов с себореей при гистологическом исследовании кожи выявляют значительное увеличение размеров сальных желёз.
Также для больных характерно наличие следующих факторов, которые определяют развитие заболевания:
3. Иммунные и эндокринные нарушения, к которым относится ВИЧ-инфекция. Это один из первых и значимых симптомов ВИЧ-инфекции. Выраженный себорейный дерматит свидетельствует о развитии у этих пациентов иммуносупрессии (угнетении иммунитета).
4. Заболевания желудочно-кишечного тракта.
5. Психоэмоциональные перегрузки.
Классификация и стадии развития cебореи
Выделяют две формы заболевания:
По локализации:
Стадии развития заболевания:
Выделяют такие клинические варианты данного заболевания:
Осложнения cебореи
Несвоевременно начатое лечение может привести к возникновению ряда осложнений, а именно:
Диагностика cебореи
Диагностика основана на данных клинической картины, при необходимости проводят гистологическое исследование — изучение образца поражённой ткани под микроскопом.
Дифференциальный диагноз зависит от расположения себорейного дерматита:
Розацеа проявляется покраснением с жалящими и жгучими ощущениями. Кровеносные сосуды отчётливо видны под поверхностью кожи, на коже появляются папулы или папуло-пустулы, которые очень похожи по внешнему виду на угри.
Лечение cебореи
Заболевание носит хронический характер и склонно к рецидивам, поэтому цель терапии состоит не столько в излечении, сколько в удлинении ремиссии.
В основе патологического процесса лежит нарушение работы сальных желёз, поэтому важно устранить факторы, влияющие на их деятельность. Важную роль в этом играет питание и состояние желудочно-кишечного тракта. Поэтому больным с себореей рекомендуется сократить употребление сладких, жирных, копчёных и острых блюд и принимать ферментные препараты, облегчающие пищеварение. Также пациентам необходимо проходить профилактическое обследование у гастроэнтеролога и лечить хронические заболевания ЖКТ.
Лечение себорейного дерматита начинается с выявления возможных патогенетических факторов дерматоза и дальнейшей их коррекции, зачастую в виде длительной систематической терапии. В большинстве случаев себорейный дерматит успешно поддаётся лечению, однако при этом обычно достигается лишь клиническая ремиссия, а не полное выздоровление.
К таким наружным средствам относятся «Пимафукорт», «Тридерм», «Тетрадерм». Однако кортикостероиды нельзя длительно наносить на лицо, поскольку это может привести к развитию розацеаподобного дерматита.
Себорейный дерматит также лечат следующими препаратами: азелаиновой кислотой, перитионом цинка и топическими ингибиторами кальциневрина (пимекролимус, такролимус).
Пиритион цинка. Эффективность активированного пиритиона цинка при себорейном дерматите обусловлена сочетанием противоспалительного действия с противогрибковой активностью в отношении дрожжеподобных грибков Malassezia furfur. Пиритион цинк входит в состав «Циновита» — шампуня от перхоти и геля для душа. Средства помогают убрать перхоть, раздражение и зуд. Также можно использовать лечебный шампунь «Себипрокс» с 1 % циклопироксоламином.
Сульсена форте. Выпускается в виде шампуня и пасты. Шампунь «Сульсена» подходит для частого регулярного применения. Пасту «Сульсена» (2 %) применяют регулярно два раза в неделю в течение одного месяца. Для профилактики используют пасту «Сульсену» (1 %) два раза в неделю в течение одного месяца. Периодичность профилактического применения — один раз в полгода.
Удаление корок на волосистой части головы у новорождённых проводят с помощью 2 % раствора салициловой кислоты в оливковом масле. Также применяют «Mustela» — пенку-шампунь для новорождённых с салициловой кислотой и гель-масло от «молочных корок».
При лёгкой форме себорейного дерматита достаточно наружного лечения дезинфицирующими кератопластическими ( восстанавливающими роговой слой эпидермиса ) средствами: нафталановой (3 %) и ихтиоловой (2 %) мазью. В местах мацерации ( пропитывание кожи жидкостью и набухания ) поражённые участки предварительно смазывают 1 % водным раствором метиленового синего и подсушивающими средствами — спреем и лосьоном «Неотанин» цинковой мазью, цинковой болтушкой.
Для устранения диспептического синдрома — тошноты, тяжести в животе, чувство переполнения, боли и жжения в эпигастрии — назначают ферменты для пищеварения (панкреатин, «Мезим», «Креон»).
При контроле за питанием ребёнка с себорейным дерматитом необходимо учитывать тип вскармливания. При искусственном вскармливании важен подбор адаптированной молочной смеси, при грудном — необходима полноценная и сбалансированная по белкам, жирам и микроэлементам диета для матери.
Прогноз. Профилактика
Кандидоз: симптомы и схема лечения
Кандидоз – инфекционное заболевание, вызванное дрожжеподобными грибами, принадлежащими к роду Candida. Кандида входит в нормальную микробную флору организма даже у совершенно здоровых людей и размножается, не причиняя никакого вреда. При появлении благоприятных условий грибок начинает размножаться и провоцирует развитие различных нарушений.
Кандидоз включает в себя различные типы инфекций, начиная от самого поверхностного и заканчивая системным уровнем. Поверхностные инфекции, вызванные Candida, ответственны за местное воспаление, которое часто связано с сильным дискомфортом. Редкие, но более опасные системные инфекции, которые могут стать причиной таких осложнений, как абсцессы легких, эндокардит или менингит.
Виды кандидоза
Защитные функции организма, естественная микрофлора кишечника и влагалища в норме ингибируют рост Candida albicans. Как правило, при этом не возникает неприятных симптомов, которые указывают на его присутствие в организме. Грибок активизируется, когда сопротивление организма снижается.
Таблица – Виды кандидоза, причины и симптомы
незащищенные половые акты;
использование полотенец или белья инфицированного человека;
дисбаланс вагинальной или кишечной бактериальной флоры;
мытье интимных мест агрессивными средствами;
использование слишком плотного или нейлонового нижнего белья;
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах.
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки.
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой.
признаки тяжелой интоксикации;
повышение температуры тела;
сильные боли в животе;
жидкий стул с примесями крови.
Диагностика кандидоза
Молочница во рту у взрослых и детей диагностируется только при сочетании характерных клинических проявлений и положительных дополнительных результатов обследования. При поражении гениталий проводятся соответствующие исследования в кабинете уролога и гинеколога.
Лечение кандидоза
Предлагаем список эффективных препаратов для лечения кандидоза. Рейтинг составлен на основе безопасности лекарственных средств и соотношения цена-качество. Предварительная консультация с врачом – залог скорейшего выздоровления.
№1 – «Флуконазол» (Озон ООО и Оболенское ФП, Россия).
Противогрибковый препарат, которое является селективным ингибитором образования стеролов в клеточных структурах возбудителя. Назначается для проведения системного лечения кандидоза у мужчин и женщин при тяжелых формах микозов.
Производитель: Оболенское ФП, Россия
№2 – «Мирамистин» (Инфамед, Россия).
Антисептический раствор для местного применения. Обладает широким спектром действия, подавляя госпитальные штаммы, устойчивые к антибиотикам. Выпускается во флаконах по 50, 150 и 500 мл.
Производитель: Инфамед ООО, Россия
№3 – «Пимафуцин» (Astellas Pharma Inc., Нидерланды).
Вагинальные суппозитории (макролидный антибиотик), обладающие противогрибковым действием. Назначается в гинекологии для местного применения.
Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№4 – «Флюкостат» (Фармстандарт-Лексредства, Россия).
Противогрибковый препарат на основе флуконазола. Назначается при осложненных или генерализованных формах заболевания, преимущественно для лечения кандидоза кишечника. Выпускается в упаковке по 1, 2 и 7 (производитель: Вертекс, Россия) капсул.
Производитель: Фармстандарт-Лексредства, Россия
№5 – «Экзодерил» (Sandoz, Австрия).
Раствор для наружного применения на основе нафтифина гидрохлорида. Эффективен против грамположительных и грамотрицательных микроорганизмов, вызывающих бактериальные инфекции.
Производитель: Sandoz [Сандоз], Австрия
№6 – «Дифлюкан» (Pfizer, Франция).
Противогрибковые капсулы, разработанные на основе флуконазола. Триазольное средство обладает высокой активностью против большинства возбудителей грибковых инфекций.
Производитель: Pfizer [Пфайзер], Франция
№7 – «Микодерил» (ФармЛек, Россия).
Противогрибковый раствор, содержащий нафтифина гидрохлорид. Используется для лечения кандидоза кожи, слизистых и ротовой полости
Производитель: Фармстандарт-Лексредства, Россия
№8 – «Ламизил» (Novartis Pharma, Швейцария).
Крем для наружного применения на основе тербинафина гидрохлорида. Назначается при дрожжевых инфекциях кожи, паховых складок и разноцветного лишая.
Производитель: Novartis Pharma [Новартис Фарма], Швейцария
Профилактика развития кандидоза
Экссудативный отит
Экссудативный отит — патология среднего уха, при которой в барабанной полости постепенно накапливается выпот (экссудативная жидкость). Поскольку экссудат содержит в своем составе белки, его вязкость со временем значительно увеличивается, что приводит к тугоухости. Заболевание нередко протекает без выраженного болевого синдрома, а нарушения слуха развиваются медленно, что не позволяет своевременно заподозрить проблему. Другие названия болезни — «клейкое ухо», секреторный или экссудативный средний отит.
Неослабевающий интерес к данной патологии объясняется многообразием клинических проявлений заболевания, длительностью течения, низкой чувствительностью к стандартной терапии среднего отита, частыми рецидивами, неуклонно приводящими к облитерирующему процессу в среднем ухе и, как следствие, к стойкому снижению слуха у пациентов.
Что это такое
Площадь барабанной полости — около 1 см³. В воздушной среде полости располагаются три слуховых косточки (наковальня, молоточек, стремечко), передающие звуковые колебания на внутреннее ухо. С одной стороны полость ограничена барабанной перепонкой, с другой закрыта основанием стремечка. При экссудативном среднем отите у выпотной жидкости есть только один путь эвакуации — через евстахиеву трубу в носоглотку.
Но диаметр слуховой трубы исчисляется миллиметрами, а ее перешеек составляет 0,8 мм. Вязкая, густая жидкость не может пройти через столь узкое пространство. Накопление этой жидкости и вызывает снижение слуха — из-за нее страдает проводимость звука, возникает эффект аутофонии.
Причины у взрослых
За вентиляцию и дренирование среднего уха отвечает евстахиева труба. В норме она открывается 3-4 раза в минуту, при глотательных движениях. Поступающий кислород абсорбируется сосудами слизистой барабанной полости. Однако при непроходимости евстахиевой трубы внутри полости возникает отрицательное давление, приводящее к постепенному накоплению выпотной жидкости и развитию заболевания. Выпот обычно стерилен, но также может содержать болезнетворные микроорганизмы.
Важным фактором развития как экссудативного среднего отита, так и острого сред него отита (ОСО) является острая респираторная вирусная инфекция. Различие в дальнейшем течении этих заболеваний во многом обусловлено особыми этиологическими и патогенетическими факторами, свойственными ЭСО.
Основные причины обструкции слуховой трубы:
В качестве предрасполагающих факторов выступают загрязненный воздух, вредные привычки (курение), беременность.
Симптомы
Протекает преимущественно бессимптомно. При длительном течении пациенты отмечают снижение слуха. Боль в ушах встречается в основном при острой форме, носит эпизодический характер.
Внешне экссудативный отит у взрослых проявляется изменением цвета барабанной перепонки на сероватый или желтоватый. На осмотре у лор-врача обнаруживаются усиленные опознавательные знаки, смещение светового рефлекса, ретракция легкой или умеренной степени выраженности. Через перепонку могут быть видны воздушные пузырьки или газо-жидкостной уровень.
В течение заболевания выделяют 4 стадии:
Катаральная – (экссудат отсутствует, в полости барабанной перепонки определяется транссудат), продолжительность течения – до 1 мес.;
Секреторная – (серозного экссудата определяется в барабанной полости), продолжительность течения – от 1 до 12 мес.;
Мукозная – (наличие мукозного экссудата), продолжительность течения – от 12 до 14 мес.;
Фиброзная – (в слизистой барабанной полости преобладают дегенеративные процессы), продолжительность течения – более 14 месяцев.
Диагноз выставляется на основе клиники со слов больного, отоскопии, осмотра носоглотки. При необходимости оториноларинголог выполняет тимпанометрию (исследование эластичности перепонки и давления внутри полости среднего уха) для подтверждения наличия экссудата. При подозрении на опухоль рекомендовано КТ пораженной зоны.
По локализации выделяют:
По клинической форме существует:
Лечение
Суть терапии заключается в воздействии на причину. Врач убирает очаг инфекции или устраняет порок, провоцирующий отек.
Консервативная терапия
Если патология вызвана сторонним воспалением (обычно в носоглотке), назначаются противовоспалительные и антибактериальные средства. Необходимо также проводить терапию основного респираторного заболевания: сосудосуживающие капли, назальные спреи с кортикостероидами наподобие мометазона. При остром аллергическом экссудативном среднем отите нос промывают солевыми растворами, закапывают гидрохлорид азеластина. Внутрь при всех состояниях рекомендуют антигистаминные, для снятия отека (особенно при сопутствующей аллергии).
Для ускорения реабилитации при остром экссудативном отите в качестве лечения назначают:
Из современных методов — лазерное облучение. Лазер активизирует процессы регенерации, хорошо снимает воспаление.
Чехонина Элла Мстиславовна
Врач-отоларинголог, фониатр, кандидат медицинских наук, заслуженный врач РФ
Андрияшкин Дмитрий Вячеславович
Амутов Идрис Абдрахимович
Врач-отоларинголог, хирург, кандидат медицинских наук, врач высшей категории
Ефимова Софья Павловна
Кордоняну Татьяна Петровна
Врач-оториноларинголог, ведущий специалист по лазерной хирургии
Рожков Эдуард Алексеевич
Врач-оториноларинголог высшей квалификационной категории, ринохирург-эндоскопист
Габедава Виктория Александровна
Врач-отоларинголог высшей квалификации, кандидат медицинских наук
Хирургические методы
Если не лечить болезнь, в среднем ухе образуется опухолевидное образование — холестеатома. Другим осложнением является гнойный отит с перфорацией перепонки. Поэтому при отсутствии результатов от консервативных мер при экссудативном отите лечение меняют на радикальные методы.
Катетеризация евстахиевой трубы через носоглотку. В трубу вводят катетер — трубку с воронкообразным расширением. С ее помощью осуществляют введение лекарственных средств для разжижения выпота.
Миринготомия. В барабанной перепонке делают отверстие для выхода скопившейся жидкости. Для поддержки дренажа на 2-3 недели, иногда дольше, устанавливают трубку. Метод используется разово, для освобождения полости от выпота. Он позволяет быстро выровнять тимпанальное давление. Однако слишком густой экссудат таким образом удалить невозможно.
Тимпанопункция. Установка шунта, позволяющего непрерывно дренировать полость, вливать муколитики, стероидные препараты и откачивать жидкость.
После лечения экссудативного отита пациент должен продолжительное время наблюдаться у сурдолога и оториноларинголога, поскольку болезнь склонна рецидивировать. Для профилактики следует своевременно лечить ЛОР-патологии. При наличии предрасполагающих факторов рекомендуется избегать скачков давления в окружающей среде — мероприятий, связанных с воздушными путешествиями, подводным плаванием и пр.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Автор статьи: Андрияшкин Дмитрий Вячеславович
СПЕЦИАЛЬНОСТЬ: Врач-оториноларинголог, хирург