молочнокислые бактерии снижены в кале у ребенка что это значит
Молочнокислые бактерии и здоровье ребенка
Опубликовано в журнале:
«Практика педиатра», 2011 А.И. Хавкин, профессор, член-корреспондент РАЕН, ФГУ «Московский НИИ педиатрии и детской хирургии Росмедтехнологий», д-р мед. наук
К молочнокислым бактериям относятся более 15 родов бактерий, для которых характерна гомо- или гетероферментативная продукция молочной кислоты. Это грамположительные кокки, палочки или коккобациллы, неспорообразующие и не продуцирующие каталазу. Lactobacillus – лишь один из родов, относящихся к группе молочнокислых бактерий.
По сравнению с обычными бактериями молочнокислые бактерии лучше переносят условия пищеварительной системы, такие как кислотность желудочного сока и желчные кислоты. Молочнокислые бактерии, поступающие в организм извне, прилипают к слизистой оболочке кишечника и остаются в этом состоянии почти неделю. То есть колонизация носит временный характер и служит триггер-фактором развития иммунного ответа, препятствующего постоянной колонизации. Хотя экзогенные молочнокислые бактерии становятся компонентом кишечной микробной флоры, они не вытесняют другие лактобациллы. Колонизационная резистентность заключается не только в предотвращении адгезии патогенов к стенке кишечника с последующей колонизацией. Она также означает, что кишечные бактерии не проникают в кровоток и в другие стерильные участки организма.
МАЛЕНЬКИЕ ПОМОЩНИКИ
Употребление молочнокислых бактерий достоверно снижает частоту проникновения Salmonella в исследованные органы, достоверно уменьшает колонизацию Escherichia coli тонкого кишечника. Молочнокислые бактерии являются неинвазивными микроорганизмами, укрепляющими барьерные механизмы в кишечнике.
При включении ферментированного Lactobacillus GG молочного продукта в состав питания снижаются активность гидролитических ферментов, трипсическая активность в содержимом толстой кишки и мочевая экскреция токсичных соединений. Это приводит к снижению риска образования опухолей.
Отмечено, что ферментированные молочные продукты несколько увеличивают содержание воды в стуле, не влияя при этом на частоту дефекаций у здоровых людей и время транзита у пациентов, страдающих запорами.
Lactobacillus GG оказывают иммуномодулирующее воздействие на пролиферативную активность В- и Т-лимфоцитов селезенки, усиливают формирование фагоцитарных рецепторов в нейтрофильных клетках крови у здоровых, подавляя при этом ответную реакцию у гиперчувствительных к молоку при провокации. То есть пробиотические бактерии модулируют неспецифический иммунный ответ, осуществляя иммуностимуляцию у здоровых людей и даун-регуляцию у гиперчувствительных.
Результаты других исследований показали, что дети, получавшие молоко с Lactobacillus GG, имеют низкие показатели кариеса и меньшие количества стрептококков группы mutans в посевах. То есть молоко, содержащее пробиотические молочнокислые бактерии, может оказывать более благоприятное влияние на состояние зубов у детей, чем обычное молоко.
Кроме того, молочнокислые бактерии, принимаемые per os, уменьшают побочные эффекты антибиотиков. В исследовании, проведенном на здоровых добровольцах, молочнокислые бактерии в значительной степени уменьшили диарею, вызванную эритромицином, и несколько уменьшили боли в животе. При этом пациенты получали молочный продукт, ферментированный молочнокислыми бактериями или плацебо-йогурт (не содержавший живых бактерий) утром и вечером, через полчаса после приема антибиотика.
ПРОБИОТИКИ И АЛЛЕРГИЯ
Можно ли предотвратить развитие аллергических заболеваний в раннем младенческом возрасте посредством модуляции кишечной микрофлоры с помощью пробиотических бактерий? Чтобы ответить на этот вопрос, отобрали группу семей, имеющих высокий риск аллергии: наличие атопической экземы, аллергического ринита или астмы у одного или у нескольких членов семьи. 159 матерей были распределены на 2 группы, получавшие по 2 капсулы с молочнокислыми бактериями (1010 КОЕ/г) или плацебо ежедневно в течение 2–4 недель до ожидаемого срока родов. После родов пробиотические бактерии принимала кормящая мать в течение 6 месяцев или их давали младенцу в течение такого же срока. Детей обследовали до достижения ими возраста 2 лет. Сенсибилизацию к распространенным пищевым и респираторным антигенам определяли с помощью кожных аллергических проб и анализа общего и антиген-специфического IgЕ. 132 семьи с атопическими заболеваниями участвовали в исследовании вплоть до его завершения. Атопическая экзема была обнаружена у 46 из 132 детей (35%) в возрасте 2 лет, астма – у 6 детей, аллергический ринит – у 1 ребенка. Атопические заболевания развились почти у каждого второго ребенка в плацебо-группе и лишь у одного из четверых детей, получавших пробиотики. Средняя продолжительность грудного вскармливания была примерно одинаковой у детей с атопическими заболеваниями (7 месяцев) и у детей без них (6,7 месяца). Таким образом, риск аллергии у новорожденных и младенцев можно снизить, поддерживая баланс микрофлоры у матерей во время беременности. Добавление Lactobacillus GG к питанию кормящих матерей усиливает защитный эффект грудного молока.
ПРОДУКТЫ ПОЛЕЗНЫЕ И ЛЕЧЕБНЫЕ
Принято считать, что пища есть пища, а лекарство есть лекарство, и между этими понятиями нет ничего общего. В конце 1980-х годов и в особенности в середине 1990-х возрос интерес к этой неизученной области, в которой пересекаются свойства и воздействия пищи и лекарств. Существуют продукты, полезные для здоровья, и эта польза отнюдь не исчерпывается их питательной ценностью. Такие продукты способны поддерживать наше здоровье, оказывая терапевтический эффект. В России разработаны и выпускаются пробиотические кисломолочные продукты для детского питания Тёма: творог для детей с 6 месяцев, йогурт и кефир для детей с 8 месяцев, обогащенные Lactobacillus GG. Для питания детей старшего возраста, беременных и кормящих мам производятся пробиотические кисломолочные продукты Био Баланс, содержащие Lactobacillus GG, эффективность которых подтверждена многочисленными международными исследованиями. Отмечено, что молоко и, очевидно, другие защитные соединения, имещиеся в пище, улучшают выживаемость молочнокислых бактерий при прохождении через желудок, обеспечивая буферный эффект. Тогда как содержание молочнокислых бактерий в лекарственных средствах (в форме порошка или капсулах) должно быть более высоким (около 1010 КОЕ/день), чем в молочных продуктах (108–109 КОЕ/день). Например, у здоровых детей потребление молока даже с низким содержанием молочнокислых бактерий (108 КОЕ/день) позволяет снизить риск респираторных инфекций и кариеса. Вопрос о том, в какой форме пациент будет принимать пробиотик – с пищей или как лекарственное средство, – должен быть решен в зависимости от индивидуального предпочтения.
КИШЕЧНЫЙ ДИСБАКТЕРИОЗ
Что понимают под дисбактериозом? Какие методы диагностики являются современными и достоверными? Какие лекарственные препараты применяются при дисбактериозе? Вкишечнике человека находится свыше 500 различных видов микробов, общее количество которых
Что понимают под дисбактериозом?
Какие методы диагностики являются современными и достоверными?
Какие лекарственные препараты применяются при дисбактериозе?
Нормальная микробная флора кишечника
Количество анаэробов (пептострептококки, бактероиды, клостридии, пропионобактерии) составляет около 10% в тонкой и до 20% в толстой кишке. На долю энтеробактерий приходится 1% от суммарной микрофлоры слизистой оболочки.
Кишечные палочки, энтерококки, бифидобактерии и ацидофильные палочки обладают выраженными антагонистическими свойствами. В условиях нормально функционирующего кишечника они способны подавлять рост несвойственных нормальной микрофлоре микроорганизмов.
Расщепление непереваренных пищевых веществ в толстой кишке осуществляется ферментами бактерий, при этом образуются разнообразные амины, фенолы, органические кислоты и другие соединения. Токсические продукты микробного метаболизма (кадаверин, гистамин и другие амины) выводятся с мочой и в норме не оказывают влияния на организм. При утилизации микробами неперевариваемых углеводов (клетчатки) образуются короткоцепочечные жирные кислоты. Они обеспечивают клетки кишки энергоносителями и, следовательно, улучшают трофику слизистой оболочки. При дефиците клетчатки может нарушаться проницаемость кишечного барьера вследствие дефицита короткоцепочечных жирных кислот. В результате кишечные микробы могут проникать в кровь.
Под влиянием микробных ферментов в дистальных отделах подвздошной кишки происходит деконъюгация желчных кислот и преобразование первичных желчных кислот во вторичные. В физиологических условиях от 80 до 95% желчных кислот реабсорбируется, остальные выделяются с фекалиями в виде бактериальных метаболитов. Последние способствуют нормальному формированию каловых масс: тормозят всасывание воды и тем самым препятствуют излишней дегидратации кала.
Дисбактериоз
В понятие дисбактериоза кишечника входит избыточное микробное обсеменение тонкой кишки и изменение микробного состава толстой кишки. Нарушение микробиоценоза происходит в той или иной степени у большинства больных с патологией кишечника и других органов пищеварения. Следовательно, дисбактериоз является бактериологическим понятием. Он может рассматриваться как одно из проявлений или осложнение заболевания, но не самостоятельная нозологическая форма.
Крайней степенью дисбактериоза кишечника является появление бактерий желудочно-кишечного тракта в крови (бактериемия) или даже развитие сепсиса.
Состав микрофлоры кишечника нарушается при болезнях кишечника и других органов пищеварения, лечении антибиотиками и иммунодепрессантами, воздействиях вредных факторов внешней среды.
Клинические проявления дисбактериоза зависят от локализации дисбиотических изменений.
Дисбактериоз тонкой кишки
При дисбактериозе тонкой кишки численность одних микробов в слизистой оболочке тонкой кишки увеличена, а других уменьшена. Отмечается увеличение Eubacterium (в 30 раз), α-стрептококков (в 25 раз), энтерококков (в 10 раз), кандид (в 15 раз), появление бактерий рода Acinetobacter и вирусов герпеса. Уменьшается от 2 до 30 раз количество большинства анаэробов, актиномицетов, клебсиелл и других микроорганизмов, являющихся естественными обитателями кишечника.
Причиной дисбактериоза могут быть: а) избыточное поступление микроорганизмов в тонкую кишку при ахилии и нарушении функции илеоцекального клапана; б) благоприятные условия для развития патологических микроорганизмов в случаях нарушения кишечного пищеварения и всасывания, развития иммунодефицита и нарушений проходимости кишечника.
Повышенная пролиферация микробов в тонкой кишке приводит к преждевременной деконъюгации желчных кислот и потере их с калом. Избыток желчных кислот усиливает моторику толстой кишки и вызывает диарею и стеаторею, а дефицит желчных кислот приводит к нарушению всасывания жирорастворимых витаминов и развитию желчнокаменной болезни.
Бактериальные токсины и метаболиты, например фенолы и биогенные амины, могут связывать витамин В12.
Некоторые микроорганизмы обладают цитотоксическим действием и повреждают эпителий тонкой кишки. Это ведет к уменьшению высоты ворсинок и углублению крипт. При электронной микроскопии выявляется дегенерация микроворсинок, митохондрий и эндоплазматической сети.
Дисбактериоз толстой кишки
Состав микрофлоры толстой кишки может меняться под влиянием различных факторов и неблагоприятных воздействий, ослабляющих защитные механизмы организма (экстремальные климатогеографические условия, загрязнение биосферы промышленными отходами и различными химическими веществами, инфекционные заболевания, болезни органов пищеварения, неполноценное питание, ионизирующая радиация).
Клинические особенности дисбактериоза
Особенностей клинического течения заболевания у больных с различными вариантами дисбактериоза толстой кишки, по данным бактериологических анализов кала, в большинстве случаев установить не удается. Можно отметить, что больные хроническими заболеваниями кишечника чаще инфицируются острыми кишечными инфекциями по сравнению со здоровыми. Вероятно, это связано со снижением у них антагонистических свойств нормальной микрофлоры кишечника и, прежде всего, частым отсутствием бифидобактерий.
Особенно большую опасность представляет псевдомембранозный колит, развивающийся у некоторых больных, длительно лечившихся антибиотиками широкого спектра действия. Этот тяжелый вариант дисбактериоза вызывается токсинами, выделяемыми синегнойной палочкой Clostridium difficile, которая размножается в кишечнике при угнетении нормальной микробной флоры.
Основным симптомом псевдомембранозного колита является обильная водянистая диарея, началу которой предшествовало назначение антибиотиков. Затем появляются схваткообразные боли в животе, повышается температура тела, в крови нарастает лейкоцитоз. Эндоскопическая картина псевдомембранозного колита характеризуется наличием бляшковидных, лентовидных и сплошных «мембран», мягких, но плотно спаянных со слизистой оболочкой. Изменения наиболее выражены в дистальных отделах ободочной и прямой кишок. Слизистая оболочка отечная, но не изъязвлена. При гистологическом исследовании обнаруживают субэпителиальный отек с круглоклеточной инфильтрацией собственной пластинки, капиллярные стазы с выходом эритроцитов за пределы сосудов. На стадии образования псевдомембран под поверхностным эпителием слизистой оболочки возникают экссудативные инфильтраты. Эпителиальный слой приподнимается и местами отсутствует; оголенные места слизистой оболочки прикрыты лишь слущенным эпителием. На поздних стадиях болезни эти участки могут занимать большие сегменты кишки.
Очень редко наблюдается молниеносное течение псевдомембранозного колита, напоминающее холеру. Обезвоживание развивается в течение нескольких часов и заканчивается летальным исходом.
Таким образом, оценка клинической значимости дисбиотических изменений должна основываться прежде всего на клинических проявлениях, а не только на результатах исследования микрофлоры кала.
Методы диагностики
Диагностика дисбактериоза представляет собой сложную и трудоемкую задачу. Для диагностики дисбактериоза тонкой кишки применяют посев сока тонкой кишки, полученного с помощью стерильного зонда. Дисбактериоз толстой кишки выявляют с помощью бактериологических исследований кала.
Микробная флора образует большое количество газов, в том числе водорода. Это явление используют для диагностики дисбактериоза. Концентрация водорода в выдыхаемом воздухе натощак находится в прямой зависимости от выраженности бактериального обсеменения тонкой кишки. У больных с заболеваниями кишечника, протекающими с хронической рецидивирующей диареей и бактериальным обсеменением тонкой кишки, концентрация водорода в выдыхаемом воздухе значительно превышает 15 ppm.
Для диагностики дисбактериоза применяют также нагрузку лактулозой. В норме лактулоза не расщепляется в тонкой кишке и метаболизируется микробной флорой толстой кишки. В результате количество водорода в выдыхаемом воздухе повышается (рис. 1).
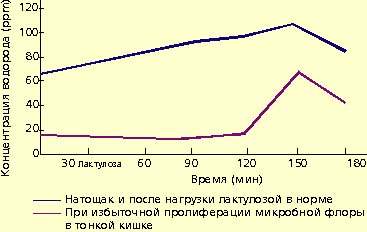 |
| Рисунок 1. Концентрация водорода в выдыхаемом воздухе |
Наиболее частыми бактериологическими признаками дисбактериоза толстой кишки являются отсутствие основных бактериальных симбионтов — бифидобактерий и уменьшение количества молочнокислых палочек. Увеличивается количество кишечных палочек, энтерококков, клостридий, стафилококков, дрожжеподобных грибов и протея. У отдельных бактериальных симбионтов появляются патологические формы. К ним относятся гемолизирующая флора, кишечные палочки со слабо выраженными ферментативными свойствами, энтеропатогенные кишечные палочки и т. д.
Углубленное изучение микробиоценоза показало, что традиционные методы не позволяют получить истинную информацию о состоянии микрофлоры кишечника. Из 500 известных видов микробов в целях диагностики обычно изучаются лишь 10-20 микроорганизмов. Важно, в каком отделе — в тощей, подвздошной или толстой кишках — исследуется микробный состав. Поэтому перспективы разработки клинических проблем дисбактериоза в настоящее время связывают с применением химических методов дифференциации микроорганизмов, позволяющих получить универсальную информацию о состоянии микробиоценоза. Наиболее широко для этих целей используются газовая хроматография (ГХ) и газовая хроматография в сочетании с масс-спектрометрией (ГХ-МС). Этот метод позволяет получить уникальную информацию о составе мономерных химических компонентов микробной клетки и метаболитов. Маркеры такого рода могут быть определены и использованы для детектирования микроорганизмов. Главным преимуществом и принципиальным отличием этого метода от бактериологических является возможность количественного определения более 170 таксонов клинически значимых микроорганизмов в различных средах организма. При этом результаты исследования могут быть получены в течение нескольких часов.
Проведенные нами исследования микробиоценоза в крови и биоптатов слизистой оболочки тонкой и толстой кишок у больных с синдромом раздраженного кишечника позволили обнаружить отклонения от нормы до 30-кратного увеличения или уменьшения многих компонентов. Существует возможность оценки изменений микрофлоры кишечника на основании данных анализа крови методом ГХ-МС-микробных маркеров.
 |
Лечение
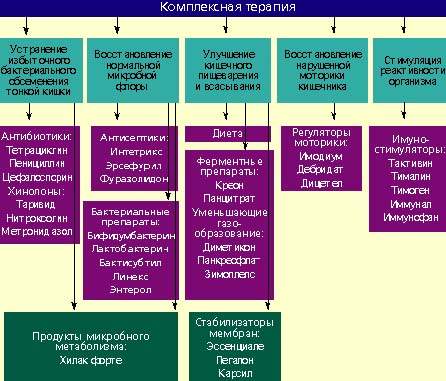
Лечение дисбактериоза должно быть комплексным (схема) и включать в себя следующие мероприятия:
Антибактериальные препараты
Антибактериальные препараты необходимы в первую очередь для подавления избыточного роста микробной флоры в тонкой кишке. Наиболее широко применяются антибиотики из группы тетрациклинов, пенициллинов, цефалоспорины, хинолоны (таривид, нитроксолин) и метронидазол.
Однако антибиотики широкого спектра действия в значительной степени нарушают эубиоз в толстой кишке. Поэтому они должны применяться только при заболеваниях, сопровождающихся нарушениями всасывания и моторики кишечника, при которых, как правило, отмечается выраженный рост микробной флоры в просвете тонкой кишки.
Антибиотики назначают внутрь в обычных дозах в течение 7–10 дней.
При заболеваниях, сопровождающихся дисбактериозом толстой кишки, лечение лучше проводить препаратами, которые оказывают минимальное влияние на симбионтную микробную флору и подавляют рост протея, стафилококков, дрожжевых грибов и других агрессивных штаммов микробов. К ним относятся антисептики: интетрикс, эрсефурил, нитроксолин, фуразолидон и др.
При тяжелых формах стафилококкового дисбактериоза применяют антибиотики: таривид, палин, метронидазол (трихопол), а также бисептол-480, невиграмон.
Антибактериальные препараты назначают в течение 10–14 дней. В случае появления в кале или кишечном соке грибов показано применение нистатина или леворина.
У всех больных с диареей, ассоциированной с антибиотиками, протекающей с интоксикацией и лейкоцитозом, возникновение острой диареи следует связывать с Cl. difficile.
В этом случае срочно делают посев кала на Cl. difficile и назначают ванкомицин по 125 мг внутрь 4 раза в сутки; при необходимости доза может быть увеличена до 500 мг 4 раза в день. Лечение продолжают в течение 7-10 суток. Эффективен также метронидазол в дозе 500 мг внутрь 2 раза в сутки, бацитрацин по 25 000 МЕ внутрь 4 раза в сутки. Бацитрацин почти не всасывается, в связи с чем в толстой кишке можно создать более высокую концентрацию препарата. При обезвоживании применяют адекватную инфузионную терапию для коррекции водно-электролитного баланса. Для связывания токсина Cl. difficile используют холестирамин (квестран).
Бактериальные препараты
Живые культуры нормальной микробной флоры выживают в кишечнике человека от 1 до 10% от общей дозы и способны в какой-то мере выполнять физиологическую функцию нормальной микробной флоры. Бактериальные препараты можно назначать без предварительной антибактериальной терапии или после нее. Применяют бифидумбактерин, бификол, лактобактерин, бактисубтил, линекс, энтерол и др. Курс лечения длится 1-2 месяца.
Возможен еще один способ устранения дисбактериоза — воздействие на патогенную микробную флору продуктами метаболизма нормальных микроорганизмов. К таким препаратам относится хилак форте. Он создан 50 лет назад и до настоящего времени применяется для лечения больных с патологией кишечника. Хилак форте представляет собой стерильный концентрат продуктов обмена веществ нормальной микрофлоры кишечника: молочной кислоты, лактозы, аминокислот и жирных кислот. Эти вещества способствуют восстановлению в кишечнике биологической среды, необходимой для существования нормальной микрофлоры, и подавляют рост патогенных бактерий. Возможно, продукты метаболизма улучшают трофику и функцию эпителиоцитов и колоноцитов. 1 мл препарата соответствует биосинтетическим активным веществам 100 млрд. нормальных микроорганизмов. Хилак форте назначают по 40–60 капель 3 раза в день на срок до 4 недель в сочетании с препаратами антибактериального действия или после их применения.
Совсем недавно появились сообщения о возможности лечения острой диареи, ассоциированной с антибактериальной терапией и Cl. difficile, большими дозами пре- и пробиотиков.
Регуляторы пищеварения и моторики кишечника
У больных с нарушением полостного пищеварения применяют креон, панцитрат и другие панкреатические ферменты. С целью улучшения функции всасывания назначают эссенциале, легалон или карсил, т. к. они стабилизируют мембраны кишечного эпителия. Пропульсивную функцию кишечника улучшают имодиум (лоперамид) и тримебутин (дебридат).
Стимуляторы реактивности организма
Для повышения реактивности организма ослабленным больным целесообразно применять тактивин, тималин, тимоген, иммунал, иммунофан и другие иммуностимулирующие средства. Курс лечения должен составлять в среднем 4 недели. Одновременно назначаются витамины.
Профилактика дисбактериоза
Первичная профилактика дисбактериоза представляет очень сложную задачу. Ее решение связано с общими профилактическими проблемами: улучшением экологии, рациональным питанием, улучшением благосостояния и прочими многочисленными факторами внешней и внутренней среды.
Вторичная профилактика предполагает рациональное применение антибиотиков и других медикаментов, нарушающих эубиоз, своевременное и оптимальное лечение болезней органов пищеварения, сопровождающихся нарушением микробиоценоза.
Краевое государственное бюджетное учреждение здравоохранения
ДЕТСКАЯ ГОРОДСКАЯ БОЛЬНИЦА
министерства здравоохранения Хабаровского края
Лечение дисбактериоза кишечника у детей
Какая мама согласится во время болезни своего малыша на то, чтобы ему антимикробные препараты кололи внутримышечно, а не просто давали бы микстуру или таблетку? Далеко не каждая. Абсолютно точно. А почему?
Преобладающее с огромным перевесом большинство скажет: «Чего я буду его травмировать, уколы делать. когда так удобно – в ложечке микстуру дать». И не задумываются мамы, насколько серьезными могут быть последствия таких необдуманных поступков. Хотя, почему сразу антибиотики? Есть масса других заболеваний, состояний и лекарств, вызывающих эту проблему. И не только у детей.
Дисбактериоз. О нем и стоит поговорить в виду множественных эпидемий различных заболеваний, а также в связи с огромным ростом фармацевтической промышленности.
Что же такое «микрофлора» и «дисбактериоз»?
Кишечник Ни для кого из читателей не секрет, что в нашем организме «проживает» огромное количество микроорганизмов, их более 490 видов. Но далеко не все они способны и будут вызывать различные заболевания. Поэтому существует патогенная и условно-патогенная микрофлора. Вообще, у каждого человека есть свое «население», свои микроорганизмы, которые поддерживают в свою очередь сам организм. То есть это своеобразный симбиоз: «ты – мне, я – тебе».
В разных отделах пищеварительной системы находятся разные «поселенцы». Так, например, во рту (между прочим, самом «густонаселенном» месте нашего организма) и в толстом кишечнике преобладают анаэробы (кишечная палочка, энтеробактерии, дрожжеподобные грибы); а желудок вообще «беден», т.к. в соляной кислоте многие не выживают.
Зачем они нужны? Пища, которую мы употребляем, может быть очень полезной, но в той форме, в которой она попадает в желудок, наш организм ее не усвоит. Значит, нужно как-то ее «обработать» и «подать». Для этого и нужен весь состав микрофлоры. И здесь главную роль играют облигатные микроорганизмы.
Облигатные микроорганизмы – это главная, постоянная микрофлора. Она начинает формироваться с первого в жизни кормления малыша и стабилизируется к 2 месяцам.
Далее в течение жизни происходит постепенное заселение кишечника условно-патогенной микрофлорой. Ее необходимость до конца не доказана. Одни врачи считают, что при наличии их в кишечнике снижается риск общей заболеваемости кишечными инфекциями, повышается иммунитет. Другие считают наоборот, что это вызывает большую заболеваемость. В любом случае – условно-патогенные микроорганизмы есть, есть всегда.
Условно-патогенная микрофлора – это второстепенные «поселенцы», которые могут находиться в организме длительное время, не причиняя никакого вреда. Но если в кишечник попадает большое количество бактерий такого же рода, либо резко снижается иммунитет, заболевание манифестирует в тяжелой форме. В здоровом организме же рост этой микрофлоры сдерживают облигатные микроорганизмы.
И третья, наиболее опасная группа микроорганизмов – это патогенные, т.е. болезнетворные.
Патогенная флора в организме человека не существует постоянно. А, поступая из вне, вызывает заболевание либо путем разрушения нормальной микрофлоры, либо очень быстрой персистенцией (размножением и заселением). Почти сразу или на фоне сниженного иммунитета и угнетенных защитных сил организма.
Таким образом, первые две группы существовать в кишечнике могут и существуют. Появление же представителей третьей группы микроорганизмов вызывает разбалансировку, дисбаланс всей микрофлоры. Облигаты погибают, что усиливает рост патогенных штаммов. появляются клинические признаки этого дисбаланса. Это и называется дисбактериозом.
Факторы, влияющие на состав микрофлоры кишечника
Так как речь пойдет о нарушении самой микрофлоры у ранее здорового малыша, рассматривать случаи попадания патогенных микроорганизмов извне мы не будем.
Итак, причины такого нарушения, дисбаланса микрофлоры можно разделить на внешние и внутренние.
Внешние причины:
Внутренние причины:
Итак, разобравшись с основными большими группами причин возникновения дисбактериоза, можно попытаться распознать дисбактериоз.
Как понять, что нужна помощь?
Самым простым способом выявления дисбактериоза у детей является копрология – исследование кала Важно помнить, что у маленьких детей дисбактериоз отличить от физиологически нормально протекающих процессов довольно сложно. Поэтому важную роль играют «предшественники». Допустим, мама знает, что ее малыш недавно переболел пневмонией, при которой применялись антибиотики, но профилактику дисбактериоза в виде далее описанных препаратов не проводили. Конечно, в этом случае, будем думать именно о дисбактериозе. То же самое касается любых выше названных состояний, при которых возможно его возникновение.
Итак, самым простым способом является копрология – исследование кала. Здесь в первую очередь смотрим, насколько поступившая пища усвоилась организмом. Если в анализе много непереваренных мышечных волокон, жирных кислот, клетчатки, крахмала, значит, пищу организм усваивает плохо. И одной из причин является нарушение в микрофлоре и что-то, что не позволяет ей «работать». Это и возможно при дисбактериозе, когда патогенные микроорганизмы подавляют облигатную флору. Также в анализе зачастую встречается большое количество лейкоцитов и клеток кишечного эпителия, которые появляются в нем за счет воспаления кишечной стенки, оставшейся без своих микроорганизмов. Ну и конечно, цвет и консистенция каловых масс сами дадут знать о нарушениях в организме – стул жидкий, обильный, частый, с большим количеством воды, чаще светлого цвета. При этом малыш будет постоянно просить пить, и в тяжелых случаях может развиваться эксикоз – обезвоживание. Самые маленькие детки перестанут прибавлять в весе, даже начнут худеть. Кожа становится сухой, теряется ее эластичность.
Конечно, в таких случаях дети нуждаются в госпитализации и срочной коррекции состояния. Мы же поговорим о нетяжелых вариантах дисбактериоза кишечника после, например, приема антибиотиков.
Лечение дисбактериоза
Ключевым моментом в лечении дисбактериоза является коррекция питания Первым и ключевым моментом в лечении дисбактериоза является коррекция питания. Итак, обращаю внимание читателей на продукты, которые следует исключить из рациона во избежание раздражения слизистой оболочки желудочно-кишечного тракта и усиления перистальтики. Это делается с целью сохранить воду в организме.
А именно, прекращаем употреблять в пищу сырые овощи, фрукты, за исключением бананов и печеных яблок. Из мясного допускается нежирная курица, кролик, крупы – рисовая, манная (если нет аллергии), пшенная. Причем все каши употребляем в протертом виде. Хорошо пить просто рисовый отвар. Из овощей оставляем только картошку. Молочные продукты исключаем полностью. Из напитков позволительны чай крепкий, сладкий, вода, компот из сухофруктов (причем только сам компот без ягод), отвар ромашки, кисели. Соки и газированные напитки – категорически нельзя.
Часто для лечения дисбактериозов у детей применяют бактериофаги. Это вирусы бактерий, которые избирательно убивают причину возникновения дисбактериоза. Но их применение возможно лишь после доподлинно известного возбудителя.
Пробиотики. На сегодняшний день это самая разнообразная и часто используемая группа препаратов для лечения дисбактериозов у детей. Название говорит само за себя – «для жизни» (антибиотики – «против жизни»). Принцип их действия заложен в них самих – молочнокислые бактерии «встают на защиту» кишечника и подавляют микроорганизмы, вызывающие процессы гниения.
Пребиотики являются стимуляторами пробиотиков. Ну а симбиотики – это комплексные препараты, включающие в себя как пре-, так и пробиотики. Рассмотрим наиболее часто применяемые из них:
Аципол обладает многофакторным действием, высокоактивен, а также повышает иммунологическую резистентность организма.
Применяют: у детей до 6 месяцев 5 доз в сутки, старше 6 месяцев 10-15 доз в сутки в 2-3 приема за 30-40 минут до еды. Препарат растворяют в воде комнатной температуры из расчета одна чайная ложка на одну дозу препарата.
Линекс стабилизирует мембраны клеток кишечного эпителия и регулирует всасывание электролитов.
Применяют: у детей до 2 лет по 1 капсуле 3 раза в сутки; старше 2 лет по 1-2 капсуле 3 раза в сутки. Детям раннего возраста капсулу вскрывают и смешивают с небольшим количеством жидкости. Курс 5-7 дней.
Энтерол, активным компонентом которого являются лечебные дрожжи, устойчивые ко всем видам антибиотиков.
Применяют: у детей до года по пол пакетика 2 раза в сутки, у детей от 1 до 3 лет по 1 капсуле или 1 пакетику 1-2 раза в сутки, старше 3 лет по 2 капсулы или 2 пакетика 1-2 раза в сутки за 30 минут до еды.
Бифидумбактерин восстанавливает активность ЖКТ, подавляет рост патогенной микрофлоры, повышает иммунный статус.
Применяют: у детей до 6 месяцев по 5-10 доз в сутки; с 6 месяцев до 3 лет – по 1-15 доз в сутки; старше 3 лет – по 15-20 доз в сутки на 2-3 приема за 30 минут до еды.
Бифилин имеет более широкий спектр ферментативной активности по сравнению с бифидумбактерином.
Применяют: у детей старше 3 лет по 10-12 доз в сутки в 2-3 приема за 30 минут до еды. Для растворения препарата используют кипяченую воду из расчета 1 доза препарата на 1 чайную ложку.
Бифиформ Малыш содержит помимо лакто- и бифидобактерий витамины В1 и В6.
Применяют: у детей от 1 года до 3 лет по 1 порошку 2-3 раза в сутки, таблетки жевательные детям 2-3 лет по 1 таблетке, с 3 лет по 2 таблетке 2-3 раза в сутки независимо от приема пищи. Курс 5 дней.
Бифиформ выпускается в капсулах, которые устойчивы к желудочному соку, благодаря которым бактерии доходят до кишечника в неизмененном виде.
Применяют: у детей старше 2 лет по 1-2 капсуле 2 раза в сутки независимо от приема пищи. Курс 10-14 дней.
В настоящее время широко используются продукты, содержащие бифидо- и лактобактерии. Наиболее широко используются: Бифидок, Бифилин, кисломолочный бифидумбактерин, Биолакт обогащенный, Имунеле, Активиа, Актимель и т.д.
Единственный их минус – сроки хранения некоторых продуктов напрямую зависят от содержания полезных бактерий. То есть чем больше срок их хранения, тем меньшее количество бактерий в них содержится.