tbl метод вальгус что это
Хирургическое лечение вальгусной деформации стопы: операция по удалению шишки
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
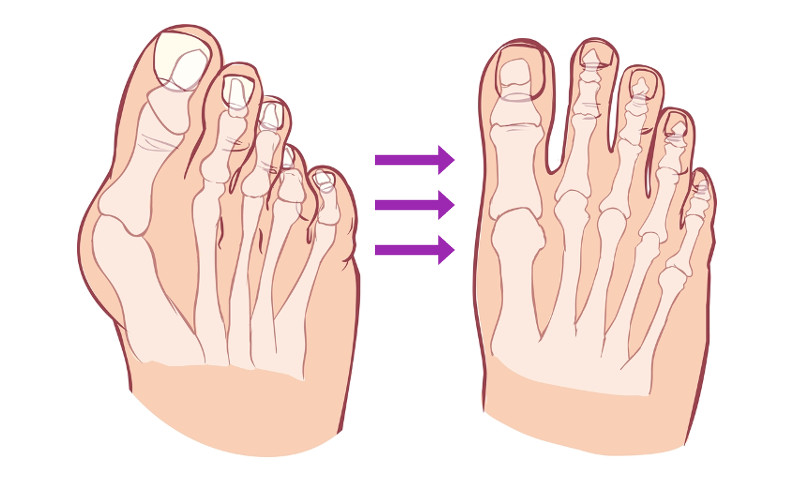
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
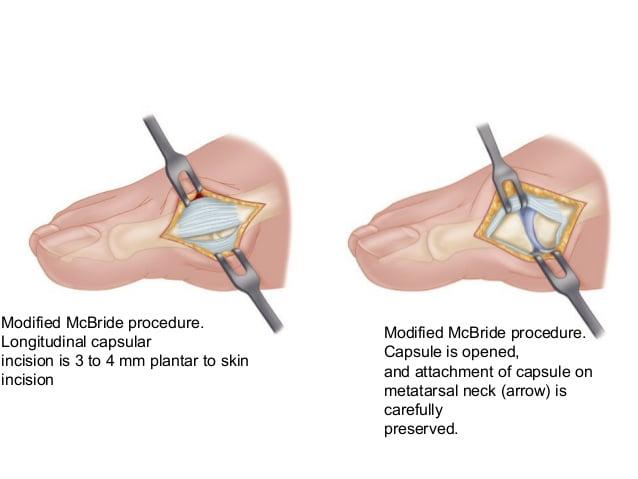
Операция McBride
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
CHEVRON
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
SCARF
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
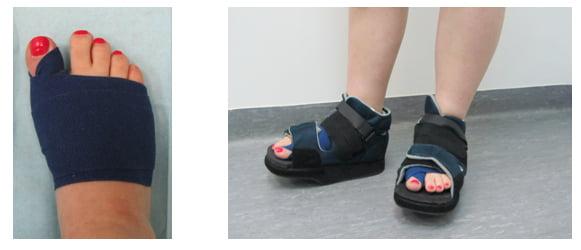
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
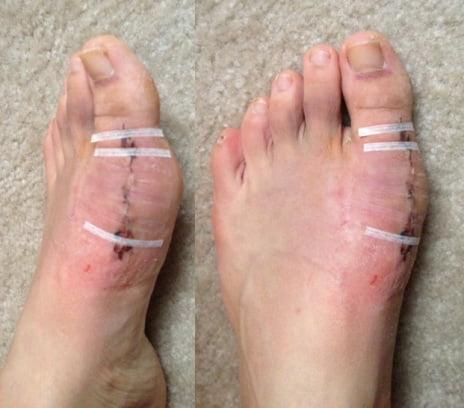
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Лечение вальгусной деформации стопы
Самое правдоподобное объяснение – вследствие генетической или семейной предрасположенности. Это не обязательно означает, что деформация должна была быть у мамы или бабушки. Например, у папы и мамы по-отдельности гены, отвечающие за формирование халлюкс вальгус, могут быть не активными (если сказать научным языком – являются рецессивными). А встретившись вместе в общем ребенке, два рецессивных гена становятся активными, или доминантными, что и приводит к формированию деформации.
Многие пациентки, да и врачи тоже, связывают появление шишек на стопах с ношением узкой обуви на высоком каблуке, избыточным весом.
Это не так, хотя такие объяснения гораздо проще воспринимаются больными. Но откуда тогда берется hallux valgus у подростков или народностей, никогда не носивших модельную обувь? Конечно, в узкой обуви на высоком каблуке болезненные ощущения могут проявляться раньше. Но это не значит, что обувь или избыточный вес являются непосредственными причинами появления деформации.
В конечном счете, статистика показывает, что к 60 годам около 60-65% женщин (у мужчин деформация встречается в несколько раз реже) страдают той или иной степенью отклонения кнаружи большого пальца стопы, независимо от веса тела или обуви, в которой они ходили в течение жизни.
Это важно знать для правильного понимания того, от чего зависит выраженность деформации. Ведь при разных степенях деформации могут выполняться совершенно разные операции.
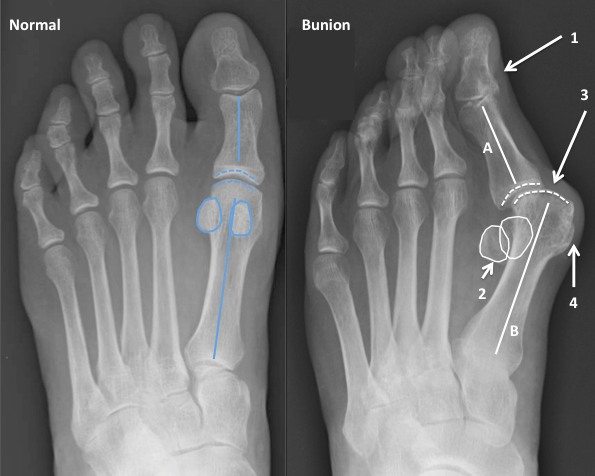
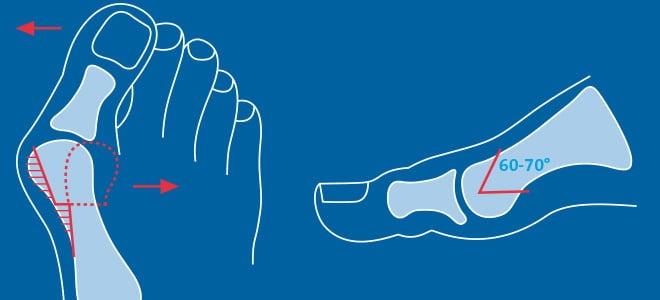
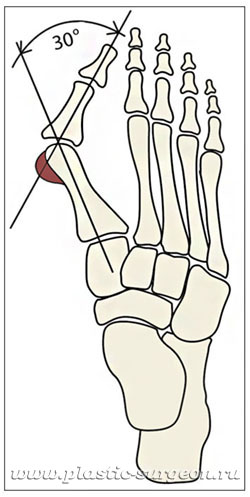
Передний отдел стопы состоит из нескольких рядов костей: плюсневых и фаланг пальцев (первый и, часто, пятый пальцы состоят из двух фаланг, второй-четвертый – из трех) (рис.1). На нормальной стопе вторая–четвертая плюсневая кости практически параллельны друг другу. А первая плюсневая кость образует со второй угол 7-10°.
Основным компонентом вальгусной деформации первого пальца стопы является увеличение угла между первой и второй плюсневыми костями. То есть, отклонение первой плюсневой кости кнутри (рис. 2). Именно величина этого угла чаще всего и определяет выраженность деформации. А отклонение кнаружи большого пальца чаще всего является лишь реакцией на отклонение первой плюсневой кости. Отсюда становится понятной бесполезность устройств, которые одеваются на ночь на стопу и «возвращают» первый палец на место: на основной компонент деформации – положение первой плюсневой кости – эти устройства повлиять не могут.
Таким образом, основные цели операций, направленных на исправление (коррекцию) положения большого пальца и удаление «шишки» на внутренней поверхности стопы следующие:
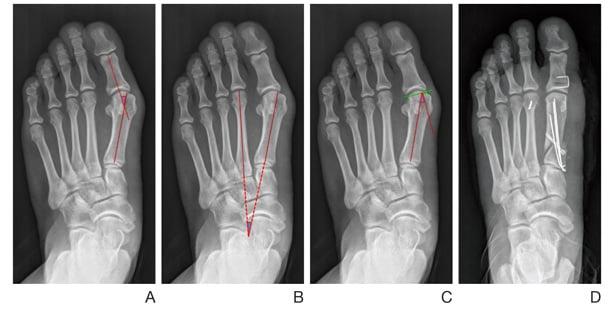
Вальгусная деформация может быть гораздо более выраженной, а также сочетаться с другими деформациями стопы, когда, например, большой и второй пальцы перекрещиваются между собой (рис. а и б). Но и такие сложные деформации, при которых, как правило, приходится создавать до 8-10 искусственных переломов, с успехом лечатся методами чрескожной хирургии. При чем, независимо от возраста или сопутствующих заболеваний пациента.
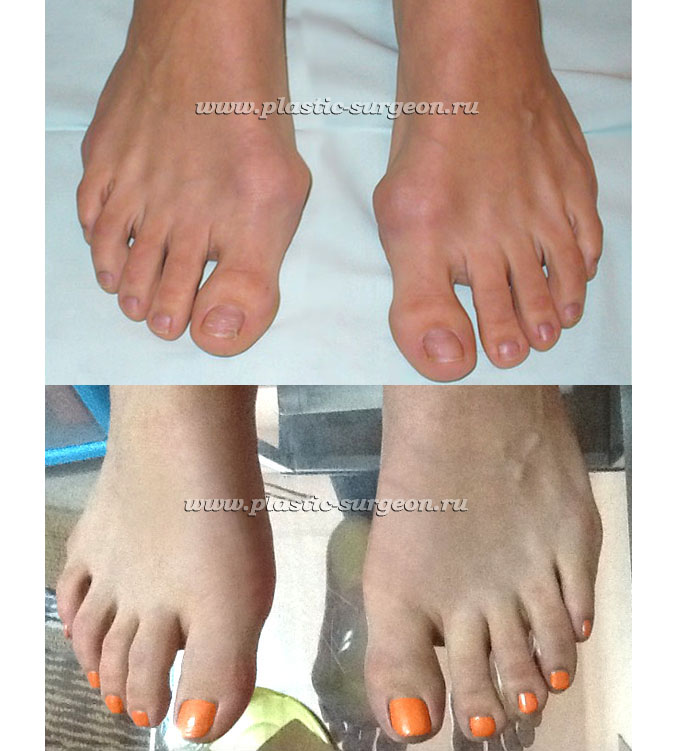
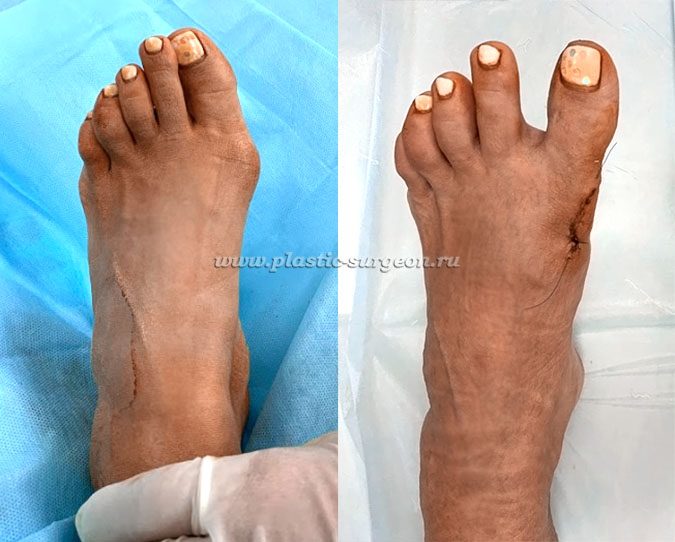
На фото результат одной из подобных операций, успешно проведённых нами. Уже через 4 недели после чрескожной (микроинвазивной) операции на стопе практически нет отека. Видны едва заметные точки, оставшиеся от проколов кожи, через которые выполнялась операция, и которые исчезнут после нескольких ванночек в домашних условиях.
Первая в России чрескожная (микроинвазивная) операция на стопе была выполнена доктором Сергеем Бережным в Москве в 2007 году.
С тех пор чрескожный метод был в значительной степени модифицирован и усовершенствован доктором Бережным, а эффективность методик чрескожных операций на стопах подтверждена научным сообществом и исправлением сотен самых разных деформаций стоп, включая халлюкс вальгус. Десятки ортопедов со всей страны прошли обучение у доктора Бережного.
Первый этап. Удаление болезненной выпуклости (шишки, косточки) на внутренней поверхности стопы.
Здесь важно понимать, что размер выпуклости может определяться разными факторами: костным выростом на боковой поверхности первой плюсневой кости (отмечен черной линией и стрелкой на рис. 2), степенью отклонения кнаружи первого пальца, наличием бурсита (воспаления слизистой сумки в области головки первой плюсневой кости, в которой нередко накапливается жидкость) (рис. 3), и само по себе удаление «шишки» в редких случаях решает проблему.
Второй этап. Нормализация первого межплюсневого угла.
Длительное время это вмешательство было очень популярным во многих странах. Но сейчас немногие хирурги используют его в своей работе. Гораздо чаще избыточное отклонение кнутри первой плюсневой кости устраняется путем выполнения различных остеотомий (искусственных переломов) или замыкания сустава между первой плюсневой и медиальной клиновидной костями (артродез первого плюснеклиновидного сустава, впервые выполненный Русским хирургом Альбрехтом В.Г. и лишь в 1934 г. приобретший популярность, благодаря статье американского хирурга Лапидуса. Чрескожный артродез также впервые был выполнен в России Бережным С.Ю. в 2012г.).
Сегодня в России наибольшее распространение получили два вида остеотомий: шевронная и scarf. Шевронная остеотомия проще технически, позволяет выполнить операцию через меньший разрез и устранить даже выраженную степень деформации.
Тем не менее, по различным причинам, зачастую не связанным напрямую с медицинскими аспектами лечения hallux valgus, остеотомия scarf приобрела очень большую и, на наш взгляд, часто незаслуженную популярность среди отечественных хирургов. А ведь это сложная технически операция, требующая выполнения большого разреза, фиксации плюсневой кости двумя винтами и дающая значительное число осложнений, с которыми нам регулярно приходится иметь дело.
Недаром еще в 2003 г. была опубликована статья известного американского хирурга J. Coetzee, основанная на его опыте применения данной хирургической техники, с выразительным названием «Остеотомия scarf в лечении hallux valgus: темная сторона». К вышесказанному можно добавить, что выполнять остеотомию scarf стали в США еще в 1976 г.
Чрескожные операции, выполняемые через проколы кожи или 1-2 8-10 мм разреза позволяют сегодня устранять любые степени отклонения кнутри первой плюсневой кости. Результаты чрескожных операций надежные и предсказуемые. А отсутствие рубцов и минимум болей в послеоперационном периоде являются безусловными плюсами чрескожной техники.
Третий этап. Остеотомия основной фаланги первого пальца.
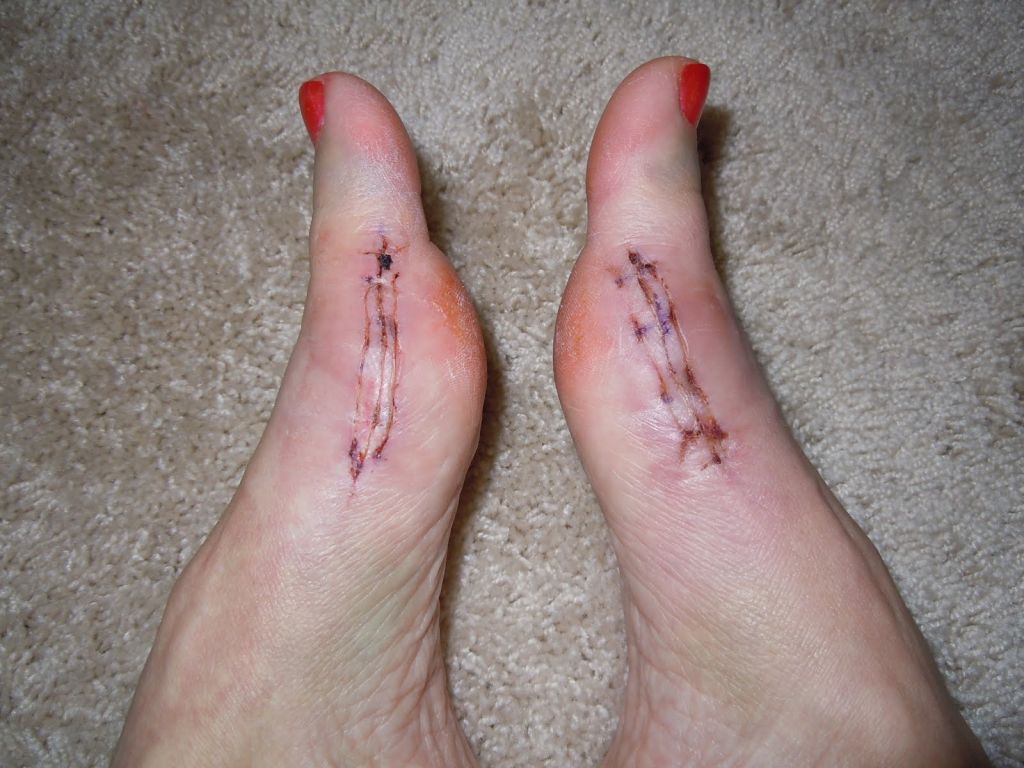
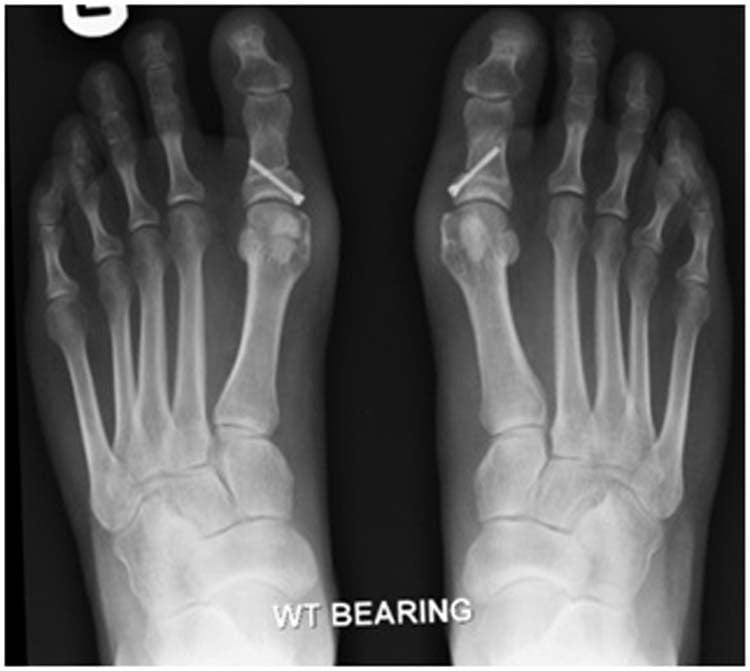
Третий, почти постоянный компонент операций по поводу «шишек» на стопах – остеотомия основной фаланги первого пальца, часто называемая остеотомией по Эйкин. С ее помощью устраняется остающееся после операции на первой плюсневой кости отклонение кнаружи первого пальца. Операция простая технически, как для оперирующего «традиционным» методом хирурга, так и для чрескожной хирургии. Отличие в том, что открытая техника требует еще большего увеличения разреза и установки еще одного винта. А чрескожная остеотомия выполняется через 3-мм прокол кожи за несколько секунд и никаких внутренних фиксаторов не требует (рис. 4, 5).
Рис. 4 Стопы через 20 мес. после остеотомий scarf и Эйкин перед повторной операцией (теперь уже чрескожной), направленной на устранение сохранившейся деформации первых пальцев после традиционной операции – хорошо видны длинные и яркие послеоперационные рубцы).
Рис. 5 Эпизод чрескожной операции – видна 8-мм ранка после удаления «шишки» и выполнения остеотомии первой плюсневой кости (в конце операции на нее будет наложен один шов) и введенная через прокол кожи у основания первого пальца микрофреза, которой будет выполнена остеотомия Эйкин
Удаление «косточки» у большого пальца ноги: методика доктора Цуканова
К чему приводит увеличение косточки большого пальца на стопе? Можно ли остановить процесс своими силами? Если делать операцию, то на какой стадии? Когда можно ходить? А сколько это стоит?
Рассказывает ортопед-травматолог, хирург Frau Klinik Цуканов Владимир Евгеньевич.
Вальгусная деформация стопы – искривление большого пальца с разрастанием шишки у его основания. Это не только изменение формы стопы и сложности с подбором/ношением обычной обуви, но и нарушение амортизирующих функций стопы, что приводит к увеличению нагрузки на вышестоящие суставы и позвоночник. В дальнейшем нередко развивается деформирующий артроз стопы и постоянный болевой синдром. То есть нарушается основная функция стопы – человек не может нормально ходить.
Что такое «косточка» и почему она появляется?
У мужчин вальгусная деформация встречается в 50-60 раз реже, чем у женщин. Это генетическая предрасположенность. Неправильная обувь (каблуки, обувь с узким мыском) тоже считается одним из факторов развития. Однако ведущая роль все равно принадлежит генетической программе, изменить которую шансов мало.
Ортопедическая обувь не может уменьшить «косточку». Такая обувь искусственно распределяет нагрузку на свод стопы, за счет чего нагрузка на вышестоящие суставы снижается. Амортизирующая функция стопы дублируется ортопедической обувью и мышцы, которые отвечают за амортизацию, расслабляются. Расслабляются и перестают работать в нужном объеме. Поэтому внешний фиксатор назначается только на короткое время, а после отмены назначают лечебную физкультуру, чтобы восстановить разрушенный мышечно-связочный аппарат. Производители ортопедической обуви лоббируют ее производство и назначение, но подбирать ортопедическую обувь нужно под строгим контролем врача, чтобы не повредить собственную амортизирующую функцию.
Ортезы задерживают развитие деформации, но устранить развившуюся деформацию или сдержать дальнейшее искривление они не могут.
Лечение вальгусной деформации
Устранить вальгусную деформацию первого пальца можно только хирургическим путем. На сегодняшний момент существует 3 основные методики:
Ходить после операции можно уже на следующий день в обычной свободной обуви, в которой нет давления на зону операции. Дальнейшее зависит от болевого порога. Есть пациенты, которые уже через 3 дня приходят на перевязку без какой-либо дополнительной опоры и не хромая, а кому-то нужно больше времени. Как правило, через 2 недели человек ведет нормальную жизнь в бытовом объеме – может свободно ходить, ездить за рулем, принимать душ, работать. Бегать и прыгать можно через 6 недель после удаления фиксатора.
Диапазон цен в Frau Klinik на данное время – 65 000-130 000 рублей за одну ногу. Стоимость операции определяется не столько операцией как таковой, сколько условиями, в которых она проводится. У нас комфортная клиника в центре Москвы, дорогая высокоточная аппаратура, полная стерильность всех составляющих. Мы используем только синтетические одноразовые материалы, и никогда биологические – это исключает бактериальные инфекции и в целом снижает вероятность рисков.
Когда лучше делать операцию?
Как и при любом лечении, чем меньше стадия, тем легче и проще проходит коррекция. Однако есть и другой фактор: чем в более позднем возрасте проводится операция, тем меньше вероятность рецидива. За вальгусную деформацию ответственна генетика, и молодой организм сильнее стремится вернуться к заданной программе. Зрелый организм – менее.
Но в целом, конечно, лучше устранять вальгусную деформацию на небольших стадиях и не доводить дело до 2й, 3й степени и серьезного нарушения качества жизни. В данном случае каждый решает сам, когда ему удобнее пройти операцию.
Противопоказания к устранению вальгусной деформации такие же, как для любой другой операции – общесоматические, плюс наличие тяжелых воспалительных процессов на стопе. Проблемы с венами противопоказанием не являются.
Работы Цуканова В. Е.:
До и в раннем послеоперационном периоде
Сеть клиник пластической хирургии и косметологии профессора Блохина С.Н. и доктора Вульфа И.А.
ООО «Веста-Дент»
Москва, м. Чкаловская или м. Курская, пер. Казарменный, д. 10, стр. 5
Tbl метод вальгус что это
Партнер-участник и официальный представитель Ассоциации PBS (Percutaneous Bianchi System) в России
Зайцева Евгения Александровна
врач-травматолог-ортопед, реабилитолог, физиотерапевт
Член Ордена врачей Италии.
Действительный член общества травматологов-ортопедов Италии (SIOT).
Действительный член общества травматологов-ортопедов Лацио (ALOTO).
Действительный член общества реабилитологов (SIMFER).
Действительный член общества хирургов стопы (SISPEC).
Год начала врачебной практики: 2000
Метод чрескожной миниинвазивной хирургии стопы без металлоконструкций
Операция PBS (Percutaneous Bianchi System) – это способ чрескожной хирургической коррекции вальгусной деформации стопы без остеосинтеза, не оставляющий шрамов и не требующий длительной реабилитации.
Концепция метода чрескожной хирургии стопы без остеосинтеза была предложена в США более 30 лет назад. Итальянские врачи‐ортопеды в 1995 году начали активное распространение метода в Италии, усовершенствовав его путем дополнения профилактических и послеоперационных мероприятий. За 20 лет в Италии было прооперировано более 70 000 пациентов, что подтверждает безопасность метода.
Операция проводится через небольшие проколы в коже и сопровождается непрерывным рентгенологическим контролем, что позволяет хирургу работать с ювелирной точностью. Длительность составляет всего 15‐20 минут, используется проводниковая анестезия (обезболивается только оперируемая стопа) и медикаментозный сон (седация).
Методика исключает применение каких‐либо скрепляющих элементов (винтов, нитей, скоб и прочего), не требует наложения гипса или других жестких фиксирующих конструкций. После операции врач фиксирует стопу мягкой эластичной бинтовой повязкой, которая носится в течение 15‐20 суток и не требует перевязки. На прооперированную ногу одевается послеоперационный ботинок, специально разработанный в Италии командой ортопедов и позволяющий сразу давать на стопу адекватную нагрузку.
Окончательный результат операции оценивается через 45 дней на осмотре с рентген‐ контролем.
Метод PBS в 2016 году начал применяться и в России. Единственным русскоговорящим врачом хирургом‐ортопедом, входящим в Ассоциацию PBS в Италии, является хирург‐ ортопед Зайцева Евгения Александровна. Вместе с командой профессионалов она проводит операции в Москве, выполняя методом PBS коррекцию не только вальгусной деформации большого пальца стопы, но и решая иные проблемы пациентов (методика эффективна для лечения молоткообразной деформации пальцев стопы, метатрзалгии, варусной деформации мизинца).
Преимущества метода чрескожной миниинвазивной хирургии стопы
PBS По сравнению с классическим хирургическим методом лечения с использованием элементов остеосинтеза (пластин, винтов, спиц)
Этапы лечения
ВАЖНО
Мы оперируем по одной ноге. Это связано с особенностью метода ‐ необходимостью давать в послеоперационном периоде полную нагрузку на ногу с первого дня. Много ходить. Поэтому одна нога должна оставаться опорной.
Хирургическое лечение вальгусной деформации большого пальца стопы
Операция проводится в рамках стационара 1 дня, под проводниковой анестезией, без остеосинтеза, через микроразрезы, не оставляющие рубцов, длительность операции около 20 мин. В день операции пациент уходит из стационара через 2-4 часа в послеоперационной обуви (не входит в стоимость операции). Через 15-20 дней, во время контрольного осмотра и после снятия повязки, возможна замена обуви на собственную. Заключительный осмотр врача через 45 дней после операции.
Запись на консультацию через колл-центр: 8-499-333-30-00
Стоимость лечения вальгусной деформации большого пальца стопы
Стоимость консультации: 4130,00 руб.
Предоперационное обследование: 15 000,00 руб.
Стоимость оперативного лечения: 250 000,00 руб.
В ходе консультации может потребоваться дополнительное обследование (например, исследование на вит Д3, антитела к циклическому цитруллиносодержащему пептиду, денситометрия и тд), которое проводится по ценам действующего прейскуранта ФГБУ ОБП.
Конечная стоимость операции определяется на консультации и зависит от следующих факторов: