болезнь таратынова что это
Болезнь таратынова что это
Редкое заболевание. Обычно болеют дети и лица молодого возраста, чаще мужчины. Основную роль в патогенезе заболевания играет пролиферация клеток Лангерганса, однако причина пролиферации неизвестна.
Заболевание проявляется одним или несколькими остеолитическими очагами в длинных трубчатых или плоских костях скелета, вызванными гранулематозными разрастаниями. Описаны единичные случаи изолированных эозинофильных гранулем в коже и внутренних органах.
Основные жалобы пациента боли в пораженных костях и припухлость прилежащих мягких тканей. Возможны патологические переломы. В подавляющем большинстве случаев поражаются верхняя или нижняя челюсть, при этом в ротовой полости выявляют воспаление слизистой оболочки и отек, болезненный при пальпации, некроз и изъязвление десен. При другой локализации гранулем страдает функция прилежащих органов, но при небольших унифокальных очагах болезнь может длительное время протекать бессимптомно, ее обнаруживают случайно при рентгенологическом исследовании.
Кожные высыпания неспецифичны и характерны для мультифокальной локализации гранулем. Встречают нодулярные элементы с изъязвлением в перианальной области ретроаурикулярно. У больных часто развиваются аллергические реакции, у младенцев пеленочный дерматит, себорейный дерматит.
Диагноз ставят на основании данных рентгенологического и гистологического исследований. При гистологическом исследовании выявляют массивные инфильтраты из крупных овальных клеток с обильной цитоплазмой и ядрами неправильной бобовидной формы. Иммуногистохимические маркеры антигены (CD1a, HLA-DR, S100) позволяют подтвердить, что основные пролиферирующие клетки при данной патологии клетки Лангерганса.
Дифференциальную диагностику проводят с остеомиелитом, остеогенным раком, саркомой, лимфомой, экстрамаммарной болезнью Педжета, миеломной болезнью, синдромом Папийона-Лефевра.
Показано хирургическое лечение, при небольших остеолитических очагах кюретаж. При локализации гранулем в зонах роста костей (например, в шейке бедренной кости) применяют лучевую терапию низкими дозами или химиотерапию (винбластин в комбинации с преднизолоном, метотрексатом).
Болезнь Таратынова
Аллерголог-иммунолог Надежда Кнауэр о заболевании неясной этиологии — гистиоцитозе X, и его разновидности — эозинофильной гранулеме
В 1913 году Николай Иванович Таратынов (1887–1919), молодой врач и сотрудник кафедры патологической анатомии Казанского университета, получил материал для исследования и уточнения диагноза. Это был фрагмент ткани, взятый у пациента с ушибом свода черепа — через некоторое время после травмы в этом месте сформировалось гранулематозное образование.
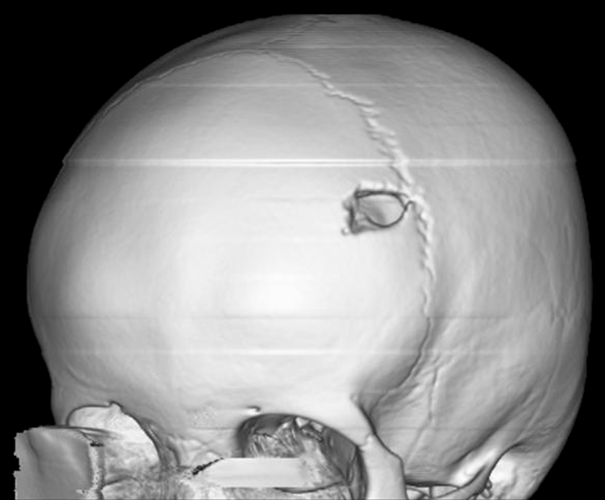
Рисунок 1. 3D-реконструкция костей черепа с солитарной эозинофильной гранулемой
https://radiopaedia.org/cases/eosinophilic-granuloma-skull
Предполагалось, что это туберкулез кости, но вместо классического туберкулезного бугорка Таратынов увидел скопления мононуклеарных клеток (тканевых макрофагов или гистиоцитов) и эозинофилов, а также кристаллы Шарко — Лейдена, которые прежде обнаруживались в мокроте больных бронхиальной астмой. Морфологическая картина свидетельствовала о «существовании гранулем, клинически и макроскопически совершенно сходных с туберкулезными, распознаваемых лишь микроскопически и состоящих почти исключительно из эозинофилов».
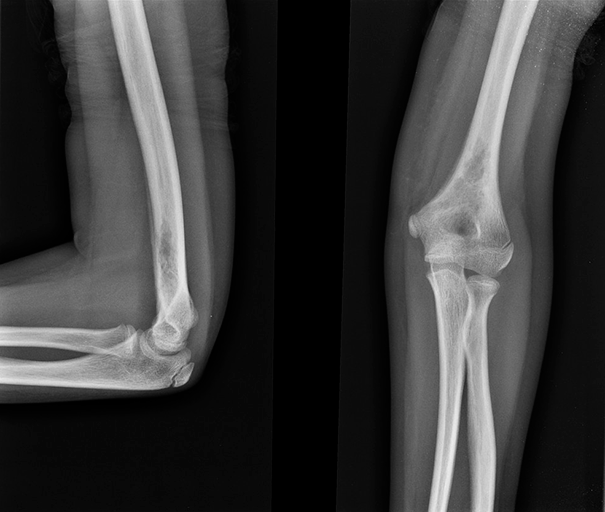
Рисунок 2. Эозинофильная гранулема кости: поражение бедра у девочки 11 лет (рентгенограмма). Отмечались припухлость и боль в течение 3 мес.
https://radiopaedia.org/cases/langerhans-cell-histiocytosis-skeletal-manifestations
Ранее неизвестное заболевание и было названо болезнью Таратынова. В настоящее время это название в основном используется в русскоязычных источниках и имеет скорее историческое значение.
В 1940‑х гг. аналогичные случаи были представлены в статьях врачей из США Садао Отани (Sadao Othani), Джозефа Эрлиха (Joseph Ehrlich), Луиса Лихтенштейна (Louis Lichtenstein) и Генри Джаффе (Henry Jaffe) под названиями «солитарная гранулема кости» и «эозинофильная гранулема кости».
Аналогичные гистиоцитарные инфильтраты были описаны и другими авторами — Альфредом Хэндом (Alfred Hand Jr, США) в 1893 г., Артуром Шюллером (Arthur Schüller, Австрия) в 1915, Генри Крисченом (Henry Cristian, США) в 1920, Эрихом Леттерером (Erich Letterer, Германия) в 1924, Стуре Сиве (Sture Siwe, Швеция) в 1933, в связи с чем вводились термины «болезнь Хэнда — Шюллера — Крисчена» и «болезнь Абта — Леттерера — Сиве». Однако в дальнейшем был сделан вывод, что всё это — различные по тяжести и локализации очагов формы одного и того же заболевания, названного «гистиоцитозом Х» в 1953 году.
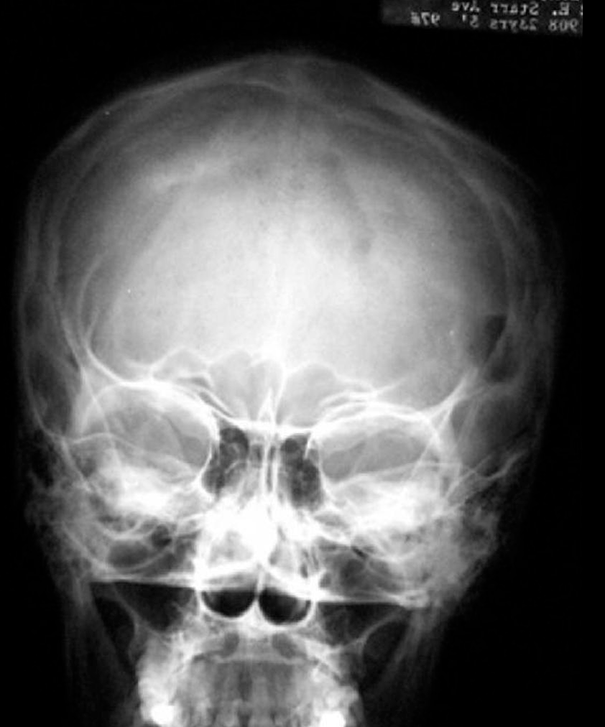
Рисунок 3. Эозинофильная гранулема костей черепа (рентгенограмма)
https://radiopaedia.org/cases/eosinophilic-granuloma-1
Ответ на вопрос, что собой представляют гистиоциты, формирующие гранулемы, был дан в 1973 г. педиатром и морфологом Кристианом Незелофом (Christian Nezelof, Франция), который идентифицировал их как клетки Лангерганса (разновидность антигенпрезентирующих клеток, локализующихся в эпидермисе). В связи с этим с 1987 г. название «гистиоцитоз Х» было заменено на «гистиоцитоз из клеток Лангерганса» (ГКЛ, Langerhans cell histiocytosis, LCH).
Этиология
Вопрос о причинах развития гранулем остается открытым. Одна из теорий рассматривает гистиоцитоз Лангерганса как неопластический процесс. В пользу этого говорят такие особенности, как моноклональность патологических клеток (происхождение из одной патологической клетки), повышенная экспрессия в них активаторов пролиферации и факторов, ингибирующих апоптоз. В то же время в клетках нет геномных дефектов, возможна спонтанная ремиссия заболевания. В месте развития гранулемы описана активация Т-лимфоцитов и Т-регуляторных клеток с супрессорной активностью. Указанные признаки говорят о том, что в основе развития заболевания могут лежать другие иммунопатологические процессы.
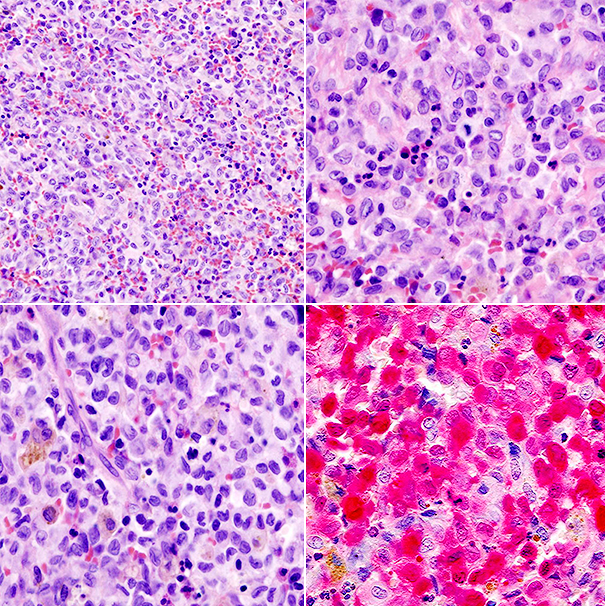
Рисунок 4. Эозинофильная гранулема: патоморфологические изменения. На последнем изображении окрашен белок S-100, экспрессируемый клетками Лангерганса.
https://radiopaedia.org/cases/eosinophylic-granuloma-histology-1
Клинические проявления
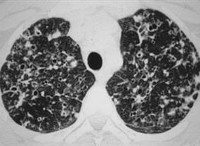
Эозинофильная гранулема (ЭГ), она же болезнь Таратынова, — это относительно доброкачественный вариант гистиоцитоза Лангерганса с появлением одиночных очагов в плоских или трубчатых костях. Появление двух-трех и более очагов встречается гораздо реже. Обычно гистиоцитоз из клеток Лангерганса проявляется у детей и подростков (до 15–20 лет), чаще у мальчиков (примерно 1,5:1). Частота встречаемости — менее 1 чел. на 100 000 населения, что составляет 60–80 % всех случаев ГКЛ. У взрослых эозинофильная гранулема, как и гистеоцитоз X в целом, встречается гораздо реже.
Наиболее часто поражаются кости черепа, бедренные кости, реже — кости таза, ребра, позвонки. Известны также случаи появления патологических очагов в тимусе, коже, мочевом пузыре, паращитовидных железах, гипоталамусе, легких и желудочно-кишечном тракте.
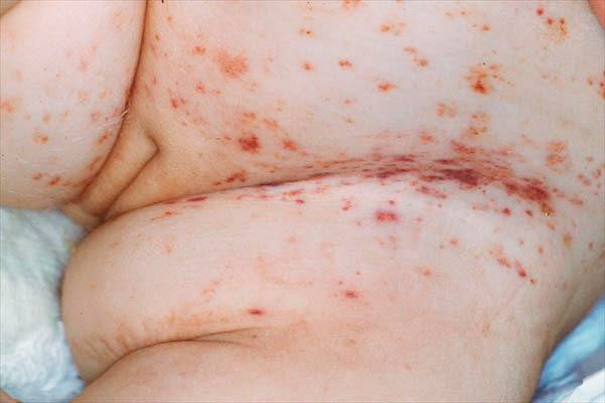
Клиническая картина определяется расположением гранулемы. Внутрикостное образование может и не давать никакой симптоматики, но обычно приводит к развитию припухлости, болей, иногда — патологическим переломам. При появлении очагов в челюсти может наблюдаться выпадение зубов, поражение сосцевидного отростка или височной кости с развитием среднего отита. При вовлечении в процесс стенок глазницы может развиться экзофтальм. Иногда наблюдаются полиморфные высыпания на голове, спине, в подмышечных впадинах, перианальной и генитальной областях в виде пятен или бляшек, мелких узелков или узлов с изъязвлениями. Нередки общие проявления болезни Таратынова — повышенная утомляемость, слабость.
Рисунок 5. Фото проявлений эозинофильной гранулемы на коже — типичные элементы пурпуры, необходимо дифференцировать с себорейным дерматитом
Лабораторная и инструментальная диагностика
Использование различных методов визуализации (рентгенография, КТ, МРТ) позволяет выявить очаги деструкции величиной до 5 см с четкими границами без склеротических изменений, иногда — патологические переломы, уплощение пораженных позвонков (vertebra plana).
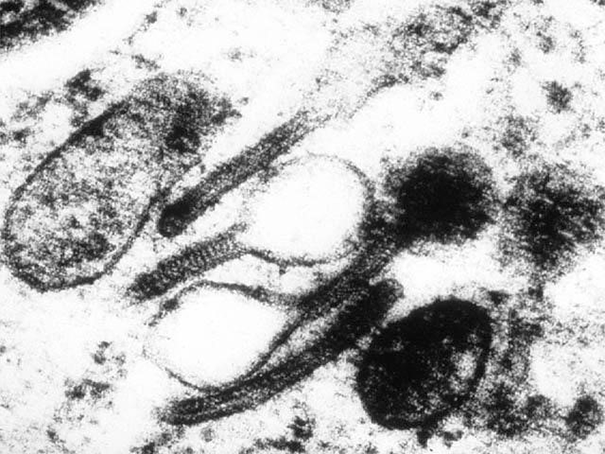
Определяющее значение в диагностике гистиоцитоза у взрослых и детей имеет патоморфологическое исследование. При микроскопии видны инфильтраты из клеток Лангерганса (крупные овальные клетки с ядрами неправильной формы), эозинофилов, лимфоцитов, макрофагов. Иммуногистохимический анализ выявляет экспрессию молекул CD1a, лангерина, белка S-100, характерных для клеток Лангерганса. Проведение электронной микроскопии позволяет увидеть характерные для клеток Лангерганса гранулы Бирбека.
Дифференциальная диагностика при ЭГ проводится с остеомиелитом, первичными опухолями или метастатическими поражениями костей, лимфомой, миеломной болезнью, синдромом Папийона — Лефевра и костными кистами.
Рисунок 6. Гранулы Бирбека, характерные для клеток Лангерганса (данные электронной микроскопии)
Лечение и прогноз
В ряде случаев эозинофильная гранулема лечения не требует, никак себя не проявляет и проходит самостоятельно за несколько лет. При выраженной симптоматике и/или выраженных костных дефектах используются разные подходы и их комбинации: хирургическое удаление очага (кюретаж, иссечение) или его радиочастотная аблация; назначение цитостатиков или сочетания цитостатиков и глюкокортикостероидов (в том числе вводимых в патологический очаг); лучевая терапия при наличии больших очагов или очагов, сдавливающих соседние ткани и органы. Проводится также и коррекция сопутствующей патологии.
В качестве перспективных схем лечения гистиоцитоза X рассматриваются антицитокиновые препараты, антиCD1a-моноклональные антитела и препараты транс-ретиноевой кислоты.
ЭГ в целом имеет благоприятный прогноз, вплоть до возможности спонтанного излечения, однако при переходе в другие формы течение гистиоцитоза из клеток Лангерганса может быть более злокачественным — такое происходит, например, при вовлечении костного мозга (довольно редкое явление). В некоторых случаях болезнь Таратынова требует оперативного вмешательства. После курса лечения пациенты должны находиться под диспансерным наблюдением онколога в течение 3 лет с ежемесячными осмотрами и рентгенологическим исследованием каждые полгода.
Клинический случай
Приводится по Lam S. et al, Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. 2015
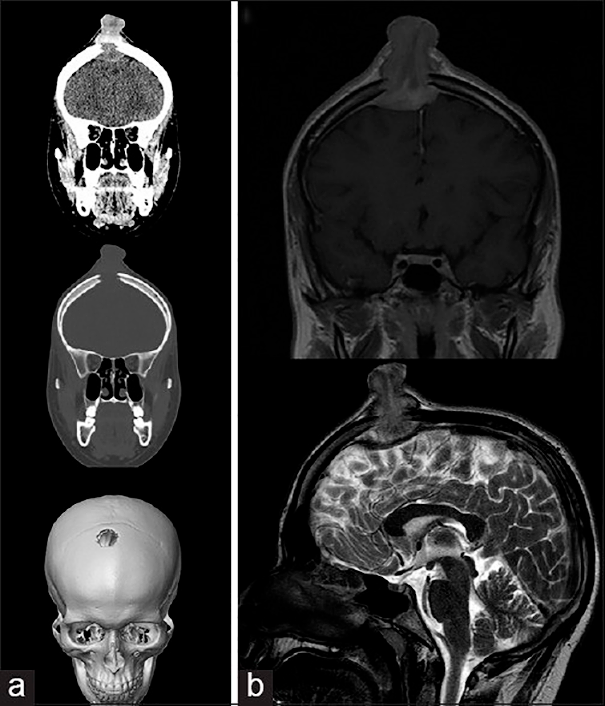
Молодой человек 17 лет был госпитализирован по поводу увеличивающегося в течение последних 6 недель образования волосистой части головы. Образование при пальпации болезненно, из‑за изъязвления периодически кровоточит, однако неврологического дефицита не выявлено. При КТ и МРТ выявлен крупный очаг в лобной кости справа, сдавливающий верхний сагиттальный синус. Проведена тотальная резекция образования, подтвержден диагноз «лангергансоклеточный гистиоцитоз кости черепа». На амбулаторном этапе проводилась терапия цитостатиком.
Рисунок 6. (а) КТ-исследование без контрастирования — фронтальное сканирование (верхняя и средняя часть) и 3D-реконструкция черепа (нижняя часть). (b) МРТ-сканирование. Т1‑взвешенное изображение во фронтальной плоскости (сверху) и Т2‑взвешенное изображение в сагиттальной плоскости
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Гистиоцитоз Х – это системное заболевание, характеризующееся образованием специфических клеточных гранулем в различных органах и тканях. Наиболее типичные клинические проявления включают кожные высыпания, кашель, односторонний экзофтальм. Также наблюдаются выпадение зубов, увеличение периферических лимфатических узлов, признаки несахарного диабета (полиурия, полидипсия). Диагноз верифицируется путем гистологического исследования кожи, легких или лимфатических узлов. В качестве лечения применяются противовоспалительные препараты (глюкокортикостероиды), химиотерапевтические средства. В случае выраженного поражения легких производится трансплантация органа.
МКБ-10
Общие сведения
Гистиоцитоз Х (гистиоцитоз из клеток Лангерганса, легочная эозинофильная гранулема) – системная патология, при которой происходит активная пролиферация клеток Лангерганса в тканях легких, костей, центральной нервной системы, ретикуло-эндотелиальной системы (в печени, селезенке, лимфатических узлах). Течение заболевания варьирует в зависимости от формы и может быть доброкачественным со спонтанной ремиссией или быстропрогрессирующим с высокой вероятностью летального исхода. Распространенность гистиоцитоза составляет 5 на 1 000 000 человек. Преимущественно страдают дети, подростки, взрослые в возрасте 20-30 лет. Гистиоцитоз встречается только у представителей белой расы, чаще у мужчин (соотношение с женщинами 2:1).
Причины
На сегодняшний день точная причина гистиоцитоза неизвестна. Предполагается роль иммунной аутоагрессии, вызванной инфицированием вируса герпеса 6-го типа. До сих пор ведутся научные дебаты о наследственной природе заболевания. У 50% пациентов в патологических клетках Лангерганса была обнаружена соматическая мутация гена V600E, кодирующего внутриклеточный сигнальный белок BRAF. Табакокурение рассматривается как один из основных факторов риска (более 90% больных являются курильщиками). Подтверждением этого служит тот факт, что симптоматика уменьшается после прекращения курения даже без применения какого-либо лечения.
Патогенез
Механизм развития гистиоцитоза изучен недостаточно. Основным звеном патогенеза считается накопление в тканях дендритных клеток (клеток Лангерганса, или гистиоцитов). Дендритные клетки синтезируются в костном мозге и мигрируют в дерму, паренхиму легких, ретикулоэндотелиальную систему и т.д. Их основная функция заключается в поглощении антигенов, поступающих из окружающей среды, и презентации Т и В-лимфоцитам для формирования иммунного ответа. После контакта с гистиоцитами лимфоциты начинают выделять провоспалительные цитокины и медиаторы, повышающие активность гистиоцитов и придающие им высокую подвижность.
При гистиоцитозе по неизвестным причинам у дендритных клеток нарушается процесс апоптоза (запрограммированной клеточной гибели). В сочетании с выделяемыми лимфоцитами факторами роста это приводит к их интенсивной пролиферации с последующим слиянием с эозинофилами. В результате образуются гигантоклеточные гранулемы, которые постепенно начинают замещать нормально функционирующую ткань того или иного органа. Присутствие большого количества Т-лимфоцитов в гранулемах позволяет предположить наличие специфического антигена.
Классификация
По локализации очагов выделяют моносистемную форму с единичным или множественным поражением одной анатомической области и мультисистемную форму с признаками нарушения функции органов или без них. Традиционно различают следующие клинические формы:
Симптомы гистиоцитоза
Клиническая картина крайне разнообразна. Заболевание начинается с появления общей слабости, повышения температуры тела, которая в основном бывает субфебрильной, но может достигать 40°С. Возможны диспепсические нарушения – тошнота, рвота, диарея. Кожа покрывается зудящими очагами гиперемии с чешуйками или корочками. Иногда наблюдаются геморрагические элементы, длительно незаживающие язвы. Высыпания присутствуют на коже головы, наружного слухового прохода, в области естественных складок (паховой, подмышечной). Увеличиваются лимфатические узлы по всему телу.
Возникает одышка, упорный сухой кашель и боли в грудной клетке. Затруднение дыхания может беспокоить только во время физической нагрузки или присутствовать даже в покое. Присоединяются тупые боли или тяжесть в правом подреберье из-за увеличения печени (гепатомегалии). При выраженном поражении печени кожа приобретает желтушный оттенок. Увеличение селезенки сопровождается болью в левом подреберье. Некоторые пациенты испытывают боль в костях. Деструкция костей глазницы ведет к образованию экзофтальма, чаще одностороннего. Боль в ухе ошибочно диагностируется как бактериальный или грибковый отит и безуспешно лечится антибактериальными и противогрибковыми препаратами. Остеолизис нижней челюсти приводит к периодонтитам и выпадению зубов.
При длительном течении гистиоцитоза больной начинает терять вес. В тяжелых случаях встречаются признаки костномозговой недостаточности – анемический синдром (бледность кожи, головокружение, учащенное сердцебиение), склонность к кровотечениям, сниженная сопротивляемость к инфекциям. Формирование гистиоцитарных гранулем в задней доле гипофиза вызывает угнетение выработки антидиуретического гормона. В результате развивается симптоматика несахарного диабета – сухость во рту, постоянная жажда (полидипсия) и повышенное мочеотделение (полиурия).
Осложнения
Широкая вариативность клинической картины при гистиоцитозе обусловливает разнообразие осложнений. Наиболее характерными считаются патологические переломы костей, особенно компрессионный перелом позвоночника. Типичные осложнения со стороны легких – легочная артериальная гипертензия вследствие диффузного фиброза легочной ткани, спонтанный пневмоторакс из-за разрыва тонкостенных булл. Массивная инфильтрация печени вызывает цирроз с печеночно-клеточной недостаточностью. К редким осложнениям относятся неблагоприятные последствия дефицита антидиуретического гормона (несахарного диабета) в виде гиперосмолярной гипогидратации, проявляющейся двигательным беспокойством, мышечными судорогами, нарушением сознания, вплоть до глубокой комы.
Диагностика
Пациентами с гистиоцитозом занимаются различные врачи – гематологи, пульмонологи, педиатры. Профиль специальности зависит от возраста больного и преимущественно пораженного органа. При общем осмотре отмечаются цианоз (синюшность) губ, участие в дыхании вспомогательной мускулатуры (при дыхательной недостаточности). При аускультации легких выслушивается жесткое дыхание, сухие хрипы по всем легочным полям. Дополнительное обследование включает:
Дифференциальный ряд включает большое количество нозологий и зависит от клинических симптомов гистиоцитоза. Кожные высыпания нужно дифференцировать с экземой, псориазом, атопическим дерматитом. Поражение легких следует отличать от туберкулеза, саркоидоза, лимфогранулематоза. Генерализованный гистиоцитоз дифференцируют с гематологическими заболеваниями (гемофагоцитарный синдром, острый лейкоз). Очаги деструкции костей требуют исключения гиперпаратиреоза, множественной миеломы, остеомиелита.
Лечение гистиоцитоза
Пациенты обязательно должны быть госпитализированы в стационар. При тяжелой дыхательной недостаточности показаны ингаляции кислорода или перевод на искусственную вентиляцию легких. При наличии признаков костномозговой недостаточности прибегают к переливанию компонентов крови и применению гранулоцитарного колониестимулирующего фактора.
Этиотропной терапии гистиоцитоза Х не существует. Наиболее важный этап в лечении – отказ от курения. Прекращение курения вызывает улучшение клинической, лабораторной, рентгенологической картины. В качестве патогенетической терапии используют глюкокортикостероиды (преднизолон, метилпреднизолон), химиотерапевтические средства (винбластин, меркаптопурин, этопозид).
Для лечения несахарного диабета назначается заместительная гормональная терапия аналогами вазопрессина (десмопрессин) в виде интраназального спрея или в таблетированной форме. При небольших остеолитических очагах выполняют кюретаж, при выраженной инфильтрации костей – резекцию или дистанционную гамма-терапию. При массивном деструктивном процессе в легочной ткани проводится трансплантация легких.
Прогноз и профилактика
Гистиоцитоз Х. Причины, симптомы и лечение
1. Общие сведения
Гистиоцитами называются блуждающие клетки рыхлой соединительной ткани, которые при определенных условиях (раздражение, воспаление) активизируются и выполняют функции иммунных макрофагов – «пожирателей» чужеродных клеток, микроорганизмов и вредоносных частиц. Гистиоциты называют также Х-клетками или клетками Лангерганса. Отсюда происходят синонимические названия заболевания, о котором речь пойдет ниже: гистиоцитоз Х, лангергансоклеточный гистиоцитоз, легочный гранулематоз X и т.п. Суть патологического процесса заключается в аномально интенсивном производстве гистиоцитов и пролиферации (разрастании) состоящих из них образований – гистиоцитарных гранулем.
Фактически, во внутренних структурах организма, никогда не подвергавшихся травматизации, образуются множественные рубцы, – подобные тем, которые затягивают тканевые дефекты после ранений, ожогов или гнойных воспалений. Такие Х-клеточные гранулемы развиваются преимущественно в костных структурах и легочной паренхиме, хотя могут быть обнаружены и в других тканях.
Гистиоцитоз Х относится к редким заболеваниям. Эпидемиологические оценки существенно расходятся – от 1,5 до 5 случаев на 1 миллион человек в общей популяции. Нет также достоверных сведений о зависимости заболеваемости от пола: в одних источниках говорится о равном риске для мужчин и женщин, в других сообщается о 24кратном преобладании мужчин – что, возможно, объясняется большей распространенностью главного фактора риска (см.ниже) среди представителей мужского пола.
2. Причины
Этиопатогенез лангергансоклеточного гистиоцитоза остается практически не изученным. Выдвигаются различные гипотезы (онкологическая, гематологическая, аутоиммунная и т.д.), однако ни одна из них пока не получила достаточно убедительного подтверждения.
Наиболее значимым фактором риска является табакокурение; известно, в частности, что практически любое лечение, – даже трансплантация легкого, – малоэффективно в тех случаях, когда пациент не отказывается от этой зависимости.
Кроме того, по неизвестным пока причинам заболевание (по крайней мере, некоторые его формы) зачастую манифестирует в раннем детском, подростковом или молодом возрасте. Логично предположить, что и в этих случаях провоцирующую, если не патогенетическую роль играет пассивное курение.
Неопределенность этиологии заболевания в сочетании с его редкостью приводят к разноголосице в трактовках. Так, в литературе встречается деление гистиоцитоза на три основные формы (см.ниже), реже на две; некоторые источники интерпретируют диагноз как собирательный, объединяющий группу разнородных по сути процессов.
В целом, необходимы дальнейшие глубокие исследования, – клинические, лабораторные и медико-статистические, – для установления истинных причин и механизмов развития гистиоцитоза Х.
3. Симптомы и диагностика
Как указано выше, большинство авторов различает три основные формы лангергансоклеточного гистиоцитоза.
Первично-острая (диссеминированная) форма, или болезнь Абта-Леттерера-Сиве. Встречается преимущественно у детей первых двух лет жизни. Развивается и протекает, по определению, остро, с одновременным поражением множества органов (печень, кожа, кости, слизистые, селезенка, органы слуха и т.д.). В легких формируются гистиоцитарные кисты и более крупные буллы, спонтанный прорыв которых приводит к повторным пневмотораксам. Отмечается общая слабость, лихорадочное состояние, анемия, прогрессирующая дыхательная и сердечная недостаточность. В совокупности данные клинические проявления обусловливают высокую летальность (по разным оценкам, от 60% до 100%).
Первично-хроническая (доброкачественная) форма, или болезнь Хенда-Шюллера-Крисчена. Проявляется клиникой несахарного диабета, поражением черепных костных структур, экзофтальмом. Нередко вследствие присоединившегося воспаления среднего уха развивается глухота. Увеличиваются печень, селезенка, лимфатические узлы. В некоторых случаях в процесс вовлекаются десны; примерно у трети больных поражаются легкие, однако встречаются случаи и изолированного легочного гистиоцитоза. Среди заболевающих преобладают дети дошкольного возраста, реже болезнь манифестирует среди подростков и молодых людей. Летальность оценивается на уровне 20-40%.
Локальная эозинофильная гранулема, легочный гистиоцитоз Х, в отечественной литературе – болезнь Таратынова. Процесс развивается, в основном, в костных структурах, как плоских, так и трубчатых. Легкие поражаются лишь в каждом пятом случае, хотя встречается, действительно, изолированное их поражение. Реже отмечается гепатоспленомегалия, увеличение лимфоузлов, кожные высыпания, симптоматика несахарного диабета. Данная форма развивается преимущественно в молодом возрасте или у взрослых. Иногда регистрируется бессимптомное течение и спонтанное излечение. Летальность до 2%.
Таким образом, общими признаками различных форм гистиоцитоза Х выступают образование гранулем в костных и легочных тканях, печени и других органах. Как следствие – сердечно-легочная недостаточность, слабость, лихорадка; при длительном течении – характерная деформация пальцевых фаланг и ногтевых пластин по типу, соотв., барабанных палочек и часовых стекол, деформация костей черепа, односторонний или двусторонний экзофтальм, гепатоспленомегалия, анемия.
Особо следует отметить такие симптомы легочного гистиоцитоза Х, как одышка, непродуктивный (сухой) кашель, боли в грудной клетке, спонтанный пневмоторакс.
Нередко гистиоцитоз Х выявляется случайно, на бессимптомной стадии, при флюорографическом исследовании, – и вызывает значительные диагностические сомнения. Как правило, больного направляют на КТ, МРТ, рентгенографию, бронхоскопию, бронхоальвеолярный лаваж («смыв» содержимого бронхов с последующим лабораторным анализом), исследования крови и мочи.
В ряде источников рекомендуется наиболее надежным способом подтверждения и уточнения диагноза считать биопсию и гистологический анализ образца.
4. Лечение
Поскольку терапевтические мишени до настоящего времени в точности не определены, все применяемые методы лечения являются эмпирическими паллиативами. Как правило, назначают глюкокортикостероидные препараты, цитостатики. При прогрессирующей дыхательной недостаточности показана пересадка легкого, однако такая операция весьма проблематична по ряду причин. Прогноз резко ухудшается в случаях, когда пациент продолжает курить, – прежде всего, из-за высокой вероятности малигнизации (озлокачествления). В противном случае пятилетняя выживаемость, согласно литературным данным, составляет порядка 75%.