Что такое некроз сердечной мышцы
Инфаркт миокарда
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Захаров Станислав Юрьевич
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, доктор медицины, Член Европейского общества кардиологов и Российского кардиологического общества
Рудько Гали Николаевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, Член Российского кардиологического общества
«Passion.ru», интернет-портал (март 2021г.)
РИА «Новости», интернет-портал (февраль 2021г.)
«Cosmopolitan. Beauty», журнал (декабрь 2020г.)
«Доктор знает», ТВ-программа, телеканал «Открытый мир» (октябрь 2019г.)
«MediaMetrics», радиостанция, программа «Онлайн-прием» (июнь 2017г.)
«MediaMetrics», радиостанция, программа «Онлайн-прием» (март 2017г.)
«Аптечное дело», журнал для врачей, провизоров и фармацевтов (август 2015г.)
«Men’s Health. Советы экспертов», медицинский блог (апрель 2015г.)
«Men’s Health», медицинский блог (июль 2014г.)
Если по каким-то причинам дыхание и питание миокарда нарушаются, клетки мышцы начинают гибнуть. Некроз того или иного участка сердечной мышцы и называют инфарктом миокарда.
Инфаркт миокарда зачастую влечет за собой полную или частичную утрату трудоспособности, и это еще не самое худшее. В 10-12% случаев он угрожает самой жизни больного!
Причины инфаркта миокарда
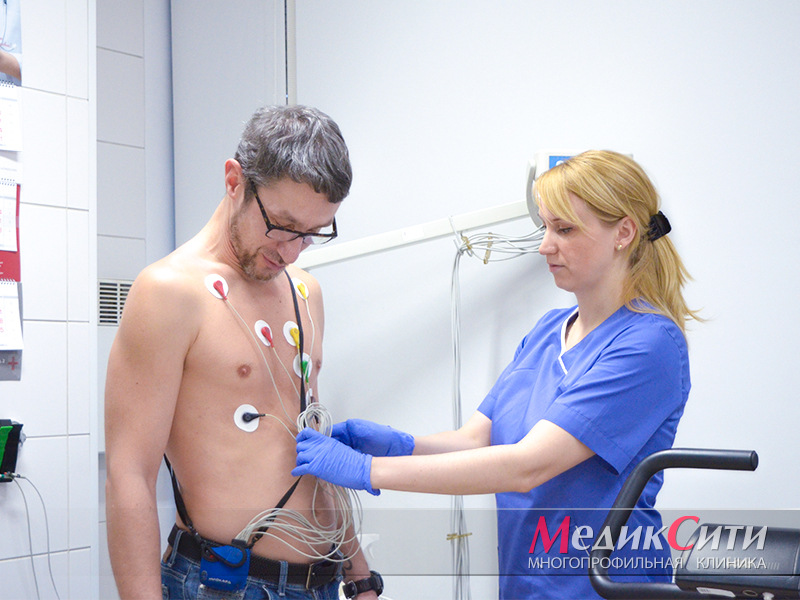
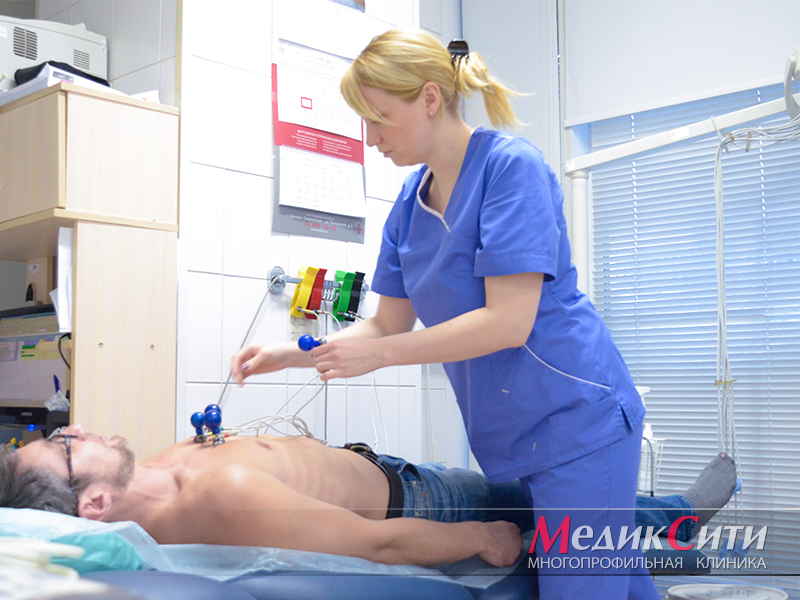
УЗИ сердца при инфаркте
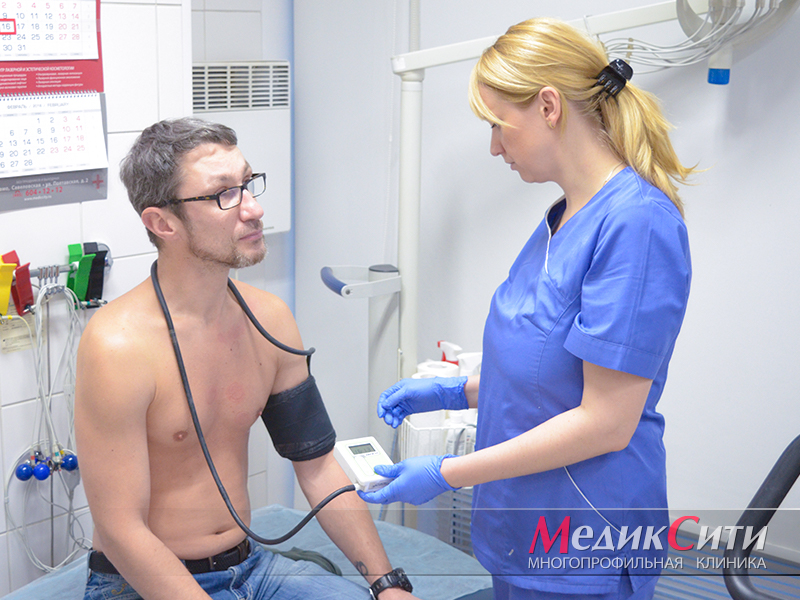
Диагностика при угрозе инфаркта
Кому грозит инфаркт миокарда
Факторами риска являются:
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
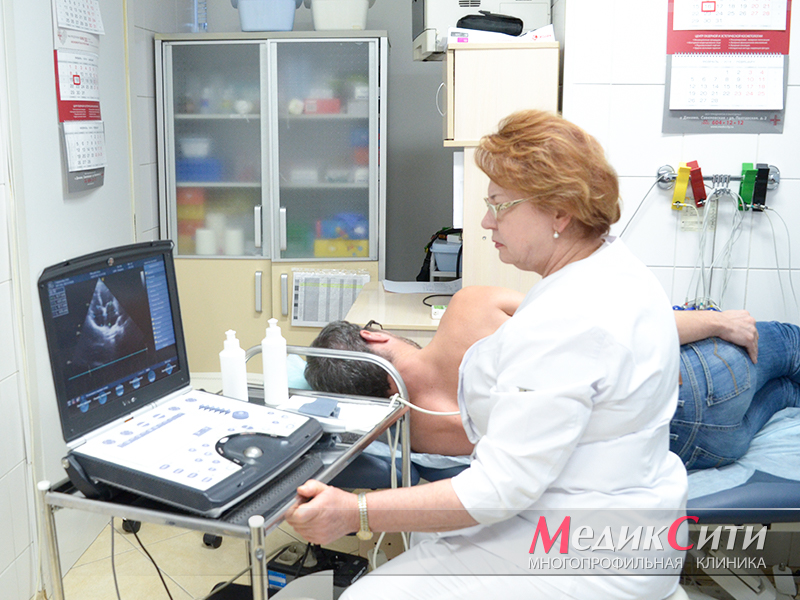
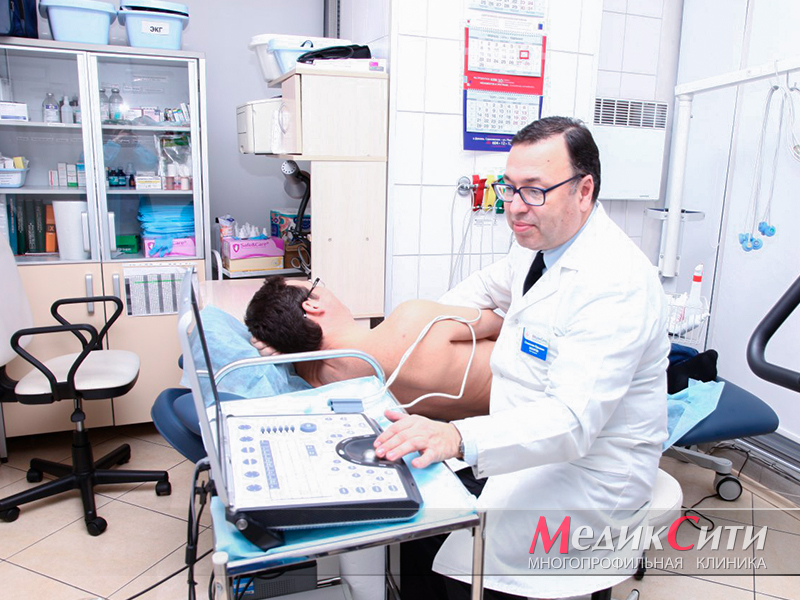
ЭКО-КГ при инфаркте
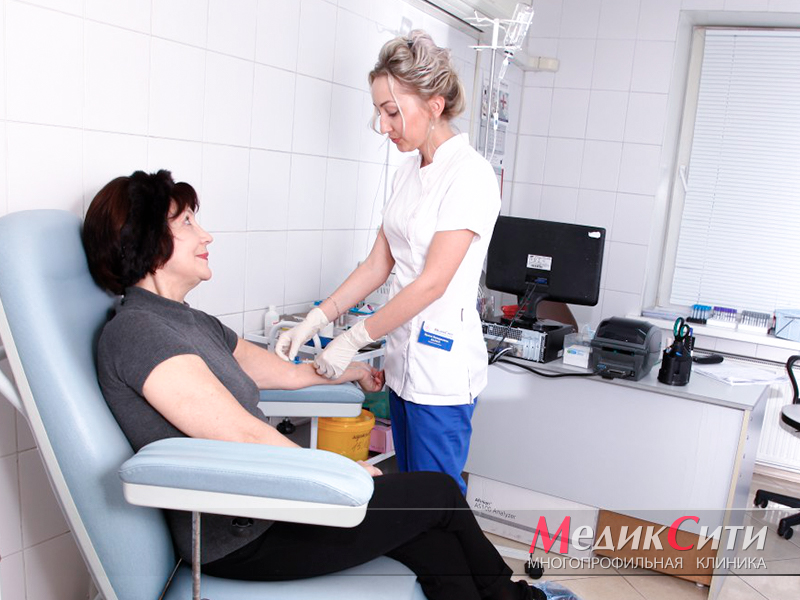
Исследование крови на маркеры инфаркта
Симптомы инфаркта миокарда
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Другие симптомы инфаркта миокарда:
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Симптомы инфаркта миокарда при атипичных формах болезни:
Диагностика инфаркта в «МедикСити»
Диагностика инфаркта в «МедикСити»
Диагностика инфаркта в «МедикСити»
Осложнения инфаркта миокарда
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
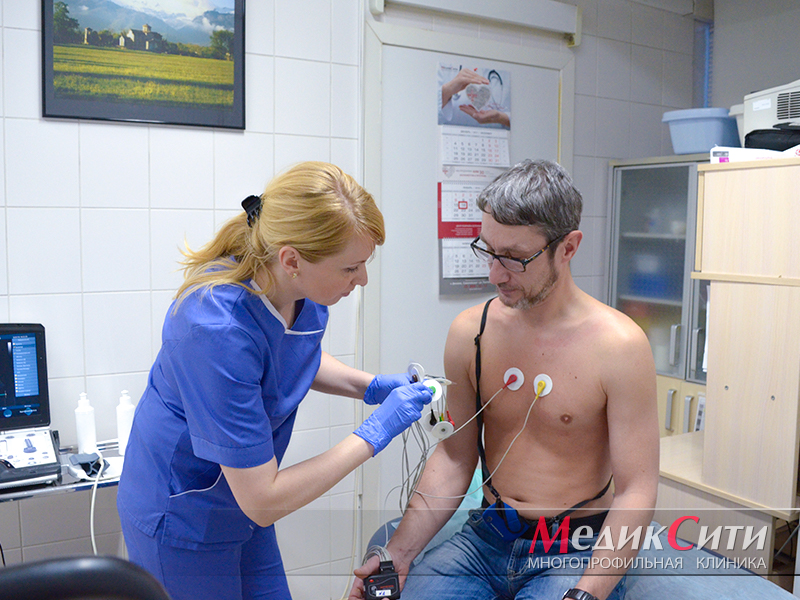
Диагностика инфаркта миокарда
Сначала врач осматривает пациента и собирает сведения от пациента или его близких о характере и продолжительности болей, силе и повторяемости приступов, принятых медикаментах, их влиянии на самочувствие.
Далее проводится лабораторная и инструментальная диагностика инфаркта миокарда:
Лечение инфаркта миокарда
В мероприятия по интенсивной терапии при остром инфаркте миокарда могут входить:
Зачастую в лечении инфаркта миокарда применяются хирургические методики:
Постстационарное лечение инфаркта миокарда (амбулаторное ведение после выписки из стационара) также включает в себя целый ряд мероприятий:
Диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, в «МедикСити»
В клинике «МедикСити» диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, а также страдающих другими кардиологическими заболеваниями, осуществляются на высочайшем профессиональном уровне.
У нас адекватные цены и индивидуальный подход. Узнать расписание специалистов и стоимость услуг можно по телефону: +7 (495) 604-12-12.
Инфаркт миокарда
Инфаркт
По сей день иногда звучат, преимущественно от людей старшего поколения, примерно такие народно-кардиологические обороты: «Этак можно и инфаркт получить, то бишь разрыв сердца» (обычно имеется в виду потрясение от неожиданности или, скажем, от радостной новости). Земной поклон нашим несокрушимым дедам и бабушкам, и пусть все новости только радуют их усталые сердца.
Однако в терминологию, учитывая исключительную важность темы, все же стоит внести определенность.
Инфаркт — это не разрыв сердца. Более того, даже не обязательно речь идет именно о сердце: ничуть не слаще, скажем, инфаркт головного или спинного мозга, инфаркт почки или кишечника.
И определение, которое с автоматической назойливостью дает инфаркту одна из крупнейших поисковых систем в Интернете: «…прекращение тока крови при спазме артерий или их закупорке», – это тоже неправильно. Инфаркт не «прекращение тока крови», а результат такого прекращения, результат всегда патологический и, как правило, тяжелый.
Поэтому будем стремиться к точности определений и ясности формулировок. Тема действительно слишком серьезна.
Любая живая ткань состоит, как известно, из клеток. Для нормальной работы и эффективного выполнения своих функций эти клетки должны дышать, питаться и избавляться от шлаковых продуктов метаболизма (обмена веществ). Все эти процессы обеспечиваются кровотоком или, говоря точнее, перфузией – постоянным «пропитыванием», сквозным проливанием крови через ткань, за что отвечает система капилляров, самых мелких кровеносных сосудов. В капиллярную систему поступает артериальная кровь, приносящая в ткань питательные вещества и связанный эритроцитами кислород. Затем по малым, большим и магистральным венам кровь отводится к легким, печени, почкам – для нового цикла фильтрации, детоксикации, обогащения и газообмена.
Насосную функцию, то есть прокачивание крови под давлением по этой сложной сосудистой системе, выполняет сердечная мышца, или миокард. Сократительная активность сердца начинается еще в утробе матери, на первых неделях беременности, и безостановочно продолжается до последней минуты жизни человека. Верно и обратное: последняя минута наступает вследствие того, что останавливается ритмичное чередование сокращений (систола) и расслаблений (диастола).
Однако миокард как полая насосная мышца (анатомически и гистологически устроенная весьма сложно) состоит из живых тканей, которым тоже необходимы питание и кислород. В этом смысле миокард не отличается от прочих органов: ему самому нужна тканевая перфузия крови, непрерывная и достаточно интенсивная, учитывая работу в пожизненном режиме 24/7 без выходных и праздничных дней. Кровоснабжение сердца осуществляется по специальному артериально-венозному контуру. За внешнее сходство с атрибутом монаршества собственный круг кровообращения миокарда называют коронарным, или венечным.
Недостаточно объемный «пролив» крови через ткань (любую, не только сердечную) носит название гипоперфузия. Широко известный термин «ишемия» на разных этапах развития медицины трактовался по-разному; сегодня под ишемией понимают патологическое состояние ткани, развивающееся вследствие гипоперфузии, причем облигатными (обязательными для употребления термина или постановки диагноза) признаками ишемии являются нарушения всех основных процессов, обеспечиваемых тканевым кровоснабжением – питания, оксигенации (насыщение кислородом) и отвода шлаков.
Таким образом, ишемическая болезнь сердца (ИБС), – хроническое голодание и/или «засорение» тканей миокарда, обусловленное недостаточным функционированием коронарного контура кровообращения. Факторов риска и прямых причин развития ИБС, как и ее клинических вариантов, известно множество, но сейчас важнее другое: такая ситуация неизбежно приводит к перегрузке, преждевременному износу, дегенеративно-дистрофическим изменениям в тканях и разнообразным сбоям в работе сердечной мышцы (например, к приступам стенокардии). В условиях постоянной ишемии миокард, мозг, почка и любой другой орган просто не может в полном объеме выполнять свои функции – подобно тому, как задыхающийся и живущий впроголодь атлет не сможет заниматься профессиональным спортом.
Инфаркт представляет собой одновременную массовую гибель клеток на локальном участке ткани. Другими словами, это быстрый очаговый некроз, наступающий вследствие резкого сокращения кровоснабжения (неполная ишемия) или полного прекращения перфузии (тотальная ишемия).
Инфаркт миокарда — омертвение одного или нескольких участков сердечной мышцы, наступившее по той причине, что в этих участках перестала циркулировать кровь коронарного круга.
В отношении инфаркта миокарда сегодня доступно огромное количество информации. Не всегда она, как показано выше, достоверна и точна, но это в любом случае лучше, чем полное непонимание нормальных и патологических процессов, происходящих в собственном организме. Останавливаться на подробностях эпидемиологии мы здесь не станем, однако кратко отметим четыре наиболее существенных и тревожных момента.
Во-первых, сердечнососудистые заболевания (в первую очередь ИБС и инфаркты) в статистических показателях ненасильственной летальности упорно удерживают лидерство: их доля в общей структуре смертности, по оценкам ВОЗ, превышает 30%.
Во-вторых, показатели летальности по России в два с половиной раза выше, чем в среднем по Европе; втрое выше, чем в США; в девять раз выше, чем в Японии.
В-третьих, инфаркт постоянно «молодеет»: усредненный возраст первичных больных с ИБС и инфарктами год от года устойчиво снижается.
В-четвертых, 80% инфарктов миокарда можно было предотвратить.
Причины
Факторы, длительным действием которых обусловлено подавляющее большинство инфарктов миокарда – это ишемическая болезнь сердца (иногда ее небезосновательно называют «инфарктом, растянутым во времени»), атеросклероз и артериальная гипертензия. О каждом из этих заболеваний написаны тысячи больших томов, однако полной ясности пока нет: обнаруживаются все новые и новые данные об их этиологии, патогенезе, клинике. Эти «три источника и три составные части» инфаркта находятся между собой в тесной и сложной взаимосвязи; они чаще всего действуют одновременно и потенцируют друг друга.
Непосредственной причиной острой ишемии и последующего некроза практически всегда оказывается тромбоэмболия – закупорка одного из коронарных сосудов сгустком крови, зацепившимся за атеросклеротическую бляшку, или самой бляшкой при достижении ею значительных размеров и отрыве от сосудистой стенки, или липидным комком (жировая эмболия в 90% случаев обусловлена скелетной травмой, особенно переломами трубчатых костей), или пузырьком воздуха (воздушная эмболия встречается редко). Кроме того, инфаркт миокарда возможен при длительном спазме коронарных артерий и некоторых пороках анатомического строения.
К дополнительным факторам риска относятся: пожилой возраст, экологические вредности, наличие ревматических заболеваний, тяжелых инфекций, сахарного диабета, уже перенесенного инфаркта в анамнезе, эмоциональные и физические перегрузки, особенно внезапные (включая резкий подъем после сна), а также мужской пол. Но главный фактор сердечнососудистого риска отлично известен, скучен и настолько банален, что воспринимается уже почти как норма, а не как грубая патология. Этот фактор состоит из всего того, что мы собираемся «бросить с понедельника», дабы начать «новую здоровую жизнь». Всё собираемся да собираемся, да откладываем до следующего раза.
И зря откладываем, надо заметить, поскольку буквально с каждым месяцем наше курение, ожирение, переедание, злоупотребление, круглосуточное сидение и лежание, наслаждение всякой малосъедобной гадостью, нежелание пройтись пешком, если можно подрулить, – становятся все опасней. Снисходительно посмеиваясь над теми молчаливыми утренними и вечерними тенями в спортивных костюмах, кто «бежит трусцой от инфаркта», мы очертя голову несемся в противоположном направлении.
Симптоматика
Казалось бы, что тут долго говорить: раз инфаркт, значит, сильно болит сердце. Если повезло, – приехали, увезли и откачали до следующего раза; прочитали нудную лекцию о вреде курения, рекомендовали санаторий и сдали напряженно улыбающимся родственникам. А коли не повезло – ну что ж, упал и умер, судьба такая, все под богом…
На самом деле клиника инфаркта миокарда, несмотря на фактически однотипный этиопатогенетический механизм, удивительно разнообразна. И исходы отнюдь не столь однозначны. Даже в критической ситуации сердце так просто не сдается; чувство ответственности за нашу жизнь развито у миокарда неизмеримо лучше, чем наша ответная о нем забота.
И на обыденном уровне, и в специальной литературе постоянно обсуждаются случаи инфарктов, перенесенных «на ногах» и диагностированных ретроспективно, иногда через много лет, на случайной ЭКГ. Такое действительно случается, и нередко: согласно некоторым публикациям, до 35-40% инфарктов миокарда в остром периоде остаются неидентифицированными, и именно наличие омертвевшего, зарубцевавшегося и не функционирующего участка резко повышает риск повторного инфаркта, теперь уже «большого» и, увы, с большой вероятностью фатального. Изредка встречаются безболевые формы, несколько чаще – атипичные. В этом случае инфарктом имитируется клиника астматического приступа, желудочно-кишечных заболеваний (с тошной, рвотой, абдоминальным болевым синдромом и пр.), внезапного психического расстройства (с галлюцинациями и психомоторным возбуждением), острого нарушения мозгового кровообращения и т.д.
Однако опытные «сердечники» и их близкие хорошо знают, на что обратить внимание. Классическая схема развития инфаркта включает следующее:
Следует еще раз повторить, что этот общий сценарий очень вариативен. Например, симптоматика может сравнительно плавно манифестировать и затем скачкообразно усугубляться по мере отмирания новых участков миокарда. При обширном многоочаговом инфаркте вероятен т.н. кардиогенный шок, исход которого летален в 90-95% случаев. А иногда не успевает появиться ни симптоматика, ни ее вариации: у абсолютно здорового, как казалось ему и окружающим, человека инфаркт может манифестировать первой и последней остановкой сердца.
Следует знать и помнить, что даже при более благоприятном развитии острая ишемия оставляет очень незначительный запас времени на то, чтобы сделать ее транзиторной: через 20-30 минут изменения в тканях уже необратимы. Кроме того, даже если сам инфаркт пережит более или менее удачно, его последствия и осложнения могут оказаться значительно тяжелее: тромбозы, инсульты, постинфарктный синдром, инвалидизирующая ХСС (хроническая сердечная недостаточность), госпитальная пневмония и мн.др., не говоря уже о серьезных тревожно-депрессивных и невротических (кардиофобических, ипохондрических и т.п.) расстройствах.
Диагностика
Врачебно-фельдшерский состав служб неотложной помощи видит инфаркты, к сожалению, часто. Протокол диагностики, в том числе дифференциальной, хорошо отработан и позволяет свести вероятность ошибки практически к нулю. Столь же быстро и четко осуществляется госпитализация больного. Диагностическим стандартом остается электрокардиограмма, а также ЭхоКГ, биохимический анализ крови, а в более спокойном отдаленном периоде – коронарография, сцинтиграфия и т.п
Лечение
В свою очередь, протоколы реанимации, купирования острой симптоматики и дальнейшего ведения больных с инфарктом миокарда тщательно разработаны, подробно прописаны (с целью предусмотреть все мыслимые и немыслимые варианты развития ситуации) и подтверждены мировой кардиологической практикой. Тем не менее, они продолжают постоянно совершенствоваться и уточняться: любой инфаркт – это всегда опасно для жизни и непредсказуемо на всех последующих этапах.
Первоочередной задачей является, конечно, восстановление коронарного кровообращения и ритмичной сердечной деятельности. С этой целью проводится интенсивная тромболитическая терапия, по показаниям – дефибриляция, экстренное кардиохирургическое вмешательство (аортокоронарное шунтирование, ангиопластика, принудительное аортальное наполнение и т.д.). К задачам первой очереди относится также купирование интенсивного болевого синдрома и дыхательной недостаточности, а также нормализация АД и стабилизация психического статуса. В дальнейшем назначают антиагреганты, антикоагулянты, тромболитики, бета-адреноблокаторы, однако эти схемы очень индивидуальны и специальны (на всякий случай уточним, что речь о каком бы то ни было самолечении не идет вообще).
Для иллюстрации всех сложностей острого, непосредственно постинфарктного и реабилитационного периодов в англоязычной литературе часто употребляется оборот «the golden hour» – досл. «золотой час». Имеется в виду своеобразная ступенчатая тенденция в статистике летальности: критическими являются первый час, а затем, если больной его пережил, – первые сутки, первая неделя, месяц и год.
По этому поводу заметим, что в кардиологических отделениях, да и за их пределами, упорно бытуют рассказы о чудесных исцелениях. Дескать, сам рассказчик (или сосед по палате, «один знакомый» и т.д.) сразу после инфаркта отпихнул санитаров, подмигнул медсестрам, пружинисто и бодро вскочил на ноги, выкурил полпачки сигарет, выпил с врачом бутылочку коньяку, – эта сюжетная линия почему-то особенно любима народными сказителями, – да и поехал домой (варианты: пошел пешком из Петербурга в Москву; четырнадцать раз отжал штангу; побежал играть в футбол в больничном дворе; съел тазик плова, и т.п.).
Но не будем слишком строги; возможно, это одна из форм стихийной коллективной психологической защиты, и в этом качестве басни действительно могут быть полезны (не случайно существует такое психотерапевтическое направление, как сказкотерапия).
В действительности же 60-70% больных не удается довезти до медучреждения. При грамотном и квалифицированном оказании неотложной помощи – уже в стационаре умирает каждый пятый. Из пожилых людей, перенесших острый период инфаркта, каждый четвертый умирает в течение первого месяца. Примерно каждый десятый уже спасенный, казалось бы, пациент умирает от повторного инфаркта в течение первого года.
Эта статистика чудовищна. И какие здесь, спрашивается, могут быть сигареты с футболом, когда нужно ловить буквально каждое слово врача и думать лишь о том, чтобы не нарушить предписанный режим – сначала строго постельный, затем очень осторожный в пределах палаты, затем щадящий госпитальный, а затем – особый, индивидуально-расписанный, реабилитационно-профилактический на всю, как говорится, оставшуюся жизнь. Чтобы длилась она как можно дольше.
Увы, радостное предвкушение и нетерпеливое ожидание выписки зачастую отвлекает, не давая внимательно выслушать, запомнить, а лучше всего – в деталях записать все, что скажет кардиолог стационара, а затем и тот врач, кто будет наблюдать и сопровождать в дальнейшем. Однако повторим: знать и как можно четче понимать происходящее должен и сам больной, и ближайшее его окружение. Невнимательности инфаркт не прощает.
Острый коронарный синдром, патофизиология и лечение

Ишемическая болезнь сердца (ИБС) — несоответствие между величиной коронарного кровотока (Qкор) и уровнем потребления миокардом кислорода (ПМО2), вследствие атеросклеротического стеноза, спазма или тромботической окклюзии коронарных артерий, приводящее к о
Ишемическая болезнь сердца (ИБС) — несоответствие между величиной коронарного кровотока (Qкор) и уровнем потребления миокардом кислорода (ПМО2), вследствие атеросклеротического стеноза, спазма или тромботической окклюзии коронарных артерий, приводящее к острой или хронической ишемии миокарда, его дисфункции, некрозу с развитием кардиосклероза (рис. 1).




.gif)
.gif)
.gif)
.jpg)